Mi hijo se queja mucho del cuello

L. Rodríguez Molinero.
Pediatra Acreditado en Medicina de la Adolescencia por la AEP. Hospital Campo Grande. Valladolid.
«Mi hijo se queja mucho del cuello»
El dolor de cuello (DC) o cervicalgia es frecuente en todas las edades de la vida. A pesar de que los adolescentes sanos tienen buen desarrollo óseo y crecimiento equilibrado, no están exentos de molestias en el cuello, y en muchas ocasiones de intensidad tal que altera su bienestar. Dos estudios nos dicen que solo la mitad de los adolescentes consultan sobre su cervicalgia, y en cerca del 10% el dolor se cronifica, multiplicando por cuatro las posibilidades de padecerlo en la edad adulta.
Son muchas las causas que pueden dar lugar a DC, pero la mayoría tienen que ver con el estilo de vida, las posturas corporales y la actividad deportiva.
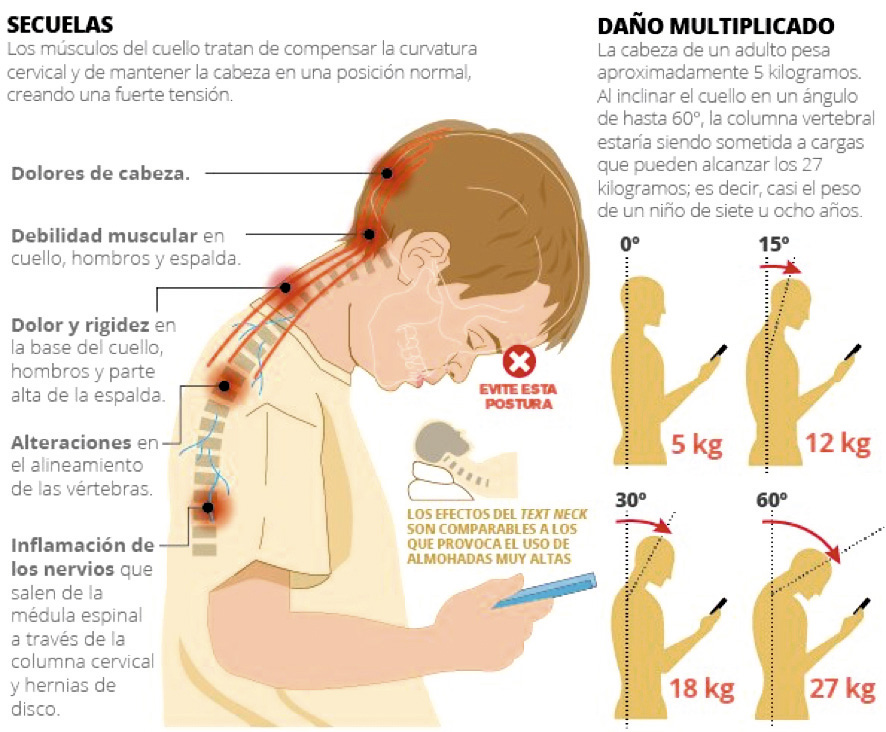
El estilo de vida de los adolescentes está relacionado con la salud escolar y el abuso de las pantallas de innumerables artilugios, desde los ordenadores a los teléfonos móviles inteligentes. Son muchas las horas que pasan en la escuela, y por eso la salud escolar es un factor influyente en el DC. Se ha demostrado que algunos diseños de pupitres no son ergonómicos, y por tanto no facilitan la biomecánica del alumno. La postura mantenida delante del ordenador genera tensiones y contracturas en los músculos del cuello, sobre todo el trapecio. Dado que la cabeza puede pesar, como término medio, cerca de los cinco kilos, si se aleja dos centímetros de la vertical, se duplica la presión sobre la columna cervical. Si a ello añadimos el tiempo que se pasa en esa postura (se ha calculado que al año son entre 700 y 1400 horas), se eleva el riesgo de alterar la curvatura natural, el desgaste precoz y la degeneración ósea.
También se sabe que el sedentarismo, la falta de actividad física regular y el exceso de peso están muy relacionados con la predisposición a sufrir DC.
La mochila, usada para transportar material escolar, también es responsable de DC. Debe llevar cintas amplias acolchadas, y también un acolchado en la parte posterior, para que no molesten los relieves del material que se transporta. La colocación es muy importante: la mochila debe ir ajustada lo más posible al tronco, de forma que no se altere demasiado el centro de gravedad corporal. En resumen, la mochila es un buen medio de llevar material escolar, pero debe estar bien diseñada, llevarse ajustada y nunca suponer más del 10% del peso (algunos profesionales estiman entre el 10 y el 20%) de su portador.
La postura corporal, en muchas ocasiones por influencia familiar, como parte de los hábitos y costumbres de cada casa, puede generar alteraciones en las curvaturas de la columna vertebral, y a la larga cambios en el eje corporal, el centro de gravedad y la base de sustentación. Los diseños de las sillas, butacas, sillones o sofás de muchas casas no son ergonómicos y menos aún las posturas que se adoptan cuando se hace uso de ellos.
La actividad deportiva, muchas veces sin control, sin calentamiento, sin estiramientos al finalizar el ejercicio y sin una mínima supervisión técnica es también causa de dolor cervical. La actividad física durante la adolescencia es muy recomendable, pero debería ser supervisada, y más aún si es competitiva, por las federaciones correspondientes, o por los profesores de educación física. Se echa de menos en la asignatura de educación para la salud tratar la importancia del deporte y sus riesgos.
Factores psicosociales, como el estrés escolar, el miedo, la hiperactividad, los problemas de conducta y otras emociones pueden dar lugar a somatizaciones en forma de contracturas musculares.
¿Qué hacer?
Las primeras medidas preventivas están en el hogar. Los hijos imitan lo que ven. Los hábitos, las costumbres y los valores de la familia desde la primera infancia forman parte de la prevención primaria, la mejor promoción de la salud y de una exquisita educación para la salud.
Algunos consejos prácticos pueden ayudarnos a mejorar nuestra salud cervical:
- Al sentarse, la espalda debe estar recta y bien apoyada. No se debe inclinar el cuerpo hacia un lado al leer o escribir, ya que se fuerza la zona vertical y dorsal. Deben evitarse los asientos demasiado bajos o hundidos.
- Evitar sentarse sobre una pierna. Éste es un hábito heredado de la infancia, y bastante frecuente en adolescentes.
- Para proteger las cervicales y evitar torsiones del tronco, la pantalla del ordenador ha de estar a la altura de los ojos y centrada con el cuerpo.
- El antebrazo debe estar apoyado cuando se utiliza el ratón, porque de otro modo la tensión muscular puede repercutir en todo el brazo y alcanzar las cervicales.
- La posición más adecuada para dormir es de costado, y con las piernas ligeramente dobladas. Conviene evitar dormir boca abajo.
- Sobre el deporte:
- Nunca debe ser competitivo antes de los 12 años.
- Elegir un deporte en función de las preferencias y en relación con las cualidades y constitución.
- El deporte no debe suponer sacrificios ni sufrimientos. El esfuerzo debe ser parte del gusto por la actividad física.
- El ejercicio físico debe favorecer el desarrollo integral del adolescente.
- Los entrenamientos deben compensar con otros ejercicios los desequilibrios que la especialización puede producir. Por ejemplo, tenis con natación.
- Evitar deportes que supongan riesgo para el crecimiento y desarrollo de los huesos.
- Entender que el calentamiento al iniciar una actividad física es beneficioso, y lo mismo los estiramientos al finalizarlo.
Finalmente, y como no podía faltar en el mundo de la tecnología, existen “apps” que indican cuándo se debe cambiar de actividad por haber sobrepasado el tiempo recomendable. Una es la Tex NeckIndicator, y otra la Relieve Neck Pain, que propone realizar durante 10 minutos ejercicios para aliviar el dolor en caso de padecerlo.
Web recomendables:
- https://www.webconsultas.com/ejercicio-y-deporte/ejercicio-en-las-etapas-de-la-vida/ideas-para-elegir-el-deporte-adecuado-en-la
- https://www.serpadres.es/familia/tiempo-libre/articulo/dolor-de-cuello
- http://www.familiaysalud.es/crecemos/la-pubertad/la-actividad-física-en-la-adolescencia-un-hábito-saludable-para-mente-y-cuerpo
- https://www.nacion.com/ciencia/salud/cuello-y-espalda-son-las-nuevas-victimas-por-uso-de-celulares/OGYJVVNDUBA37NG2J4LAVO7U24/story/
FUENTE: J.P. Muñoz. Disponible en: https://www.nacion.com/ciencia/salud/cuello-y-espalda-son-las-nuevas-victimas-por-uso-de-celulares/OGYJVVNDUBA37NG2J4LAVO7U24/story/
Trastornos urológicos en el varón adolescente
Trastornos urológicos en el varón adolescente
M.L. Espinoza Vega
Sección de Urología. Servicio de Cirugía Pediátrica. Hospital Infantil Universitario Niño Jesús. Madrid.
Fecha de recepción: 16 de octubre 2019
Fecha de publicación: 31 de octubre 2019
Adolescere 2019; VII (3): 45-50
Resumen
|
La adolescencia supone un periodo de transición con importantes implicaciones físicas, emocionales y afectivas. Los cambios a nivel genitourinario, además del desarrollo y afirmación de la identidad de género y/u orientación sexual durante esta etapa pueden generar incertidumbre o dudas. Los profesionales sanitarios que atienden a adolescentes tienen una oportunidad única y pueden jugar un papel fundamental en la promoción de hábitos saludables que mantengan sus efectos positivos durante la vida adulta. Por ello, los objetivos de esta revisión consisten en describir los cambios en el aparato genital masculino de los varones durante la adolescencia; reconocer las patologías urológicas más frecuentes y ofrecer una serie de recomendaciones en la evaluación de estos pacientes con el fin de identificar áreas de actuación desde la práctica clínica. Palabras clave: Salud del adolescente; Masculino; Pubertad; Urología. |
Abstract
|
Adolescence is a transition period with important physical, emotional and affective implications. The changes that develop in the genitourinary system together with sexual orientation and gender affirmation during this age can generate concerns. Health care providers for adolescents have a great opportunity to involve them in healthy behaviours which will lead to positive effects on adult life. The main objectives of this review are to define the changes in the genital system of adolescent males, to describe the most common urological conditions and to provide recommendations in order to improve the health results of this population. Key words: Adolescent health; Male; Puberty; Urology. |
Introducción
La adolescencia supone un periodo de transición entre la infancia y la adultez que puede conllevar el desarrollo de patologías típicas de ambas edades. Sin embargo, existen diferencias obvias en este grupo etario tanto a nivel emocional como desde un punto de vista fisiológico debido a los cambios que se producen durante esta etapa del desarrollo. Es imprescindible tener en cuenta dichos aspectos en el manejo de estos pacientes con el fin de involucrarles de forma activa en su proceso terapéutico, así como para promocionar hábitos saludables que mantengan sus efectos positivos durante la vida adulta(1).
En relación al campo de la urología, debido a las alteraciones hormonales, existen importantes cambios a nivel genitourinario durante esta etapa que pueden generar incertidumbre o dudas.
Por otra parte, la propia sensibilidad de dicho aparato asociado al pudor o vergüenza a tratar determinados temas con los progenitores o tutores puede conllevar retrasos diagnósticos. Por todo ello, conocer las características normales del aparato genital masculino del adolescente y las patologías urológicas más frecuentes puede ayudar a disminuir la ansiedad del paciente así como a realizar un diagnóstico más precoz(2). Además, el desarrollo y afirmación de la identidad de género y/u orientación sexual son factores que, aunque no son determinantes para ciertas patologías, son primordiales a la hora de enfocar aspectos tan importantes como la anamnesis, el diagnóstico y/o las posibles medidas preventivas. En consecuencia, es imprescindible crear un ambiente favorable en el que el paciente pueda expresar con comodidad sus posibles inquietudes en este sentido.
Por tanto, los objetivos de esta revisión consisten en describir los cambios normales en el aparato genital masculino de los varones durante la adolescencia; reconocer las patologías urológicas más frecuentes en este grupo etario y ofrecer una serie de recomendaciones basadas en los algoritmos de prevención y tratamiento aplicados a esta franja de edad, actualizando y discutiendo los puntos más controvertidos.
Desarrollo genital en el varón adolescente
Existe una amplia variabilidad en el inicio de la pubertad en el varón, entre los 9 y los 14 años
El inicio de la pubertad en el varón está descrito en torno a los 11 años de edad media, con una amplia variabilidad entre los 9 y los 14 años. Dicho proceso conlleva unos cambios secuenciales conocidos que pueden evaluarse mediante la escala de madurez sexual o escala de Tanner y que incluyen respecto a los genitales externos(3):
- Gonadarquia o crecimiento testicular: el volumen testicular aumenta desde los 4 ml hasta aproximadamente 15-25 ml, pasando de medir unos 2,5 cm en la longitud del eje mayor a 4-6 cm al final del desarrollo.
- Crecimiento del pene en longitud y diámetro.
- Crecimiento de vello púbico o pubarquia.
- Primera eyaculación o espermarquia.
Aunque dichos cambios pueden ser motivo de inquietud, existe una tendencia a infravalorar dichas preocupaciones en el ámbito clínico, por lo que es importante además de realizar un examen físico de los genitales como parte rutinaria de la evaluación en consulta, crear un ambiente cómodo en el que preguntar acerca de estas cuestiones. De esta manera, podemos mostrar a los pacientes nuestra disponibilidad para resolver sus dudas así como realizar medidas preventivas relacionadas con su salud sexual(4,5).
Alteraciones fisiológicas genitales más frecuentes
Como consecuencia de los cambios que se producen en el varón adolescente podemos encontrar condiciones secundarias a procesos fisiológicos que aunque no requieren tratamiento pueden provocar preocupación en el paciente(1,4):
- Ginecomastia: puede afectar hasta el 70% de los varones, siendo uni- o bilateral y más evidente en pacientes obesos (pseudoginecomastia). Tiende a la resolución espontánea en 1 o 2 años.
Es importante normalizar el proceso, informando de la alta frecuencia de dicha alteración a esta edad. - Pápulas perladas: se trata de pequeñas protuberancias, entre 1-3 mm, localizadas en la corona del glande con una distribución circunferencial. Se encuentran hasta en el 20% de los adolescentes y su aparición no está relacionada con la higiene personal o la actividad sexual.
No requieren tratamiento. - Tamaño y forma del pene: algunos adolescentes pueden presentar percepciones erróneas del tamaño o forma normal del pene, especialmente cuando han sido expuestos a material pornográfico. En general, es necesario restar importancia al tamaño o forma del pene para la satisfacción o la función sexual normal. Como referencia, la longitud media del pene en flacidez es de 8,9 cm con un amplio rango (5-15,5 cm), mientras que la media del pene en erección es de 15,1 cm (rango 11,4-19 cm), sin que exista relación entre ambos estados. Se considera micropene a aquel menor de 7 cm en erección.
- Erecciones, poluciones y masturbación: durante la adolescencia son frecuentes las erecciones espontáneas, así como la aparición de poluciones o eyaculaciones nocturnas. Normalizar estos procesos, reafirmando su carácter transitorio, además de considerar la masturbación como una actividad común dentro de la exploración de la sexualidad en los adolescentes, es imprescindible.
Patologías urológicas más frecuentes en el adolescente varón
Sin embargo, existen entidades clínicas que pueden requerir tratamiento y, en el caso de los adolescentes, presentar particularidades respecto a los algoritmos de manejo que hacen necesario tener en cuenta la edad del paciente como uno de los factores más importantes(1,4,6,7).
Patología inguinoescrotal
- Hidrocele: acumulación de líquido peritesticular en la túnica vaginal. Puede ser congénito debido a una comunicación peritoneo-vaginal permeable (más frecuente en la infancia), de tipo secretor (típico de adolescentes y adultos) o secundario a procesos infecciosos, traumatismos, torsiones o neoplasias. Se caracteriza por tratarse de un aumento de volumen escrotal indoloro, de consistencia blanda y con transiluminación positiva. En el adolescente es importante descartar procesos subyacentes basándose en la anamnesis y la exploración física, incluso a veces en pruebas de imagen como la ecografía escrotal. Se recomienda valoración por un urólogo pediátrico ya que puede requerir tratamiento quirúrgico. En el caso del hidrocele de tipo secretor, la intervención consiste en resección parcial de la túnica vaginal con eversión de la misma(8).
El hidrocele en la adolescencia suele ser secundario a procesos infecciosos, traumatismo, torsiones o neoplasias
- Hernia inguinal: consiste en la salida de contenido abdominal a través de un conducto peritoneo-vaginal permeable. Se presenta como una masa firme inguinal o inguino-escrotal que no transilumina. Requiere tratamiento quirúrgico debido al riesgo de incarceración. En el caso de incarceración, la reducción debe realizarse de forma urgente de manera manual o mediante cirugía.
- Varicocele: se trata de la dilatación varicosa de las venas del plexo pampiniforme. Con una prevalencia de hasta el 15% en los varones adolescentes, se encuentra en el lado izquierdo en la mayoría de los casos (90%) por encima del testículo como una “bolsa de gusanos” que puede aumentar con las maniobras de Valsalva. Hasta el 3% pueden ser bilaterales, pero cuando se localiza en el lado derecho de forma exclusiva es necesario descartar la existencia de una masa intraabdominal mediante pruebas de imagen debido a su alta asociación. En general tienden a ser asintomáticos, y cuando dan clínica suele referirse como una sensación de pesadez o dolor sordo a nivel escrotal asociado a la realización de ejercicio físico. Pueden provocar atrofia testicular y es una causa descrita de infertilidad debido a alteraciones en el espermiograma. En la actualidad, no existe una evidencia clara de que tanto la hipotrofia como las alteraciones del espermiograma mejoren tras el tratamiento, por lo que existen controversias acerca del tipo de paciente que se beneficiará de ello(9). En general, se consideran indicaciones de tratamiento la existencia de sintomatología, alteraciones en el espermiograma (si se puede obtener) o una discrepancia mantenida de tamaño testicular >20%(10). Es importante recordar que un grado elevado, así como presentar varicosidades de gran tamaño no constituyen indicaciones de tratamiento por sí mismas (Tabla I).
El varicocele es la dilatación varicosa de las venas del plexo pampiniforme. Puede provocar atrofia testicular y en ocasiones infertilidad
- Quiste de cabeza de epidídimo o espermatocele: lesión frecuente y benigna, localizada como una formación quística en la cabeza del epidídimo. No requieren tratamiento salvo en los casos en que provoca dolor, que se realiza extirpación.
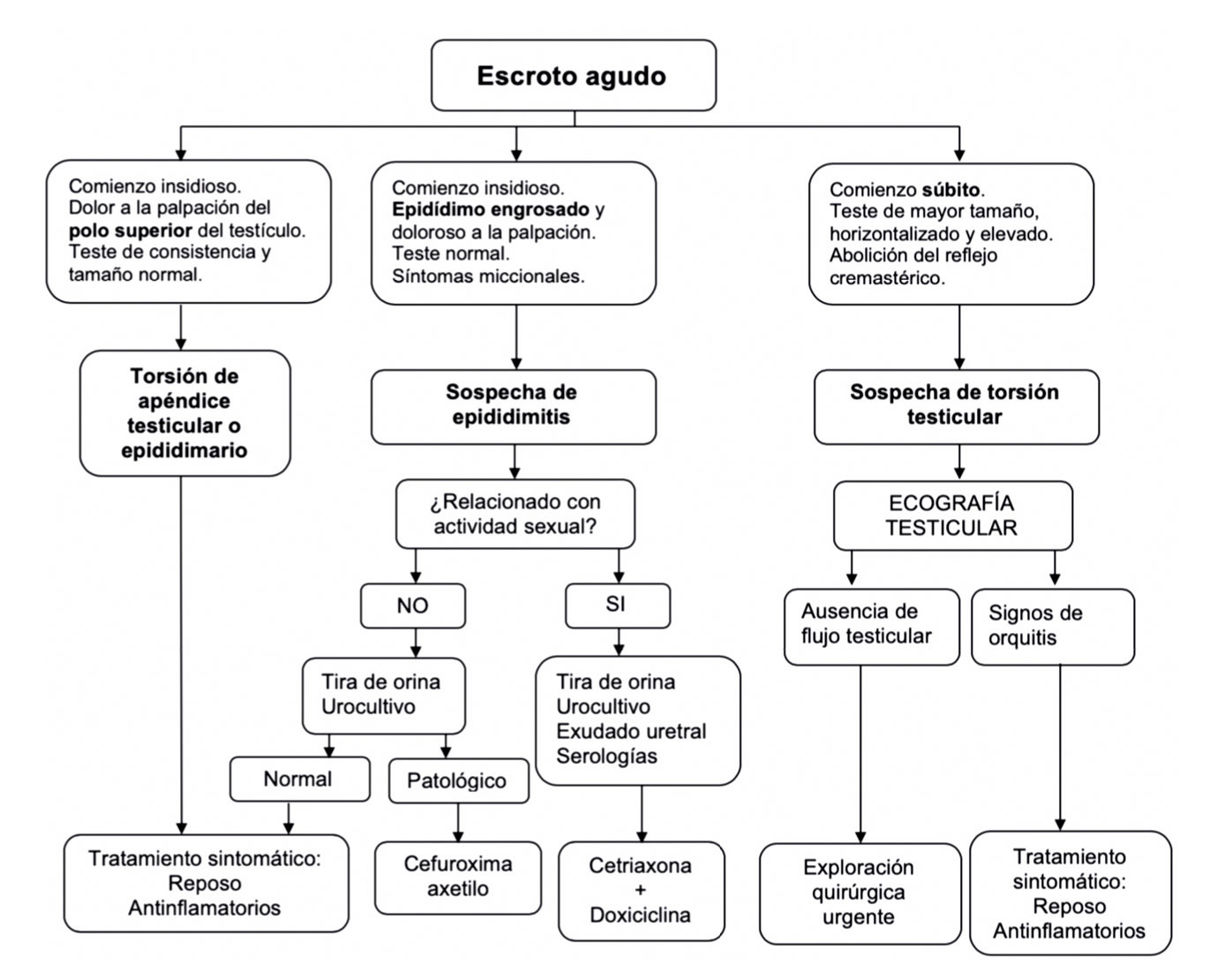
- Escroto agudo: se trata de un cuadro de dolor agudo de corta evolución asociado frecuentemente a inflamación escrotal. Puede deberse a múltiples causas, aunque es imprescindible descartar la existencia de una torsión testicular que requiere tratamiento quirúrgico urgente lo más precozmente posible (Figura 1).
-
- Torsión testicular (15%): tercera causa más frecuente de escroto agudo en la infancia. Tiene su pico máximo de incidencia en la adolescencia, ocurriendo 2/3 de los casos entre los 12 y los 18 años. Se diferencian dos formas de torsión: la torsión extravaginal, infrecuente y casi exclusiva del recién nacido; y la torsión intravaginal, que constituye la forma más común de presentación, principalmente, en la adolescencia. En esta última forma, existe una malformación predisponente denominada “testículos en badajo de campana” que consiste en una falta de fijación del testículo a la túnica vaginal, lo que permite una mayor movilidad del mismo. Dicha anomalía se encuentra hasta en un 12% de los varones.
De forma típica, los testículos se rotan hacia medial. Debido a la torsión, se interrumpe la circulación sanguínea dando lugar a un infarto hemorrágico con pérdida de la gónada si se deja evolucionar. El cuadro clínico se caracteriza por un dolor intenso y súbito con afectación del estado general y que puede acompañarse de cortejo vegetativo. A la exploración se palpa un teste horizontalizado, aumentado de tamaño, con abolición del reflejo cremastérico en la gran mayoría de los casos y su elevación aumenta el dolor (signo de Prehn). En casos en que el diagnóstico clínico sea dudoso, la ecografía testicular con flujo Doppler puede ser de utilidad. Se trata de una emergencia quirúrgica y la intervención no debe retrasarse a pesar de un largo periodo de evolución. El tratamiento consiste en exploración quirúrgica urgente del teste, detorsión y fijación en los casos en los que sea viable. La detorsión manual del testículo puede realizarse cuando no existe un importante componente inflamatorio escrotal, pero tan sólo está indicada en casos en los que la cirugía no vaya a ser inmediata (derivación a otro centro, por ejemplo).
El tratamiento de la torsión testicular consiste en una exploración quirúrgica urgente y fijación en los casos que no sea viable
- Torsión testicular (15%): tercera causa más frecuente de escroto agudo en la infancia. Tiene su pico máximo de incidencia en la adolescencia, ocurriendo 2/3 de los casos entre los 12 y los 18 años. Se diferencian dos formas de torsión: la torsión extravaginal, infrecuente y casi exclusiva del recién nacido; y la torsión intravaginal, que constituye la forma más común de presentación, principalmente, en la adolescencia. En esta última forma, existe una malformación predisponente denominada “testículos en badajo de campana” que consiste en una falta de fijación del testículo a la túnica vaginal, lo que permite una mayor movilidad del mismo. Dicha anomalía se encuentra hasta en un 12% de los varones.
-
- Torsión de apéndice testicular o epididimario (hidátide): primera causa de escroto agudo (45%), principalmente entre los 7 y los 12 años. Se produce por torsión de alguno de los remanentes embrionarios de los conductos de Wolff y Müller (en el 90% se trata de la hidátide de Morgagni, localizada en el polo superior del testículo). Se presenta como un dolor progresivo, de intensidad media, que aumenta con la palpación, donde es característica la existencia de un nódulo en el polo superior del testículo que en algunos casos puede verse como un punto azul. Requiere de reposo relativo evitando actividad física y tratamiento antinflamatorio. Suele cursar de forma autolimitada en 5-10 días. En caso de no mejoría o empeoramiento a pesar del manejo conservador puede estar indicada la cirugía.
- Epididimitis (20-30%): es la segunda causa más frecuente, siendo más habitual en los adolescentes. En los casos de pacientes sin actividad sexual se debe a virus (enterovirus, adenovirus, echovirus, coxsackie, VEB) o bacterias como E. coli o Mycoplasma pneumoniae. Por el contrario, en varones sexualmente activos puede tratarse de una ITS por Chlamydia trachomatis (germen más frecuente), seguida por N. gonorrhoeae. Cursa con dolor moderado, que aumenta a la palpación del epidídimo que se encuentra engrosado asociado en algunos casos a hidrocele reactivo. Se debe realizar una tira reactiva de orina y, en los casos en que sea positiva, urocultivo con antibiograma. Además, en los pacientes que mantengan relaciones sexuales, se realizará un exudado uretral con tinción de Gram, PCR para N. gonorrhoeae y
C. trachomatis, y serología de sífilis y VIH. El tratamiento incluye reposo relativo evitando actividad física, antinflamatorios, asociando antibioterapia según el germen sospechado (Tabla II). - Orquitis: inflamación testicular, más común en la adolescencia. Suele ser de causa viral (rubeola, coxsackie, echovirus, parvovirus) y con menos frecuencia bacteriana (brucelosis). El dolor es insidioso, puede cursar con fiebre y a la exploración se palpa un teste con aumento de la consistencia y del tamaño. De manera similar al manejo de la epididimitis, se debe realizar una tira reactiva de orina y, en los casos en que sea positiva, urocultivo con antibiograma.
El tratamiento es conservador con reposo y antinflamatorios. En los casos bacterianos, se asocian antibióticos de manera prolongada (hasta 4 semanas). - Criptorquidia: ausencia de al menos uno de los testículos en el escroto. Afecta a un 3- 9% de los varones nacidos a término. Generalmente, el tratamiento quirúrgico se realiza al año de vida. Sin embargo, existe una proporción no despreciable de varones que pueden llegar a la adolescencia sin haber recibido tratamiento. Esto puede deberse a un “ascenso tardío” del testículo desde la bolsa escrotal durante el crecimiento como consecuencia de una mala fijación, de la existencia de un proceso peritoneovaginal permeable o de la presencia previa de testículos retráctiles. Otro de los motivos podría tratarse de la falta de derivación para valoración por un urólogo pediátrico con la esperanza de que se produzca un descenso espontáneo. Por el contrario, está establecido que el descenso testicular se puede completar durante los seis primeros meses en los nacidos a término y hasta los 12 meses en los prematuros. El tratamiento de los testículos palpables consiste en la orquidopexia. En el caso de los testículos no palpables existe controversia acerca del manejo, de tal manera que aunque la orquidopexia sigue siendo el tratamiento de elección cuando existe gónada, en un varón mayor de 10 años con un testículo intrabdominal y el contralateral sano, se acepta la orquiectomía como una opción segura debido al riesgo de malignización(6,11).
Patología testicular
La epididimitis puede deberse a causas víricas o bacteriana. En los adolescentes sexualmente activos puede tratarse de una ITS
El tratamiento de la criptorquidia se realizará al año de vida, efectuando una orquidopexia
- Tumores testiculares: constituyen el 1-2% de las neoplasias en varones, y tras la pubertad, son malignos prácticamente en su totalidad. Se caracterizan por un aumento gradual e indoloro del testículo que adquiere una consistencia dura. Debe confirmarse el diagnóstico mediante ecografía. El tratamiento y el estudio de extensión dependen del tipo histológico y el estadio.
Patología peneana
- Fimosis: imposibilidad de retracción del prepucio hasta el surco balanoprepucial. En el caso de los adolescentes, puede provocar erecciones dolorosas o dar lugar a episodios de parafimosis, en los que la retracción del prepucio produce restricción del flujo sanguíneo dando lugar a edema, dolor y posible compromiso vascular por imposibilidad de reposición del mismo. El tratamiento puede realizarse con corticoides tópicos o mediante cirugía en casos refractarios, siendo las técnicas más utilizadas la prepucioplastia de Duhamel y la circuncisión. Además, los adolescentes presentan con mayor frecuencia fimosis cicatriciales que pueden asociarse, en algunos casos, con una balanitis xerótica(8).
- Incurvación peneana congénita: patología infrecuente (incidencia estimada al nacimiento del 0,6%) debida a un crecimiento asimétrico de los cuerpos cavernosos que se evidencia durante la adolescencia o la adultez joven. Suele presentarse como una incurvación ventral con meato ortotópico. Debe realizarse una valoración preoperatoria mediante fotografías del pene en erección desde diferentes ángulos. Se considera clínicamente significativa una incurvación > 30o, mientras que una incurvación > 60o puede interferir en las relaciones sexuales. El tratamiento es quirúrgico, tras evaluar las repercusiones estéticas y funcionales para el paciente, existiendo diferentes técnicas(12).
La incurvación peneana congénita es debida a un crecimiento asimétrico de los cuerpos cavernosos, que se observa en la adolescencia
Conclusión
La adolescencia supone un periodo de transición con importantes implicaciones físicas, emocionales y afectivas. Como consecuencia de los cambios que se producen a nivel genitourinario durante esta etapa pueden aparecer dudas o incertidumbre. Además, debido al pudor o vergüenza a tratar determinados temas con los progenitores o tutores existe una tendencia a infravalorar dichas preocupaciones, lo que puede conllevar retrasos diagnósticos. Por todo ello, es importante además de realizar un examen físico de los genitales como parte rutinaria de la evaluación en consulta, crear un ambiente cómodo en el que preguntar acerca de estas cuestiones al adolescente. La adquisición de un correcto desarrollo genital y sexual durante la adolescencia debe considerarse una prioridad sanitaria que mejore los resultados de esta población durante su vida adulta.
Tablas y figuras
Tabla I. Indicaciones de tratamiento en el varicocele del adolescente
|
Tabla II. Tratamiento de las epididimitis
|
Reposo relativo evitando actividad física + antinflamatorios por vía oral |
|
|
Tira de orina negativa |
No requiere tratamiento antibiótico. |
|
Tira de orina con leucocituria y |
Cefuroxima axetilo 250 mg cada 12 horas, vía oral, durante 7 días. |
|
Sospecha de epididimitis de |
Ceftriaxona 250 mg, intramuscular, dosis única + Doxiciclina 100 mg cada 12 horas, durante 10 días. |
Figura 1. Algoritmo diagnóstico – terapéutico del escroto agudo
Bibliografía
1. Bell DL, Breland DJ, Ott MA. Adolescent and Young Adult Male Health: A Review. Pediatrics. 2013;132(3):535–46.
2. Woodhouse CRJ. Developments in adolescent urology. BJU Int. 2003;92:42–7.
3. Pfeffer B, Ellsworth TR. Interviewing Adolescents About Sexual Matters. Pediatr Clin NA. 2019;64(2):291–304.
4. Westwood M, Chb MB, Uk M, Frcpc JP. Adolescent male health. 2008;13(1):31–6.
5. Tomova A, Deepinder F, Robeva R, Lalabonova H, Kumanov P, Agarwal A. Growth and Development of Male External Genitalia. 2015;164(12):1152–7.
6. V.R. J. Adolescent urology. Adolesc Med Clin. 2004;15(3):521–34.
7. Radmayr C, Bogaert G, Dogan HS, Koc R, Associates G, Hoen LA. Paediatric Urology EAU Guidelines on. 2018; Available from: https://uroweb.org/wp-content/uploads/EAU-Guidelines-on-Paediatric-Urology-2018-large-text.pdf
8. Sanhez Abuin A, del Cañizo Lopez A, Aguilar Cuesta R, Molina Vazquez M. Indicaciones quirúrgicas en patología urológica pediátrica. Pediatr Integr. 2014;XVIII(10):739–49.
9. Locke JA, Noparast M, Afshar K. Treatment of varicocele in children and adolescents: A systematic review and meta-analysis of randomized controlled trials. J Pediatr Urol. 2017;13(5):437–45.
10. Chung JM, Lee SD. Current Issues in Adolescent Varicocele: Pediatric Urological Perspectives. World J Mens Health. 2018;36(2):123.
11. Luis Huertas A, Espinosa Gongora R, Muñoz Calvo M. Patología del descenso testicular. Pediatr Integr. 2014;XVIII(10):718–28.
12. Sasso F, Vittori M, D’Addessi A, Bassi PF. Penile curvature: an update for management from 20 years experience in a high volume centre. Urologia. 2016;83(3):130–8.
Bibliografía recomendada
- Bell DL, Breland DJ, Ott MA. Adolescent and Young Adult Male Health: A Review. Pediatrics. 2013;132(3):535–46.
- Radmayr C, Bogaert G, Dogan HS, Koc R, Associates G, Hoen LA. Paediatric Urology EAU Guidelines on. 2018.
Conducta autolesiva no suicida en adolescentes
Conducta autolesiva no suicida en adolescentes
M.P. Paula Sarmiento(1), C.A.Pérez(2), Y.C. Durán Cárdenas(3), D.E.Upegui Mojica(3) , F. Rodríguez Morales(4)
(1)MD pediatra especialista epidemiología.(2)MD prevención de lesiones en niños y adolescentes, residente tercer año pediatría Universidad de La Sabana. (3)Médico Interno Universidad de la Sabana. (4)Médico pediatra, salubrista y docente de la Universidad de la Sabana. Colombia.
Fecha de recepción: 23 de mayo 2019
Fecha de publicación: 31 de octubre 2019
Adolescere 2019; VII (3): 65.e1-65.e8
Resumen
|
La conducta autolesiva no suicida es un problema extenso en los adolescentes, siendo más prevalente en aquellos con comorbilidades psiquiátricas. Es un trastorno que se presenta en pacientes con factores de riesgo relacionados con disfuncionalidad familiar, dificultades en las relaciones inter e intrapersonales, e incluso en algunas ocasiones inducido por el contenido encontrado en las redes sociales. El pediatra tiene un papel fundamental en la detección temprana de dichas lesiones por medio de la identificación de signos de alarma para prevenir eventos suicidas e iniciar un manejo multidisciplinario no solamente de los daños orgánicos causados por las lesiones, sino de igual manera para el control de las comorbilidades. Palabras clave: Adolescente; Auto lesión no suicida; Terapia cognitiva; Terapia de comportamiento. |
Abstract
|
Non-suicidal self-injury behavior is an extensive problem in adolescents, being more prevalent in those with psychiatric comorbidities. It is a disorder that occurs in patients with risk factors related to family dysfunction, difficulties in inter and intrapersonal relationships, and sometimes even induced by the content found in social networks. The pediatrician has a fundamental role in the early detection of such injuries by identifying warning signs to prevent suicidal events and initiate a multidisciplinary management, not only of the organic damages caused by the injuries, but also to control the comorbidities. Key words: Adolescent; Non-suicide self-injury; Cognitive therapy; Behavior therapy. |
Introducción
A través de los años, el trastorno de autolesión no suicida se ha establecido como una problemática de relevancia a nivel clínico y social debido al aumento en su prevalencia y a un conocimiento más amplio sobre esta conducta, entendiendo sus consecuencias y diferentes factores predisponentes(1,2,3).
Son diversos los términos utilizados para hacer referencia a esta conducta, entre ellos se encuentran: lesión autolesiva, violencia autodirigida, lesión autoinfligida, autoagresión, cutting, risuka y finalmente la propuesta por el DSM 5: trastorno de autolesión no suicida(1,2,3). Independiente del término utilizado, el concepto entre cada uno no varía(3), este término hace referencia a todo acto directo y deliberado de destrucción de tejido propio que se lleva a cabo con el fin de superar emociones intensas y negativas; en ausencia de: intención letal, componente psicótico, búsqueda de placer sexual, decoración de piel o rituales específicos(4,5).
A raíz de la diversa literatura relacionada al trastorno de autolesión no suicida y su impacto en las diferentes redes sociales y medios de comunicación(6,7), han surgido diferentes mitos en torno a esta práctica(7). Los mitos y realidades acerca de este tema se describen en la Tabla I(7).
Epidemiología
La autolesión deliberada sin intención suicida es un problema de salud pública que compromete a la población adolescente y adulta joven, sin importar sexo, raza o estrato socioeconómico(5). Se describe una prevalencia mundial entre el 11,5 al 19,2% en población general, y en pacientes con comorbilidades psiquiátricas aumenta hasta un 40 a 80%(3). Su comienzo se da típicamente en la adolescencia media. Se estima que para el 2020, entre 15 a 30 millones de personas se autolesionarán(6). A pesar de los datos descritos, sólo un 27% de pediatras interrogan sobre esta práctica(6).
La mayoría de los afectados son mujeres, quienes representan hasta el 75% de los casos, con una relación de 4:1 comparado con hombres(6). Con respecto a la forma de autolesionarse, las mujeres suelen cortarse con más frecuencia, mientras que los hombres prefieren golpearse(6). Cabe mencionar que existen diversas formas de autolesión como quemaduras, pellizcos, caídas de su altura, mordeduras, ingesta de fármacos e incluso algunos autores describen que autotatuarse también se debe incluir en este listado(1,6). En cuanto la topografía de las lesiones, las zonas más afectadas son antebrazos y muñecas, seguidos de brazos, codos, muslos y rodillas(1,5). Cualquier área del cuerpo es susceptible de autolesión y usualmente los adolescentes tienden a ocultar las marcas con pulseras o ropa(4,5).
La mayoría de los pacientes que se autolesionan inician en la adolescencia temprana con cortes pequeños, con el tiempo lo hacen con más frecuencia y más profundos(6). El 12,8% refiere sentirse incapaz de detenerse y el 6,9% presenta una sensación de adicción a autolesionarse, lo cual se asocia con que un porcentaje de pacientes continúen esta práctica en la edad adulta(5,6).
Bases biológicas y psicológicas: fisiopatología
En la descripción de autolesión se han puntualizado variedad de características psicopatológicas(3). El modelo de evitación de Chapman predice que los adolescentes no pueden hacer frente de manera eficiente a sus emociones, se les dificulta regular de forma efectiva las conductas impulsivas, presentan incapacidad de planeación y de hacer extensivos sus problemas(3), por la cual por medio de la autolesión, reducen su experiencia emocional negativa y ésta produce un alivio temporal del sufrimiento emocional, a costa de lesiones, secuelas físicas y psicológicas a corto y largo plazo(1,3).
Es así como la autolesión no suicida cumple un amplio espectro de funciones para quien lo realiza, ya sea interpersonales (castigo hacia otros, comunicación del nivel de estrés) e intrapersonales (regulación de emociones, autocastigo)(8).Dentro de los diferentes subtipos mencionados anteriormente, las funciones intrapersonales son las más prevalentes ocurriendo en el 66 a 81%, siendo la principal de éstas la regulación de las emociones(8). Esta clasificación permite entender la necesidad de diferentes soportes e intervenciones, momento en el cual se hace relevante la terapia de comportamiento dialéctico (Developmental-Behavioral Pediatrics , DBP por sus siglas en inglés), así como la terapia grupal para regulación emocional, de las cuales se hablará más adelante en la sección de tratamiento(8).
Con respecto a la base biológica de este trastorno, se identifica una disrupción de los neurotransmisores necesarios para el control de las emociones(4), como lo pudo evidenciar Coccaro en 1997, quien puntualiza que los pacientes con autolesión y suicidio presentan niveles bajos de serotonina(5). Herpetz integra este concepto al evidenciar una respuesta de prolactina deficiente, lo cual se asocia con un déficit en la función presináptica de la serotonina(5). Adicionalmente, estudios de casos y controles con mujeres adolescentes entre los 13 y 21 años con autolesiones no suicidas, examinaron la red amigdalina de las participantes mediante resonancia magnética nuclear cerebral en reposo, y documentaron que al enfrentar experiencias emocionales negativas, muestran conexiones atípicas entre la amígdala y el lóbulo frontal tanto en reposo como durante el reto emocional, con conectividades aumentadas en el área motora suplementaria y el cíngulo dorsal anterior(9).
Contexto de riesgo y protección
Factores de riesgo
A nivel individual se describen varios factores de riesgo para presentar este trastorno. Dentro de estos se encuentran la poca habilidad comunicativa y dificultad en solución de problemas, la impulsividad, niveles altos de pensamientos y sentimientos no placenteros o negativos, orientación sexual diversa, baja autoestima, respuesta excesiva al estrés y sentimiento de necesidad de autocastigo(3,6,10).Otros factores descritos en adultos jóvenes son el bajo nivel socioeconómico y la ausencia de educación o trabajo(6).
La autolesión no es exclusiva de los pacientes psiquiátricos, no obstante, patologías como trastorno depresivo mayor, trastorno afectivo bipolar, trastorno de ansiedad, trastorno de conducta alimentaria, trastornos disociativos, rasgos de personalidad límite y antisocial, fobia social y abuso de sustancias psicoactivas y alcohol, se encuentran más frecuentemente asociados en los pacientes con dicha conducta(2,3,5,11).
Adicionalmente, se describen como factores de riesgo en estos pacientes, la disfunción familiar como por ejemplo divorcio de padres, muerte de algún familiar, terminación de una relación de pareja, y, por otra parte, el conflicto a nivel escolar incluyendo casos de matoneo o acoso verbal o físico(3,5). Asimismo, el abuso sexual, la exposición a violencia intrafamiliar, la hostilidad o crítica excesiva durante la niñez, y conductas moldeadas por pares o por el internet son factores de riesgo documentados(2,3). De igual manera, la falta de información de la población y la poca conciencia que existe en las personas sobre las consecuencias de esta práctica, favorecen los modelos de imitación por internet y facilita la obtención de información sobre los diversos métodos de autolesión; el refuerzo de estereotipos y la normalización de la práctica son factores que favorecen estos modelos de imitación(12).
Por ejemplo, el estudio de Brown y colaboradores muestra que en el mes de abril de 2016 se reportaron en Instagram un total de 32.182 imágenes de 6.721 usuarios usando el hashtag más común para autolesiones no suicidas: “cutting”(13); con respecto a dichos usuarios, el 83% correspondían a cuentas anónimas, y de los que se podían identificar, el 91% eran mujeres; en cuanto a la edad, el 41,6% de los usuarios que permitían ver su información personal, se encontraban entre los 12 y 21 años (teniendo en cuenta que la edad mínima para usar dicha red social es 13 años).13 En lo que respecta a las imágenes, el 39,6% de las heridas eran leves (rasguños superficiales), 47,8% moderadas (cortes profundos únicos), 12,6% severas (por la profundidad del corte o la repetición de este); la mayoría de las imágenes autolesivas (93,1%) eran cortes(13), sin embargo, también se identificaron otras lesiones como mordeduras o quemaduras(13). Con respecto al pie de foto, se evidenciaron textos autopunitivos y ofensivos(13).
A pesar de lo anterior, el internet trae también efectos positivos al incrementar la conciencia del público y disminuir el estigma, aumentando la probabilidad de que alguien que está luchando contra la autolesión comunique su comportamiento y busque tratamiento(3,12,13).
Factores protectores
Una adecuada funcionalidad familiar comprensiva, estructurada y que se involucra en los procesos de sus hijos actúa como factor protector(14), junto con el desarrollo de adecuadas habilidades sociales y competencias académicas(14). Se resalta la conveniencia de criar a los adolescentes en el uso de estrategias efectivas de afrontamiento con base en la aproximación de problemas, y no en aquella que se basa en medios de afrontamiento ineficaces o de evitación, que aumentan el malestar psicológico(14,15).
Consecuencias
De forma inmediata, cuando el paciente se autolesiona genera una liberación de estrés, sentimientos e ideas negativos, y dificultades personales; estas personas refieren que este acto ayuda a aclarar su mente y a concentrarse(3,5). Posteriormente, aparecen sentimiento de culpa, vergüenza, estigma, aislamiento social y abandono(3,5).
Riesgo de suicidio
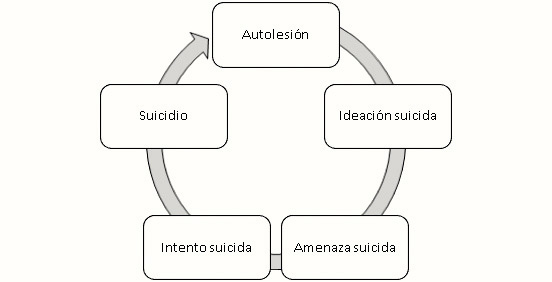
A pesar de que la autolesión y el suicidio no significan lo mismo, es incuestionable la relación estrecha entre los dos. El suicidio representa la segunda causa de defunción en el grupo etario de 15 a 29 años en todo el mundo(16). Hasta el 70% de los pacientes que se autolesionan tienen antecedentes de intento de suicidio(4,10); quien se autolesiona tiene un riesgo de 30-50 veces mayor de suicidarse en el próximo año, comparado con la población general, es decir entre el 0,5-2%(17). Se ha calculado que por 1 persona que consuma el suicidio, lo han intentado entre 20 a 40, y por cada intento, otro porcentaje piensa en esa posibilidad con cierta frecuencia(16), por lo que algunos lo representan como un continuo, lo cual se puede observar en la Figura 1(17).
Diagnóstico
Los criterios diagnósticos propuestos por el DSM 5 para trastorno de autolesión no suicida se describen en la Tabla II(18). No obstante, existen estudios que describen que solo el 6,96% de los pacientes que se autolesionan cumplirían todos los criterios propuestos, siendo el criterio C el más frecuente con un 85,48%(18).
Prevención y tratamiento
Únicamente el 21% de los adolescentes con autolesión busca atención médica(5), por este motivo el papel del pediatra, sobre todo en atención primaria, es fundamental en la detección temprana de los casos: siempre buscar cicatrices o marcas, dudar en casos que los pacientes usan vestimenta muy abrigada para el clima, uso excesivo de brazaletes o pulseras, accidentes frecuentes o uso de vendajes extensos(19). Para el abordaje del adolescente se recomienda utilizar la nemotecnia HEADSSS (Hogar, Educación, Actividad con pares, Drogas, Sexualidad, Suicidio/depresión, Seguridad/Violencia). y al encontrar la presencia de alguno de estos signos o marcas, se debe ampliar sobre el suceso, recomendándose para esto la mnemotecnia STOPS FIRE (Ideación Suicida, Tipo de lesión, Inicio, Lugar del cuerpo, Severidad del daño, Función, Intensidad, Repetición, Episodios)(19). Adicionalmente, se deben conocer los signos de alarma para suicidio, descritos en la Tabla III, y nunca minimizar las alertas dadas por el paciente o las personas que comprenden su entorno y entendiendo el ámbito ético y legal que corresponde en estos casos(19,20).
Con base en estos hallazgos se deberán dar recomendaciones generales como pueden ser: no dejar solo al paciente, restringir acceso a medios utilizados para autolesión, asegurar el acompañamiento después de crisis y asegurar el apoyo temprano de salud mental(5).
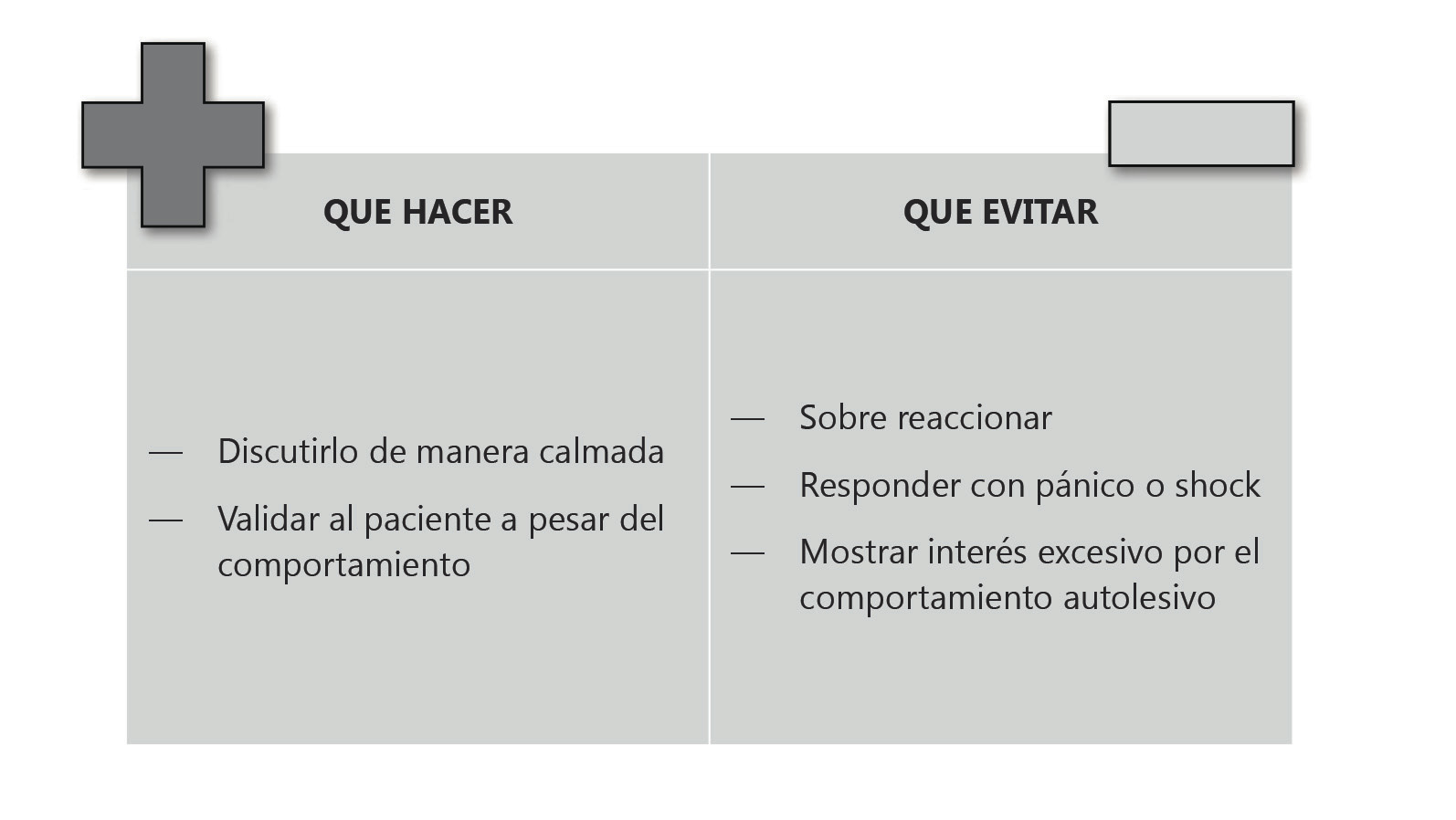
El pediatra como pilar fundamental del manejo de los pacientes con autolesión no suicida, deben seguir ciertos parámetros para abordar al adolescente con dicha problemática y así crear un ambiente de confianza y seguridad. Algunas técnicas de acercamiento se describen la Figura 2(19).
En la actualidad no existen guías de manejo sobre la autolesión no suicida, con base en la evidencia se establece la terapia cognitiva conductual y de afrontamiento de problemas como el tratamiento de elección en estos pacientes, cuyo objetivo será la reducción de conductas autolesivas, incrementar habilidades sociales para la resolución óptima y eficaz de problemas, lograr autovalidación y respeto por sí mismo, entrenar en solución de problemas de forma racional y reducir la toma de decisiones y resolución de problemas de manera impulsiva, a través del establecimiento de otras formas de afrontamiento de problemas, incorporando la autolesión como un refuerzo negativo y otras formas de percepción de los problemas como refuerzo positivo(20,21).
La terapia familiar se deberá realizar como parte del manejo integral del paciente, enfocado en la mejoría de la relación, roles y comunicación(20). De forma paradójica, aun cuando el adolescente se encuentre enojado o disgustado con su familia, consciente de ello o no, sabe que puede contar con su núcleo, no siendo así cuando se percibe carencia o ausencia de la misma, trasladando este sentimiento de cuidado al grupo escolar(16).
Dentro de las técnicas utilizadas se encuentra la Terapia Dialéctica Conductual (DBT), la cual es una terapia empírica usada en adultos y adolescentes que han sufrido lesiones con y sin intención suicida (20);
la finalidad de la DBT es mejorar el afecto y regular el comportamiento enseñando habilidades de afrontamiento, como son el mindfulness, la regulación emocional y la tolerancia al estrés(20). Por otra parte, la terapia grupal está controvertida, estudios han demostrados que no tiene evidencia en costo efectividad e incluso algunos autores describen aumento de conducta autolesiva(20).
La terapia basada en la mentalización es un nuevo enfoque terapéutico para los pacientes con este tipo de trastorno; la teoría que se maneja para este tratamiento es que una baja capacidad de mentalización conlleva a problemas en regulación de las emociones y control de impulsividad(21). Entendiendo la mentalización como el sistema inmune de la psique dado que absorbe estresores inter y externos, excesos traumáticos y presiones internas y los efectos en el cuerpo, dado que la somatización y la autolesión, son dos formas de dañar el cuerpo cuando la mente no sabe o no puede tramitar sus sobrecargas tensionales, conflictos o vacíos de otra forma(22). Este tratamiento incluye sesiones individuales y familiares, con el fin de generar una capacidad de mentalización, y así aumentar la capacidad del paciente y su familia para entender las acciones que se deben tomar ante una situación, mejorando el autocontrol y regulación de emociones, disminuyendo así las autolesiones, el aislamiento social, los pensamientos negativos y los sentimientos de depresión(21).
A nivel de manejo farmacológico no existen estudios que evalúen la efectividad en adolescentes que se autolesionan(20), por lo cual su uso no es de elección y se restringe al manejo de comorbilidades psiquiátricas o en algunos casos para el control de impulsividad o disminuir ansiedad asociada(20).
Conclusiones
- La conducta autolesiva no suicida es un trastorno que se define como todo acto en el que el adolescente destruye su propio tejido con el fin de superar emociones intensas o negativas, sin ninguna intención letal o por placer.
- Este es un trastorno muy común que ha venido en aumento en los adolescentes por la detección temprana del mismo, y por la influencia que tiene el Internet en la juventud.
- La fisiopatología se cree que es por alteración en los niveles de serotonina (bajos niveles) lo que no permite un control adecuado de las emociones.
- Los factores de riesgo descritos son la poca habilidad comunicativa, dificultad en resolución de problemas, sentimientos negativos, orientación sexual diversa, baja autoestima, disfunción familiar, patologías psiquiátricas de base, entre otras. Por otro lado, existen factores protectores como una adecuada funcionalidad familiar y el desarrollo de habilidades sociales y académicas.
- El diagnóstico de este trastorno se debe realizar teniendo en cuenta los criterios diagnósticos propuestos en el DSM 5, acerca de autolesión no suicida.
- Las consecuencias de la conducta autolesiva no suicida son alteraciones físicas y psicológicas, así como el suicidio porque, aunque estos dos términos no significan lo mismo, si están relacionados entre sí.
- El manejo de esta patología se basa principalmente en la terapia cognitiva y de afrontamiento.
- El uso de fármacos se restringe a pacientes con patología psiquiátrica de base o para controlar síntomas de ansiedad.
- La prevención es el pilar fundamental de este trastorno, haciendo énfasis en una historia clínica completa a través de la mnemotecnia HEADSSS, y teniendo en cuenta los signos de alarma de suicidio.
Tablas y figuras
Tabla I. Mitos y realidades sobre trastorno de autolesión no suicida
|
MITO |
REALIDAD |
|
Las personas que se autolesionan lo hacen para llamar la atención. |
La mayoría realiza las lesiones en secreto, no intenta manipular o llamar la atención de otros. |
|
Las personas que se autolesionan son locas o peligrosas. |
Si bien es frecuente las comorbilidades psiquiátricas, etiquetar a estos pacientes genera estigma y dificultad para que consulten oportunamente al sistema de salud. |
|
Si las heridas no son tan grandes no es tan serio el problema. |
No se debe asumir que si hay lesiones pequeñas no hay porque preocuparse. |
|
La autolesión es un intento fallido de suicidio. |
No es lo mismo, el objetivo de la persona que se autolesiona no es la muerte. |
Adaptado de: Smih M., Segal J, Shubin. Cutting and Self-Harm: How to Feel Better without Hurting Yourself. [Fecha de consulta: octubre de 2018]. Disponible en: www.helpguide.org/articles/anxiety/cutting-and-self-harm.htm.
Tabla II. Propuesta criterios diagnósticos DSM 5, trastorno de autolesión no suicida
|
A. El individuo en el último año, durante al menos 5 días, se ha autoinfligido de manera intencional, daño en superficie de su cuerpo, del tipo que puede inducir sangrado, moretones o dolor (por ejemplo, cortarse, quemarse, golpearse, frotarse excesivamente), con la expectativa que la lesión produzca únicamente daño físico leve o moderado. |
|
B. El individuo realiza la autolesión con una o más de las siguientes expectativas:
|
|
C. La lesión intencional está asociada con al menos dos de los siguientes:
|
|
D. El comportamiento no está sancionado socialmente (por ejemplo, tatuaje, ritual religioso o cultural) y no se limita a una costra o morder uñas. |
|
E. El comportamiento o sus consecuencias causa distrés o interferencia clínicamente significativa en áreas interpersonales, académicas u otras áreas importantes. |
|
F. El comportamiento no ocurre exclusivamente en estados de psicosis, delirio o intoxicación por sustancias. |
Tabla III. Signos de alarma en suicidio
|
HABLAR |
COMPORTAMIENTO |
ESTADO DE ÁNIMO |
|
|
|
Tomado y editado: American Foundation for Suicide Prevention. (7 mayo de 2017). Suicide Warning Signs.
Figura 1. Continuo entre trastorno de autolesión y suicidio
Figura 2. Técnicas de acercamiento al paciente con autolesión no suicida
Bibliografía
- Kuras S, May N. Cortarse solo: Acerca de las autolesiones en la piel. Controversias en Psicoanálisis de Niños y Adolescentes. 2015; 16: 1-6.
- Casiano H, Katz LY, Globerman D, Lihfwlyh WR, Erughuolqh G, Wudlwv S, et al. Suicide and Deliberate Self- injurious Behavior in Juvenile Correctional Facilities: A Review. J Can Acad Child Adolesc Psychiatry. 2013;22: 118–124.
- González Suárez LF, Vasco Hurtado IC, Nieto Betancurt L. Revisión de la literatura sobre el papel del afrontamiento en las autolesiones no suicidas en adolescentes. Cuad Hispanoam Psicol. 2016; 16:41–56.
- Myer T. Comportamientos autolesivos. Nursing. 2011; 29:8-13.
- Carvajal HU, Choque C, Poppe V,Gantier DN, Rivera YJ. Autolesionismo: Sìndrome de cutting. Archivos Bolivianos de Medicina. 2014; 22: 50-55.
- Albores-Gallo L, Méndez-Santos J, Xóchitl-García A, Delgadillo-González Y, Chávez-Flores C, Martínez O. Autolesiones sin intención suicida en una muestra de niños y adolescentes de la ciudad de México. Actas Esp Psiquiatr. 2014; 42:159–168.
- Smih M., Segal J, Shubin. Cutting and Self-Harm: How to Feel Better without Hurting Yourself. [Fecha de consulta: octubre de 2018]. Disponible en: www.helpguide.org/articles/anxiety/cutting-and-self-harm.htm.
- Taylor P, Jomar K, Dhingra K, Forrester R, Shahmalak U, Dickson J. A meta-analysis of the Prevalence of different functions of non-suicidal self-injury. J Affective Disord. 2018; 227: 759-769. Doi: 10.1016/j.jad.2017.
- Westlund M, Limes-Dougan B, Mueller B, Eberly L, Reigsad K, Carstedt P, et al. Multi-modal neuroimaging of adolescents with non suicidal self injury: Amygdala functional connectivity. J Affective Disord. 2017: 221: 47-55.
- Wilcox HC, Arria AM, Caldeira KM, Vincent KB, Pinchevsky GM, O’Grady KE. Longitudinal predictors of past-year non-suicidal self-injury and motives among college students. Psychol Med. 2012;42: 717–726. Doi: 10.1017/S0033291711001814.
- Sarmiento E, Hospital P, Navarro JN, Martha D, Rodríguez D, Silvia D, et al. ARTÍCULO ORIGINAL Correlación del nivel de impulsividad y agresividad con la conducta autolesiva en adolescentes deprimidos. Psiquis. 2016; 23:149–154.
- Brunstein Klomek A, Snir A, Apter A, Carli V, Wasserman C, Hadlaczky G, et al. Association between victimization by bullying and direct self injurious behavior among adolescence in Europe: a ten-country study. Eur Child Adolesc Psychiatry. 2016; 25:1183–1193.
- Brown RC, Fischer T, Goldwich AD, Keller F, Young R, Plener PL. #cutting: Non-suicidal self-injury (NSSI) on Instagram. Psychol Med. 2017; 48: 337-346. doi: 10.1017/S0033291717001751.
- Wright-Hughes A, Graham E, Farrin A, Collinson M, Boston P, Eisler I, et al. Self-Harm Intervention: Family Therapy (SHIFT), a study protocol for a randomised controlled trial of family therapy versus treatment as usual for young people seen after a second or subsequent episode of self-harm. Trials. 2015; 16: 501. Doi: 10.1186/s13063-015-1007-4.
- Baetens I, Claes L, Onghena P, Grietens H, Van Leeuwen K, Pieters C, et al. The effects of nonsuicidal self-injury on parenting behaviors: a longitudinal analysis of the perspective of the parent. Child Adolesc Psychiatry Ment Health. 2015; 9:24.
- Girard G. El suicidio en la adolescencia y en la juventud. ADOLESCERE. 2017; 5: 22-31.
- Kirchner T, Ferrel L, Forns M, Zanini D. Conducta autolesiva e ideación suicida en estudiantes de enseñanza secundaria obligatoria. Diferencias de género y relación con estrategias de afrontamiento. Actas Esp Psiquiatr. 2011; 39:226-235.
- Benjet C, González I, Castro E, Méndez E, Borges G et al. Non-suicidal self-injury in Mexican young adults: Prevalence, associations with suicidal behavior and psychiatric disorders, and DSM-5 proposed diagnostic criteria. J Affective Disord. 2017; 215: 1-8.
- Pluhar E, Lois R, Burton E. Nonsuicidal self-injury in adolescents. Current developments to help inform assessment and treatment. 2018; 30:483-489. Doi: 10.1097/MOP.0000000000000655.
- American Foundation for Suicide Prevention. Suicide Warning Signs. [Fecha de consulta: octubre de 2018]. Disponible en: https://afsp.org/chapter/afsp-central-new-jersey/.
- Mollá L, Batlle S, Treen D, López J, Sanz N, Martín M et al. Autolesiones no suicidas en adolescentes: revisión de los tratamientos psicológicos. Revista de Psicopatología y Psicología Clínica. 2015; 20: 51-61. doi: 10.5944/rppc.vol.1.num.1.2015.14408.
- Sánchez T. Autolesión y mentalización: viaje a través de las heridas. Revista electrónica de Psicoterapia. Clínica e Investigación Relacional. CeIR Vol. 11(2)-junio 2017.
Bibliografía recomendada
- Zanus C, Battistutta S, Aliverti R, Montico M, Cremaschi S, Ronfani L, et al. Adolescent admissions to emergency departments for self-injurious thoughts and behaviors. PLoS One. 2017;12:1–15. Doi: 10.1371/journal.pone.0170979.
- Kiekens G, Hasking P, Boyes M, Claes L, Mortier P, Auerbach RP, et al. The associations between non-suicidal self-injury and first onset suicidal thoughts and behaviors. J Affective Disords. 2018; 239: 171-179.
- Ribeiro JD, Franklin JC, Fox KR, Bentley KH, Kleiman EM, Chang BP, et al. Self-injurious thoughts and behaviors as risk factors for future suicide ideation, attempts, and death: a meta-analysis of longitudinal studies. Psychol Med. 2016;46:225–236. Doi: 10.1017/S0033291715001804.
- Hawton K, O’Conno R, Saunder K. Suicidal behavior and self-harm. Child and Adolescent Pschiatry. 2015; 6: 893-910.
- Perepletchikova F, Axelrod S, Kaufman J, Rounsville B, Douglas-Palumberi H, Miller A. Adapting Dialectical Behaviour Therapy for Children: Towards a New Research Agenda for Paediatric Suicidal and Non-Suicidal Self-Injurious Behaviours. Child Adolesc Ment Health. 2011; 16:116-121.
Enfermedades renales más habituales en la adolescencia
Enfermedades renales más habituales en la adolescencia
V.M. García Nieto, T. Moraleda Mesa, P. Tejera Carreño, M.I. Luis Yanes.
Sección de Nefrología Pediátrica, Hospital Universitario Nuestra Señora de Candelaria, Santa Cruz de Tenerife.
Fecha de recepción: 29 de septiembre 2019
Fecha de publicación: 31 de octubre 2019
Adolescere 2019; VII (3): 6-21
Resumen
|
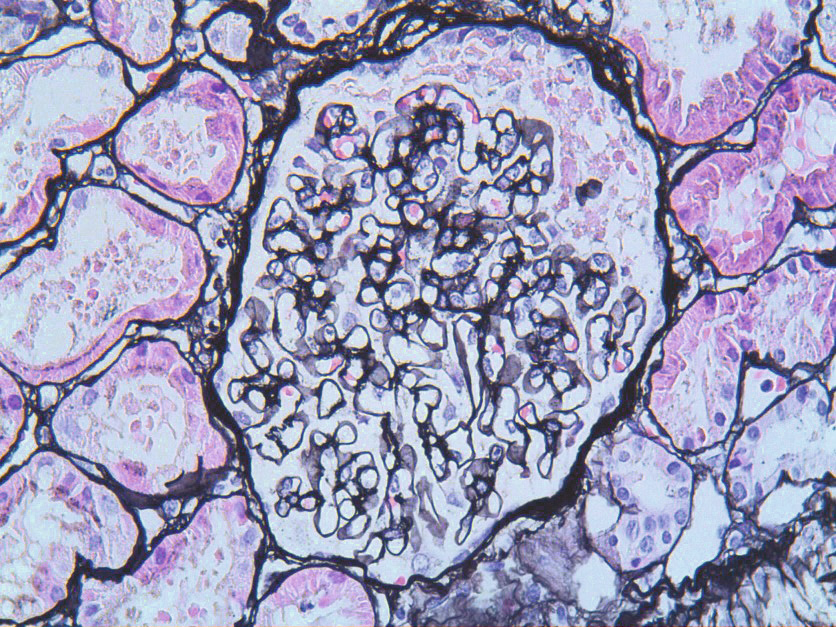
Algunas enfermedades renales pueden debutar en la adolescencia. Tal es el caso de la enfermedad de Gitelman, tubulopatía que cursa con hipomagnesemia e hipocalciuria. Las glomerulopatías que con más frecuencia requieren una biopsia renal en esa edad son las nefropatías lúpica e IgA y el síndrome nefrótico resistente a corticoides. En adolescentes mujeres pueden observarse casos de infecciones urinarias originadas por Staphylococcus saprophyticus. No deben olvidarse, asimismo, las infecciones de transmisión sexual. Respecto a las anomalías metabólicas causantes de cálculos, con cierta frecuencia los pacientes con hipercalciuria idiopática normalizan en la adolescencia la eliminación urinaria de calcio pero reducen, también, la de citrato. Los casos con diabetes tipo 1 que tienen un debut muy precoz, pueden presentar en esa edad los primeros datos de nefropatía, especialmente, si el control metabólico ha sido inadecuado durante la infancia. La diabetes tipo 2 puede debutar en la adolescencia asociada, en general, a obesidad. Palabras clave: Adolescencia; Enfermedad de Gitelman; Diabetes; Obesidad; Hipertensión Arterial. |
Abstract
|
Certain kidney diseases can present in adolescence. Such is the case of Gitelman disease, a tubulopathy with hypomagnesemia and hypocalciuria. The glomerulopathies that most frequently require a renal biopsy during that age are lupus and IgA nephropathies as well as steroid-resistant nephrotic syndrome. In female adolescents, urinary infection caused by Staphylococcus saprophyticus can be observed. Sexually transmitted infections should not be forgotten. Among the metabolic abnormalities that cause renal stones, patients with idiopathic hypercalciuria tend to normalize urinary calcium elimination during adolescence but also reduce that of citrate. Patients with type 1 diabetes with a very early onset, especially if the metabolic control has been inadequate during childhood, may manifest the first data of nephropathy during adolescence. Type 2 diabetes mellitus may present in adolescence, generally associated with obesity. Ambulatory blood pressure monitoring is useful because it addresses several of the limitations of casual blood pressure measurements in the office. Some patients with renal malformations who suffer parenchymal loss may show a worsening of glomerular filtration rate in adolescence. Key words: Adolescence; Gitelman disease; Diabetes; Obesity; Hypertension. |
Introducción
Escribir un texto sobre las nefropatías más frecuentes en la adolescencia es un reto, porque existen pocas publicaciones relacionadas con algo tan específico. Para seleccionar los temas a tratar hemos tenido que recurrir, básicamente, a las particularidades que hemos observado en nuestra práctica diaria. Así, hemos seleccionado entidades que debutan, en general, en la adolescencia como la enfermedad de Gitelman o algunas glomerulopatías. De algunos temas generales hemos intentado destacar sus características en la adolescencia como es el caso de las infecciones de vías urinarias y la urolitiasis. Otras enfermedades, en fin, empiezan a desplegar sus complicaciones en la adolescencia. Es el caso de la nefropatía diabética, la hipertensión arterial ligada, sobre todo, a la obesidad y las malformaciones que cursan con pérdida de parénquima renal.
Infección de vías urinarias
Definición. Factores de riesgo
La infección de vías urinarias (IVU) es la entidad clínica que se caracteriza por el crecimiento de microorganismos (generalmente bacterias) en las vías urinarias con síntomas compatibles.
La IVU se produce fundamentalmente por vía ascendente, como resultado de la colonización del área periuretral por microorganismos que suelen provenir de la flora fecal.
Se han descrito distintos factores que aumentan el riesgo de IVU. Entre ellos destacan:
Anomalías que ocasionan obstrucción del flujo urinario (estenosis pieloureteral, megauréter, vejiga neurógena…)
- Instrumentación de la vía urinaria
- Diabetes mellitus mal controlada
- Predisposición genética
- Varones no circuncidados
- Uso de espermicidas y/o diafragma como método anticonceptivo
- Actividad sexual
Por otra parte, se han identificado algunos factores que en los casos de IVU, incrementan la posibilidad de formar cicatrices renales secundarias. Dichos factores son la fiebre elevada (>39ºC), la presencia de alteraciones ecográficas, el retraso en la instauración del tratamiento antibiótico más allá de las primeras 72 horas tras el inicio de los síntomas y la etiología distinta a Escherichia coli(1).
Etiología
La bacteria que causa IVU con mayor frecuencia (75-95% de los casos) es Escherichia coli (Tabla I).
Diagnóstico
La orientación diagnóstica inicial se basa fundamentalmente en la clínica y en la exploración física del paciente. Si la clínica es compatible con una infección urinaria se recogerá una muestra de orina limpia de mitad del chorro miccional para realizar un análisis de orina en todos los casos y urocultivo.
En cuanto a la forma de recogida de la muestra, la técnica debe realizarse tras retracción prepucial o separación de los labios mayores y limpieza con suero o jabón suave de la zona, desechando la primera y última parte de la micción.
El resultado del análisis urinario y la sintomatología pueden ayudar a decidir si es necesario iniciar tratamiento antibiótico de manera empírica sin esperar el resultado del cultivo de orina (48 horas) (Tabla II).
El cultivo de orina no será necesario en mujeres sin patología de base en las que se sospeche una cistitis; en este caso, puede ser suficiente para iniciar el tratamiento antibiótico la presencia de leucocituria junto a síntomas clínicos compatibles. Debe recogerse urocultivo en todos los casos en los varones y en aquellos pacientes que presenten patología nefrourológica de base, independientemente del sexo, así como en personas con IVU recurrentes o en las que sospechemos por la clínica una pielonefritis.
El cultivo de orina se considera positivo cuando existan ≥ 100.000 UFC/campo.
Peculiaridades en la adolescencia
La adolescencia es una época de cambios constantes en cuya etapa se suelen iniciar las relaciones sexuales. Por este motivo, los pediatras no deben olvidarse de pensar en las enfermedades de transmisión sexual como diagnóstico diferencial de IVU en aquellos adolescentes sexualmente activos,
siendo imprescindible una anamnesis detallada y una exploración genital en busca de úlceras, secreción uretral o secreción cervical. En las adolescentes mujeres debemos también considerar la vulvovaginitis como parte del diagnóstico diferencial, pues pueden presentar una clínica similar a una IVU.
El aislamiento de algunos microorganismos en mujeres adolescentes como estafilococos coagulasa negativos distintos de Staphylococcus saprophyticus(2), estreptococos del grupo B y lactobacilos representa con mucha frecuencia la contaminación de la muestra de orina.
Particularmente, Staphylococcus saprophyticus es resistente a los medicamentos más utilizados para el tratamiento empírico de las IVU. En una revisión reciente, se observó que muchas IVU fueron tratadas con un antibiótico empírico que no fue efectivo contra esa bacteria, revelando que S. saprophyticus es una etiología que no se considera suficientemente(2). Afortunadamente, la fosfomicina, de uso habitual en nuestro país, tiene una buena actividad in vitro contra Staphylococcus saprophyticus y otros uropatógenos comunes, como Escherichia coli, Proteus mirabilis y Klebsiella pneumoniae(3). El 94% de las bacterias de nuestro hospital causantes de IVU en los años 2013 y 2014 fueron sensibles a fosfomicina (Can Pediatr 2016; 40:19-22).
La fosfomicina, de uso habitual en nuestro país, tiene una buena actividad in vitro contra Staphylococcus saprophyticus y otros uropatógenos comunes
Tratamiento de las infecciones urinarias en la adolescencia(4)
Cistitis
De elección: fosfomicina trometamol 3 g en dosis única. Puede repetirse a las 48 o 72 horas si persisten los síntomas.
Alternativas:
- Nitrofurantoína 100 mg/12 h durante 5 días.
- Cotrimoxazol 800/160 mg /12 h durante 3 días.
- Ciprofloxacino 250 mg/12 h durante 3 días.
Pielonefritis
De elección: Cefixima 400mg /24 h durante 7 días.
Alternativas:
- Ciprofloxacino 750 mg/12 h durante 7 días.
- Amoxicilina/clavulánico 875/125mg cada 8 horas durante 7 días.
Resistencias bacterianas
Las tasas de resistencia de E. coli han aumentado en todo el mundo, aunque varían mucho según la zona geográfica. Las tasas de resistencia para ampicilina en la mayoría de las zonas estudiadas son superiores al 20% y en otras muchas, también, para la trimetoprim (con o sin sulfametoxazol), por lo que deben evitarse como tratamiento inicial. La nitrofurantoína y la fosfomicina han demostrado una buena actividad in vitro en todos los países investigados. Las tasas de resistencia de las cefalosporinas orales de primera y segunda generación y de la amoxicilina-ácido clavulánico son variables regionalmente pero, generalmente, menores al 10%, por lo que son una buena opción de tratamiento.
Las tasas de resistencia de las fluoroquinolonas están también por debajo del 10% en Europa y América del Norte, aunque se ha observado una clara tendencia a su incremento en los últimos años.
La monitorización continua de las tasas de resistencia a nivel local es fundamental para poder optimizar el tratamiento empírico.
Litiasis renal
Introducción
La litiasis renal es una de las primeras enfermedades claramente identificadas en el ser humano.
Un estudio reciente, evidencia una prevalencia global de litiasis renal del 15,5% en población española de 40 a 65 años(5). Otros estudios demuestran que su prevalencia está en un claro incremento.
La composición de los cálculos, su ubicación en el tracto urinario y la prevalencia de la enfermedad varía en todo el mundo. La tasa de prevalencia en países de ingresos bajos a medios como Pakistán y Turquía es del 5% al 15%, en comparación con el 1% al 5% en los países de superior nivel económico. Los cálculos urinarios pueden ser localizados en cualquier parte del tracto urinario. Muchos cálculos encontrados en niños nacidos en países de ingresos bajos a medios se encuentran dentro de la vejiga urinaria.
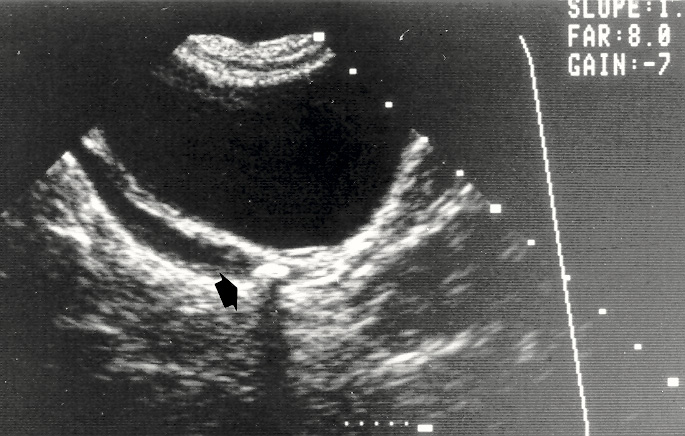
La manifestación y la presentación clínica de cálculos urinarios en niños difieren de la población adulta y puede variar con la edad. El 50% de los niños presentarán dolor abdominal, el 33% con hematuria y el 11% con infección. El dolor en niños con cálculos puede tener una distribución como apendicitis o gastroenteritis. En la práctica clínica, los ultrasonidos tienen una alta especificidad para detectar la nefrolitiasis en niños, pero con una sensibilidad moderada (Figura 1).
Fisiopatología
La litiasis renal puede definirse como una alteración de las condiciones naturales de cristalización de la orina. El tiempo que se requiere para generar un cristal depende fundamentalmente de la sobresaturación de la disolución (exceso de soluto en la disolución: fuerza impulsora de la cristalización), de la presencia de partículas sólidas preexistentes (los llamados nucleantes heterogéneos) y de la presencia de inhibidores de la cristalización. Estos últimos son sustancias que debido a su estructura química interaccionan con el núcleo o las caras del cristal, interfiriendo notablemente en su formación o/y desarrollo, reduciendo o previniendo los procesos de cristalización. Todas las orinas humanas están sobresaturadas con respecto al oxalato cálcico(6), de tal manera que el grado de sobresaturación resulta más elevado en los individuos hipercalciúricos o/y hiperoxalúricos. La orina humana puede contener además una amplia variedad de nucleantes heterogéneos tales como agregados proteicos, residuos celulares o bacterias. Además, en este aspecto, también debe considerarse la capacidad nucleante de los epitelios renales alterados. Es evidente que al aumentar el tiempo de permanencia de la orina en el tracto urinario (principalmente en las vías altas), se incrementa la posibilidad de que los procesos de cristalización conduzcan a la formación de cálculos renales. La existencia de cavidades renales de baja eficacia urodinámica constituye un importante factor de riesgo del desarrollo de cálculos. De hecho, se ha demostrado que los factores morfoanatómicos pueden jugar un importante papel en la calculogénesis. Así, se explicaría que un paciente recidivante en el que es de suponer que la orina tendrá la misma composición en los dos riñones, sólo forme cálculos en uno de ellos(7). Cuando el desarrollo de cristales se produce en la vejiga urinaria, normalmente se eliminan sin dificultad como cristaluria asintomática.
Clasificación de los cálculos renales
Independientemente de su composición química, los cálculos renales pueden clasificarse de manera amplia en dos grandes categorías: cálculos formados sobre las paredes renales (unidos a las papilas) en los que claramente se distingue la zona de unión al epitelio y cálculos desarrollados en las cavidades renales (sin zona de unión al epitelio)(6). Los cálculos más frecuentes son los de oxalato cálcico, fosfato (Figura 2), urato y cistina renales úricos. Existen otros cálculos poco frecuentes (Figura 3), la mayoría de los cuales están en relación con fármacos poco solubles como triamtereno, indinavir, sílice, glefamina o sulfamidas.
La infección bacteriana prolongada del tracto urinario suele ser la causa más común de este tipo de litiasis. Los gérmenes ureolíticos (Proteus, Klebsiella, Pseudomona, Ureaplasma…) suelen provocar una notable elevación del pH urinario (pH> 7) y de la concentración urinaria de amonio, que conjuntamente favorecen la precipitación de fosfato amónico magnésico y de hidroxiapatita (fosfato de calcio). Detalle de un cristal de estruvita en cuyas caras se observan las marcas en “Y” que permiten su rápida identificación junto pequeñas zonas de esferulitos de hidroxiapatita (cortesía del Dr. Félix Grases. Laboratorio de Investigación en Litiasis Renal, Instituto Universitario de Investigación en Ciencias de la Salud, Universidad de las Islas Baleares, Palma de Mallorca, España).
Paciente que a los 14 años expulsó tres cálculos. En el estudio metabólico se observó hipocitraturia. Vista general y detalle al microscopio electrónico de barrido del interior del “cálculo” de carbonato cálcico. La estructura no se corresponde con la típica de un cálculo renal con una morfología correspondiente a una estructura de origen vegetal, por lo que podría tratarse de una semilla (Dr. Grases).
Anomalías metabólicas causantes de cálculos
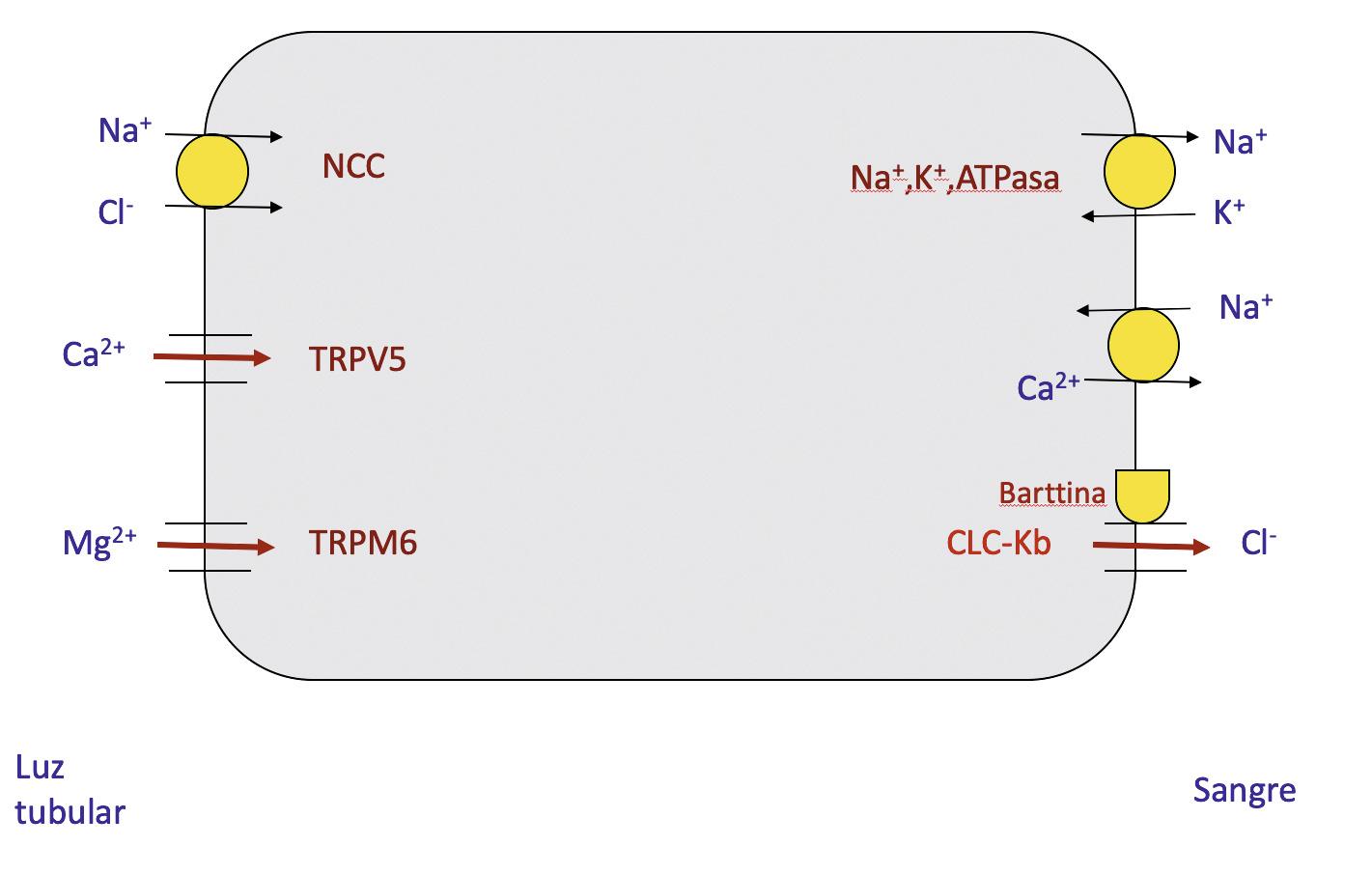
En la práctica clínica suelen determinarse calcio, ácido úrico, oxalato, cistina, citrato y magnesio.
Los cuatro primeros favorecen la formación de cálculos cuando su concentración es elevada en la orina (favorecedores). En cambio, citrato y magnesio propician su formación cuando sus cantidades urinarias son reducidas (inhibidores). Su cuantificación se realiza en orina de 24 horas. Al menos, en pediatría, se debe confirmar que la recogida horaria urinaria es correcta mediante el cálculo de la eliminación urinaria de creatinina (normal: 15-25 mg/kg/día). No obstante, en la actualidad, cada vez se usan más los cocientes urinarios por su facilidad en la recogida de las muestras, especialmente, en la infancia y porque la concentración, especialmente, de calcio y citrato pueden variar en distintos momentos del día. En todo caso, los cocientes urinarios son muy útiles, especialmente, en el seguimiento de los pacientes. En el diagnóstico y control de los pacientes litiásicos es muy útil el cociente calcio/citrato. La orina es particularmente litógena cuando existe un desequilibrio entre el componente favorecedor (calcio) y el protector (citrato). Valores de ese cociente superiores a 0,33 indican que la orina es potencialmente litógena, independientemente de la edad y del momento de la recogida. Nosotros, hemos observado que los cocientes urinarios calcio/creatinina, citrato/creatinina y calcio/citrato son distintos en dos momentos del día (orina de la noche recogida antes de la cena y primera de la mañana siguiente), de tal modo que las orinas más litógenas son las que se forman por la noche, es decir, las recogidas por la mañana (primera orina del día)(7). La consecuencia de todo ello es que estos datos tan sensibles no se pueden reproducir en la orina recogida durante 24 horas.
- Hipercalciuria
La causa más habitual de litiasis tanto en niños como en adultos es la hipercalciuria idiopática (HI). Se define por la ausencia de hipercalcemia y de otras causas identificables de hipercalciuria secundaria. La HI es de origen genético. No se considera una enfermedad en si misma sino una anomalía metabólica puesto que, en muchas ocasiones, no se asocia con clínica ni con formación de cálculos. El mecanismo fisiopatológico de la HI es muy complejo. La hipótesis más aceptada en la actualidad acerca de la causa de la HI está en relación con la existencia de un incremento del número de receptores para la vitamina D tanto en las células intestinales y óseas (osteoclastos) como en los monocitos periféricos.
- Hiperoxaluria. Oxalosis
- Hiperuricosuria
- Cistinuria
- Hipocitraturia
El citrato actúa como un inhibidor de la formación de cálculos de calcio al formar un complejo soluble, lo que disminuye la disponibilidad del calcio iónico libre, necesario para la cristalización de oxalato o de fosfato cálcicos. El citrato, también actúa como un inhibidor directo de la agregación de cristales de calcio y de su crecimiento. Por tanto, un citrato urinario reducido puede ser una causa importante de litiasis cálcica. En general, la acidosis metabólica se acompaña de hipocitraturia y la alcalosis de hipercitraturia. Por ello, las principales causas de eliminación urinaria reducida de citrato son la acidosis tubular renal y la insuficiencia renal crónica. Con cierta frecuencia, se observa hipocitraturia asociada a hipercalciuria idiopática, en ausencia de acidosis tubular renal. La ingesta excesiva de proteínas también favorece su aparición por la sobrecarga ácida que ocasiona.
- Hipomagnesuria
- Otros inhibidores de la formación de cálculos
Además del citrato y el magnesio, otras sustancias como pirofosfato, ciertos glicosaminoglicanos, nefrocalcina y fitato actúan inhibiendo la formación de cristales de oxalato de calcio y de fosfato de calcio. Por tanto, cuando sus niveles son bajos, se favorece la formación de cristales. El fitato, presente en la cáscara de los cereales y en legumbres, es un potente inhibidor de la cristalización. En este sentido, se recomienda el consumo frecuente de cereales integrales en pacientes con litiasis de repetición.
Prelitiasis
Desde principios de los 80, los pediatras hemos aprendido a identificar a los niños portadores de anomalías metabólicas causantes de cálculos en un momento en el que aún no les ha dado tiempo a fomarlos. Esto es particularmente cierto con las dos causas más frecuentes de los mismos, la hipercalciuria idiopática y la hipocitraturia. La hipercalciuria es de origen genético. Por tanto, uno de los dos padres es portador de la misma anomalía haya tenido o no síntomas de enfermedad litiásica. Los niños con HI pueden debutar con síntomas o signos como hematuria macro o microscópica, disuria estéril, polaquiuria, urgencia miccional, incontinencia urinaria, enuresis nocturna, orinas turbias, dolor abdominal recurrente “no típico de cólico renal” o leucocituria estéril(8). La hipocitraturia es una cuestión pendiente pues, si bien, en ocasiones se reconoce su causa en otras se desconoce y puede coincidir o no con la hipercalciuria.
Particularidades en la adolescencia
Los niños con prelitiasis pueden formar microcálculos que son difíciles de observar en la ecografía. Pueden crecer y aparecer en la vía urinaria produciendo un cólico nefrítico. Eso ocurre particularmente si en determinado momento no se toman las medidas dietéticas preventivas que figuran más abajo.
En nuestra práctica diaria hemos observado que este hecho es relativamente frecuente en adolescentes.
Con mucha asiduidad, se observa que los niños con hipercalciuria idiopática, al acercarse a la adolescencia, normalizan la eliminación urinaria de calcio y muestran, entonces, hipocitraturia. Parece, pues, por tanto, como si ambas anomalías metabólicas tuvieran un origen común. Una situación particular puede ocurrir, preferentemente, en la adolescencia cuando la citraturia puede estar reducida y la calciuria también, con lo que la orina no es litogena al mostrar una relación calcio/citrato normal.
Por esta razón, algunos adolescentes con prelitiasis que no se cuidan adecuadamente, pueden no formar cálculos durante esos años de crecimiento intenso y formación incrementada de hueso debido a una mayor actividad osteoblástica.
Con mucha asiduidad, se observa que los niños con hipercalciuria idiopática, al acercarse a la adolescencia, normalizan la eliminación urinaria de calcio y muestran, entonces, hipocitraturia
Algunos pacientes con enfermedades crónicas que cursan con predisposición a formar cálculos renales pueden manifestarse en la adolescencia con hematuria macroscópica o cólicos nefríticos. Son paradigmáticos los casos de la fibrosis quística y de la enfermedad inflamatoria intestinal en los que es frecuente la presencia de hipocitraturia.
Se han descrito casos de litiasis que han ofrecido los primeros síntomas en la adolescencia como expresión de riñón en esponja (enfermedad de Cacchi Ricci), riñón en herradura o hiperparatiroidismo primario. También, se ha descrito una asociación en esa edad entre nefrolitiasis e incremento del índice de masa corporal. Así, los adolescentes obesos tienen una mayor probabilidad de formar cálculos renales asociado, asimismo, con hipocitraturia.
Los adolescentes obesos tienen una mayor probabilidad de formar cálculos renales asociado a hipocitraturia
Tratamiento dietético preventivo
La mayoría de las anomalías metabólicas causantes de cálculos tienen un origen genético, por lo que la predisposición litiásica dura toda la vida. Por tanto, debe intentarse un control dietético y reservarse el tratamiento farmacológico para los casos complicados. El tratamiento dietético, a nivel general, incluye una ingesta elevada de agua (2000-3000 ml/1.73 m2), de frutas (cítricos) y de verduras, pescado azul y cereales integrales. A la inversa, no se debe abusar de proteínas ni de sal.
La citraturia se eleva incrementando la ingesta de agua y de cítricos y reduciendo la de proteínas de origen animal y de sal.
Nefropatía diabética
Generalidades
Antes del descubrimiento de la insulina por Banting y Best en 1921, las complicaciones crónicas de la diabetes mellitus (DM) no eran tan frecuentes como en la actualidad ya que los pacientes diabéticos fallecían antes de que estos problemas se hicieran manifiestos. Actualmente se sabe que no hay órgano o sistema que escape de estar involucrado por la DM.
Muchas investigaciones han demostrado que en la niñez se pueden observar alteraciones que expresan daño microvascular y, aunque la mayoría de estas no se manifiestan clínicamente en la edad pediátrica, en esta época de la vida se pueden poner en marcha los mecanismos fisiopatológicos que acabarán manifestándose clínicamente en la edad adulta. Una de estas complicaciones es la nefropatía diabética, que fue reconocida en 1936 cuando Kimmestiel y Wilson, dos anatomopatólogos alemanes, descubrieron la forma nodular de esta glomerulopatía.
El síndrome clínico resultante de todas estas alteraciones se caracteriza por proteinuria persistente, hipertensión arterial y deterioro progresivo de la función renal.
La variedad preferente de afectación en la población pediátrica es la DM insulindependiente o tipo 1 (DM-1). Sin embargo, es necesario resaltar que en las últimas décadas se ha observado un importante incremento en la prevalencia de DM tipo 2 (DM-2) en niños y adolescentes. La creciente tasa de obesidad es el factor principal que explica esta situación. Así, se objetiva obesidad o sobrepeso en más del 95% de los adolescentes con DM-2. Además, existe historia familiar de DM-2 en el 90% de los casos, siendo sintomáticos en el momento de su presentación más de las dos terceras partes de los adolescentes, con más de un 13% en los que se objetiva la presencia de albuminuria en el momento del diagnóstico (el término “microalbumina” es incorrecto puesto que no se trata de una molécula más pequeña sino de cantidades reducidas). Este problema parece ir en aumento, y se estima que en el momento actual, entre un 20-30% de los nuevos casos de DM en la edad pediátrica corresponden a DM-2.
Es necesario resaltar que en las últimas décadas se ha observado un importante incremento en la prevalencia de DM tipo 2 (DM-2) en niños y adolescentes. La creciente tasa de obesidad es el factor principal que explica esta situación
La nefropatía diabética es un determinante de primer orden del exceso de morbilidad y de mortalidad prematura asociada a la DM-1. En el momento actual, con el control intensivo desde el punto de vista metabólico y de la presión arterial, y con el uso de estrategias farmacológicas con demostrada capacidad renoprotectora, las tasas de nefropatía diabética establecida y enfermedad renal terminal han descendido respecto a etapas anteriores(9). La incidencia acumulativa de nefropatía diabética aumenta progresivamente hasta aproximadamente los 20 años de evolución de la diabetes, cuando alcanza su punto máximo, para descender a partir de este momento, sugiriendo que el riesgo de desarrollar esta complicación no es constante a lo largo del curso de la enfermedad.
Detección precoz de la nefropatía diabética incipiente
Es fácilmente entendible la importancia de contar con un método simple y reproducible que permita discriminar a los pacientes con DM-1 en función del riesgo de desarrollar nefropatía. Desde esta perspectiva, se ha demostrado la utilidad del estudio del ritmo circadiano de la presión arterial. Así, una alteración de este patrón circadiano, en concreto, una elevación en la presión arterial nocturna, precede a la aparición de albuminuria. Se ha descrito que un descenso normal nocturno de la presión arterial tiene un valor predictivo negativo del 91% para el desarrollo de albuminuria, con una reducción del 70% en el riesgo de presentar esta complicación(10).
En el momento actual, el marcador aceptado como capaz de identificar precozmente a los pacientes que asocian un alto riesgo para desarrollar nefropatía diabética es la albuminuria persistente. Para un diagnóstico correcto, la albuminuria ha de ser positiva en dos de tres determinaciones consecutivas realizadas en un período de tres a seis meses. La cuantificación de la excreción de albúmina en orina de 24 horas es considerada el patrón de oro, aunque también podrá realizarse la determinación en orina minutada o en una muestra de orina aislada. Este último método, donde se determina el índice albúmina/creatinina (normal: menor de 30 mg/g), ha mostrado resultados superponibles a los obtenidos en orina de 24 horas, evitando el posible error derivado de una recolección incompleta de orina. El uso de este cociente ha sido recomendado como la estrategia de despistaje en todos los pacientes diabéticos.
Características en la adolescencia
Cuando la diabetes se inicia precozmente, al llegar a la adolescencia pueden observarse los primeros datos de nefropatía, especialmente, si el control de la enfermedad ha sido inadecuado durante la infancia.
Si se diagnostica diabetes en niños pequeños y la duración prepuberal de la diabetes es muy larga, los pacientes parecen estar protegidos contra la retinopatía diabética. Esta protección desaparece si el control metabólico ulterior es malo. En cambio, cuando el inicio es en la pubertad, el riesgo de retinopatía diabética es mayor y menos dependiente del control metabólico y puede estar influenciado por factores relacionados con la edad, como la presión arterial.
La ocurrencia de eventos importantes en la vida de los pacientes se asoció con una peor atención de la diabetes y con más cualidades psicosociales negativas en adolescentes con diabetes tipo 1(11). Como se ha indicado más arriba, en las últimas décadas se ha observado un importante incremento en la prevalencia de DM tipo 2.
Consideraciones terapéuticas
Desde el punto de vista terapéutico, la presencia de albuminuria representa un estadio evolutivo de la nefropatía diabética en la cual, el tratamiento es efectivo para prevenir la progresión de la enfermedad renal. Una duración corta de la albuminuria, unas bajas concentraciones séricas de colesterol y triglicéridos y un adecuado control metabólico y de la presión arterial, principalmente de la presión arterial sistólica, se han identificado como factores que se asocian de forma independiente con la regresión de la albuminuria(12). El tratamiento farmacológico inicial de elección será un inhibidor del enzima de conversión de la angiotensina (IECA), con una dosis que podrá ser progresiva hasta alcanzar la dosis máxima efectiva recomendada. Es de interés destacar que este tratamiento ha de establecerse en todo paciente con albuminuria, tanto hipertensos como normotensos, dado que se consigue una reducción precoz de la hiperfiltración glomerular, de la presión intraglomerular, de la albuminuria y de la progresión a nefropatía clínica. En pacientes normotensos, la dosis será la máxima tolerada.
Desde el punto de vista terapéutico, la presencia de albuminuria representa un estadio evolutivo de la nefropatía diabética en la cual, el tratamiento es efectivo para prevenir la progresión de la enfermedad renal
Hipertensión arterial
Causas de hipertensión arterial en la adolescencia
La hipertensión primaria (HP), también conocida como hipertensión esencial, anteriormente considerada una enfermedad de la edad adulta, se ha vuelto cada vez más común en la población pediátrica en gran medida debido al incremento de las tasas de obesidad.
La hipertensión primaria, también conocida como hipertensión esencial, anteriormente considerada una enfermedad de la edad adulta, se ha vuelto cada vez más común en la población pediátrica en gran medida debido al incremento de las tasas de obesidad
Los antecedentes familiares de hipertensión de los padres están relacionados con un riesgo doblemente mayor de desarrollar hipertensión esencial en niños y adultos jóvenes(13). Esta asociación ha conducido a una extensa investigación para dilucidar la etiología genética subyacente de la HP. Los estudios familiares han demostrado que del 20 al 40% de los casos diagnosticados están determinados genéticamente.
Existe un creciente cuerpo de evidencia sobre la relación inversa entre el peso al nacer y la hipertensión en niños y adolescentes. Se ha observado una fuerte asociación entre pacientes con antecedentes de bajo peso al nacer y retraso del crecimiento intrauterino y se observa una relación más significativa cuando se realizan ajustes para el peso corporal actual(14). Las complicaciones a largo plazo de la hipertensión, como el accidente cerebrovascular, la insuficiencia cardíaca, el infarto de miocardio y la enfermedad renal son poco frecuentes en la población pediátrica.
La disfunción renal representa una forma de daño del órgano terminal relacionado con la hipertensión, que se manifiesta en forma de una reducción en la tasa de filtración glomerular y una excreción elevada de albúmina en la orina. La albuminuria se correlaciona bien con la progresión de la nefropatía. La hipertensión no controlada puede causar daño, también, a la vascularización retiniana.
En adolescentes se han descrito casos originados por causas de hipertensión arterial secundaria como síndrome de aorta media, arteritis de Takayasu, feocromocitoma, hipertensión de vena renal izquierda (Nutcraker) y se ha observado en pacientes operados de tetralogía de Fallot.
Hipertensión arterial y obesidad
La obesidad es una enfermedad crónica y compleja que suele iniciarse en la infancia y la adolescencia. En la actualidad es un importante y creciente problema de salud pública en dicho sector de la población. Su importancia radica, no sólo en su creciente prevalencia, sino también en las comorbilidades secundarias a ella. La obesidad está implicada en el desarrollo de diversas complicaciones de tipo metabólico y cardiovascular, típicas del adulto, pero que pueden estar presentes desde la adolescencia e incluso infancia. Entre ellas cabe destacar la resistencia a la insulina.
La resistencia a la insulina junto con la obesidad, constituyen la base fisiopatológica de la enfermedad cardiovascular. Ambas están relacionadas entre sí y con otros factores, tales como las alteraciones del metabolismo de los hidratos de carbono y de los lípidos y la hipertensión arterial, constituyendo lo que se conoce como Síndrome Metabólico.
En niños, existen escasos estudios al respecto pero los existentes, han demostrado que la presencia de obesidad y otros factores tales como hipertensión arterial, dislipemia o diabetes mellitus, se asocian a un engrosamiento de la pared arterial (medido como grosor de la intima-media de la carótida)(15). Estas lesiones son predictivas de riesgo cardiovascular en la edad adulta. No obstante, se objetiva su normalización si se actúa de forma temprana sobre ellas.
El uso de la monitorización ambulatoria de la presión arterial (MAPA) resulta muy útil. A lo largo de la última década, la MAPA ha emergido como una tecnología que soluciona varias de las limitaciones de las medidas casuales de la presión arterial en la consulta. Así, la valora múltiples veces durante un período de tiempo predefinido en el ambiente normal del paciente, tanto durante los períodos de vigilia como los de sueño, con lo cual se reduce la posibilidad de las elevaciones transitorias de PA producidas por el estrés. Esto permite evaluar no sólo las elevaciones casuales durante el día sino, también, las alteraciones en el patrón circadiano de la presión arterial a lo largo de las 24 horas.
En un estudio realizado por nuestro Grupo en una muestra constituida por 58 niños y 61 niñas obesos, observamos que la prevalencia global de hipertensión medida por MAPA era del 36%. El 14% eran hipertensos sistólicos diurnos, y el 33% hipertensos sistólicos nocturnos. De estos últimos, veinticinco de ellos (64%) sólo eran hipertensos sistólicos durante la noche, y el resto, también lo eran durante el día. Sólo cuatro pacientes eran hipertensos sistólicos diurnos de manera aislada. Ningún paciente presentó una hipertensión diastólica aislada diurna o nocturna. En el 47% del total de pacientes no se producía el descenso nocturno esperado de la PA sistólica. Esta pérdida del patrón circadiano de la PA dependía tanto del grado de obesidad como de la resistencia a la insulina (HOMA)(16).
Enfermedad de Gitelman
Los estudios de biología molecular han permitido distinguir claramente el síndrome de Bartter de una enfermedad con características similares, descrita en 1966 por Gitelman, Graham y Welt. Estos autores publicaron los datos clínicos de tres pacientes adultos, dos de ellos hermanos, afectos de hipopotasemia, hipomagnesemia y alcalosis metabólica. Durante muchos años, los pacientes con estas características fueron diagnosticados erróneamente de síndrome de Bartter. La presencia de hiperreninismo e hiperaldosteronismo, contribuyó a la confusión con el síndrome de Bartter clásico.
A finales de los años 80, la enfermedad de Gitelman o Hipomagnesemia-Hipopotasemia Familiar se identificó como una entidad distinta que se distinguía del síndrome de Bartter por la presencia de hipocalciuria, una capacidad de concentración renal prácticamente normal, una morfología glomerular renal normal en la biopsia renal y, a menudo, una sintomatología menos llamativa. El inicio de la clínica suele aparecer en la adolescencia, generalmente, con síntomas neuromusculares leves(17). El espectro de manifestaciones, no obstante, es amplio. Así, puede ser asintomática o expresarse con síntomas leves y, a veces, intermitentes (debilidad muscular, calambres, fatiga, poliuria, nicturia o dolor articular) o con síntomas más graves (tetania, convulsiones). Frecuentemente, ocurren parestesias, especialmente en la cara. La avidez por la sal es frecuente y los valores de presión arterial son más bajos que en la población general. El crecimiento no suele verse afectado, aunque se ha descrito fallo de medro y talla baja en una minoría de casos. La hipomagnesemia y la hipopotasemia prolongan la repolarización ventricular que predispone a que surjan arritmias graves. Por ello, los individuos con enfermedad de Gitelman deben evitar los deportes de competición dado que en pacientes con QT prolongado, la muerte súbita es precipitada por la actividad física. Algunos pacientes pueden tener únicamente síntomas en la edad adulta relacionados con la condrocalcinosis que causa hinchazón, calor local y sensibilidad incrementada en las articulaciones afectadas.
En pacientes con enfermedad de Gitelman la observación tanto, de que las anomalías electrolíticas se asemejaban a los efectos producidos por la administración crónica de tiazidas, como los resultados obtenidos en los estudios de aclaramientos, apuntaron a que el defecto tubular debía residir en el transporte distal de sodio y cloro sensible a tiazidas. En efecto, en 1996, se estableció que la enfermedad de Gitelman es producida por una reducción en el transporte de ClNa en el túbulo contorneado distal debido a la existencia de mutaciones en el gen SLC12A3 que codifica el cotransportador de ClNa sensible a tiazidas [renal thiazide-sensitive Na+-Cl− cotransporter NCC, thiazide sensitive contransporter, NCC], que se localiza en el lado luminal de las células del túbulo contorneado distal(18) (Figura 4).
En fisiología, Na+ y Cl– pasan desde la luz tubular al interior de la célula mediante el cotransportador de ClNa sensible a tiazidas, NCC. Mutaciones en el gen que codifica esa proteína causan la enfermedad de Gitelman. El Na+ sale de la célula mediante la Na+,K+,ATPasa. El Cl– sale de la célula mediante la acción del canal de cloro ClC-Kb. En la enfermedad de Gitelman, el descenso de actividad del cotransportador de ClNa NCC afecta el potencial de membrana necesario para la reabsorción apical de magnesio por parte del canal epitelial de magnesio TRPM6, que se localiza en la membrana apical del túbulo contorneado distal y en el borde en cepillo del duodeno. La hipomagnesemia de la enfermedad está causada, por tanto, por una pérdida urinaria e intestinal de magnesio. El mecanismo de la hipocalciuria observado en la enfermedad de Gitelman debe ser el mismo que ocurre con el uso de tiazidas. En ambos casos, el bajo contenido intracelular de sodio que se produce en las células del túbulo distal debido a la pérdida salina, favorece la salida de calcio de la célula y la entrada de sodio mediante la activación del intercambiador Na+/Ca++ basolateral, motivo por el que se reduce la calciuria. Al disminuir los niveles intracelulares de Ca++, difunde una mayor cantidad del ión hacia el interior de la célula por medio del canal catiónico selectivo de calcio apical TRPV5 (transient receptor potential cation channel subfamily V member 5; conocido anteriormente como epithelial Ca++ channel o ECaC1).
En 1996, se estableció que la enfermedad de Gitelman es producida por una reducción en el transporte de ClNa en el túbulo contorneado distal debido a la existencia de mutaciones en el gen SLC12A3 que codifica el cotransportador de ClNa sensible a tiazidas
Como en el síndrome de Bartter, el defecto de reabsorción de Na+ y Cl– en el túbulo contorneado distal determina una depleción de volumen moderada que estimula el sistema renina-angiotensina-aldosterona, favoreciendo de este modo la reabsorción de Na+ y la eliminación de K+ e H+ en los ductos colectores, dando lugar a la aparición de hipopotasemia y alcalosis metabólica. La contracción de volumen origina, además, un incremento en la reabsorción de bicarbonato en el túbulo proximal, lo que mantiene la alcalosis. La hipopotasemia se mantiene debido a la entrada de potasio en las células para equilibrar la salida de H+ de las mismas destinada, a su vez, a intentar equilibrar la alcalosis.
En todo caso, la pérdida salina es menor que el síndrome de Bartter, con lo que los niveles de renina y aldosterona no están tan elevados como en éste último (Figura 4).
Los pacientes muestran una respuesta natriurética anulada tras la administración de tiazidas. En cambio, la respuesta a la furosemida está conservada. El tratamiento consiste en la administración de sales de magnesio. La hipopotasemia se trata con el uso simultáneo de ClK y amiloride.
Malformaciones congénitas con pérdida de parénquima renal
Muchas malformaciones renales cursan con pérdida de parénquima, es decir, el número de nefronas es congénitamente reducido. Ejemplo de ellos son, por ejemplo, la agenesia renal unilateral, la displasia renal multiquistica, la hipoplasia e hipodisplasia renales, el reflujo vesicoureteral y la estenosis pieloureteral.
Para las formas más graves y más precoces de enfermedad renal, la mayor probabilidad de progresión a insuficiencia renal es en el primer año de vida, a los 5-6 años, o después del crecimiento acelerado en la adolescencia. Siendo estos dos tiempos de crecimiento global acelerado, esta observación ha llevado a algunos investigadores a proponer que el crecimiento somático en ausencia de crecimiento renal paralelo es la causa de dicha progresión a insuficiencia renal(19). Este hallazgo puede atribuirse a un cambio en la masa de nefronas disponible por unidad de peso corporal. Según el número de nefronas ausentes, la reducción del filtrado glomerular renal es más o menos marcado.
Para las formas más graves y más precoces de enfermedad renal, la mayor probabilidad de progresión a insuficiencia renal es en el primer año de vida, a los 5-6 años, o después del crecimiento acelerado en la adolescencia
La reducción de la masa renal bien es un factor de riesgo de desarrollo de enfermedad renal progresiva(20). Según la teoría de la hiperfiltración, la reducción de la masa nefrónica acarrea una sobrecarga funcional de las nefronas restantes que se verán sometidas a un estado permanente de hiperfiltración en un intento de mantener la función renal. Estos cambios inicialmente beneficiosos pueden condicionar a la larga un deterioro de la función renal. Los primeros datos sobre las lesiones escleróticas renales secundarias a la disminución de la masa renal fueron aportados por el estudio de modelos animales experimentales. Posteriormente, fueron descritas en humanos(21).
El bloqueo del SRA reduce la presión capilar glomerular e interfiere en los procesos inflamatorios y de fibrogénesis renales mediados por la angiotensina II (AII), obteniendo un efecto antiproteinúrico y renoprotector añadido a la acción antihipertensiva. Estudios experimentales recientes apuntan, además, a su acción reguladora de la función podocitaria(20). Los inhibidores de la enzima de conversión de la angiotensina (IECA) han demostrado influir favorablemente en la evolución del daño renal en animales de experimentación y humanos. Estos fármacos inhiben la ECA impidiendo la conversión de la angiotensina I a AII. Sin embargo, el bloqueo del SRA no es completo, ya que existen otras vías capaces de generar AII no dependientes de esta enzima. Los antagonistas de los receptores de la angiotensina AII (ARA) bloquean competitivamente el receptor AT-1 de la AII anulando completamente la acción mediada por este receptor. Además favorecen la unión de la AII circulante a los receptores AT-2 obteniendo un efecto vasodilatador y antiproliferativo.
Otras medidas destinadas a intentar reducir el ritmo de progresión del daño renal son el control de peso, de la hiperlipemia y de la presión arterial y una dieta reducida en proteínas.
Glomerulopatias
Las enfermedades glomerulares que con una mayor frecuencia precisan una biopsia renal en la adolescencia son las tres glomerulopatias que se mencionan a continuación.
Nefropatía IgA
Se trata de la glomerulonefritis primaria más prevalente en el mundo. Puede presentarse a cualquier edad, pero es más frecuente en la segunda y tercera década de la vida y en varones. No se conoce exactamente la patogénesis de la enfermedad pero se trata de una glomerulonefritis mediada por complejos inmunes o polímeros de IgA, los cuales se depositan a nivel del mesangio(22). Hay que tener en cuenta que un porcentaje sano de la población (3-16%) puede presentar depósitos mesangiales de IgA y, por tanto, los depósitos no inducen directamente el daño glomerular por lo que puede existir una cohorte grande de nefropatía IgA latente no diagnosticada en la población general. Además, se han documentado también depósitos de IgA en otras formas de glomerulonefritis (púrpura de Shönlein-Henoch, nefritis lúpica…). Existen casos familiares y esporádicos, teniendo estos últimos mejor pronóstico. No se ha logrado identificar el gen causal aunque sí algunos relacionados con una mayor susceptibilidad a padecer la enfermedad.
La nefropatía IgA es la forma más frecuente de glomerulonefritis. Cursa con episodios recurrentes de hematuria macroscópica, generalmente, 2-3 días después de padecer una infección respiratoria vírica o bacteriana (a diferencia de la glomerulonefritis aguda postinfecciosa que será habitualmente de 3 a 4 semanas después). Se puede acompañar de febrícula y/o dolor lumbar. Otra forma de presentación puede ser en forma de hematuria microscópica y proteinuria leve, detectándose en exámenes de orina rutinarios. Solo un porcentaje pequeño de pacientes puede debutar como un síndrome nefrótico o un síndrome nefrítico agudo con hematuria, hipertensión, edemas y daño renal agudo. Los factores clínicos de progresión de la enfermedad son el aumento de la creatinina, la hipertensión arterial y la proteinuria moderada persistente. Existen casos descritos de remisión espontánea, sobre todo en niños.
La nefropatía IgA es la forma más frecuente de glomerulonefritis. Cursa con episodios recurrentes de hematuria macroscópica, generalmente, 2-3 días después de padecer una infección respiratoria vírica o bacteriana (a diferencia de la glomerulonefritis aguda postin-fecciosa que será habitualmente de 3 a 4 semanas después)
El diagnóstico de esta enfermedad se sospechará por la clínica. A nivel analítico puede existir un aumento de los niveles séricos de IgA en un 8-15% de los niños y 30-50% de los adultos. Presentarán también un C3 y ASLO normal que se deberán solicitar para realizar el diagnóstico diferencial con otras entidades. La creatinina sérica se tiene que monitorizar, así como cuantificar la proteinuria, que es un indicador de progresión de la enfermedad. Finalmente, será la biopsia renal la que confirme el diagnóstico(23). Sin embargo, no se va a realizar de forma sistemática en todos los casos, se priorizará para aquellos con un síndrome nefrítico con proteinuria en rango nefrótico, una disminución progresiva de la función renal o proteinuria moderada persistente. Existen algunas enfermedades relacionadas con la nefropatía IgA como la cirrosis, la enfermedad celiaca y el VIH.
No existe un tratamiento curativo. En caso de proteinuria mantenida y creciente se utilizarán los IECAs- ARAII y, en el caso de progresión de la enfermedad, se podrán utilizar corticoides e inmunosupresores. En la insuficiencia renal terminal el tratamiento de elección será el trasplante renal.
La recurrencia postrasplante existe aunque la incidencia es baja (mayor si el trasplante es de donante vivo relacionado). Inicialmente se consideró una entidad benigna, pero el posterior seguimiento a largo plazo de los pacientes puso de manifiesto que entre un 20-50% de los adultos evolucionan a insuficiencia renal terminal.
Lupus eritematosos sistémico
El lupus eritematoso sistémico (LES) es una enfermedad autoinmune multisistémica compleja que cursa en brotes y que resulta de la interacción de factores ambientales, hormonales y genéticos. La presentación en la edad pediátrica tiene una incidencia del 15-20% del total de pacientes. La edad promedio de presentación es los 12 años; es más prevalente en mujeres y más grave que cuando se inicia en la edad adulta, con mayor afectación renal (60-80%), lo que determina el pronóstico.
La clínica es variable e impredecible. Se considera “la gran imitadora” dado que puede afectar a cualquier sistema (manifestaciones mucocutáneas, musculoesqueléticas, hematológicas, cardiovasculares, neuropsiquiátricas, oculares, etc). Es importante el conocimiento de esta enfermedad para poder sospecharla en una fase temprana.
Se considera “la gran imitadora” dado que puede afectar a cualquier sistema (manifestaciones mucocutáneas, musculoesqueléticas, hematológicas, cardiovasculares, neuropsiquiátricas, oculares, etc)
Ninguna prueba, por si misma, es diagnóstica de lupus. Individuos con autoanticuerpos positivos (ANA, anti-DNA) pueden estar sanos o bien presentar otras enfermedades diferentes al lupus. Existen unos criterios de clasificación según el Colegio Americano de Reumatología que constan de 11 apartados teniendo que poseer, al menos, cuatro criterios clínicos y/o de laboratorio para diagnosticar LES. Sin embargo, un paciente puede tardar años en cumplir dichos criterios. La afectación renal se debe estudiar en todos los pacientes con LES(24). Se deben evaluar proteinuria, sedimento urinario y función renal. En caso de afectación es preciso realizar una biopsia renal para clasificar la nefritis lúpica. Los datos clínicos y analíticos habituales no pueden predecir los hallazgos histológicos en un alto porcentaje de los casos. El diagnóstico anatomopatológico es clave para establecer el pronóstico y planificar el tratamiento. La OMS elaboró una clasificación en la que se describen seis formas anatomopatológicas de afectación renal.
El tratamiento será individualizado según las manifestaciones clínicas y la histología renal. El objetivo es preservar la función renal y prevenir la aparición de brotes. Los tratamientos incluyen corticoides, inmunosupresores, hidroxicloroquina (previene los brotes y aumenta la supervivencia a largo plazo), ARA II, AAS, calcio y vitamina D, estatinas, hipotensores y AINES, así como medidas preventivas como protección solar, pérdida de peso, ejercicio físico y evitar el tabaco y el estrés.
El pronóstico de los niños y adolescentes que reciben un tratamiento adecuado es generalmente bueno. El tratamiento temprano y agresivo en pacientes con síntomas severos se asocia a un curso favorable de la enfermedad. El factor pronóstico fundamental es la lesión histológica responsable. Las clases III y IV de nefropatía lúpica evolucionan a enfermedad renal crónica en un 25-40%.
Síndrome nefrótico
El síndrome nefrótico (SN) es la manifestación clínica de las alteraciones bioquímicas producidas por una lesión glomerular, concretamente del podocito (podocitopatía), que origina una alteración de la permeabilidad de la pared capilar glomerular y retención de sodio, dando origen a las características que lo definen: proteinuria mayor de 40 mg/m2/hora (50 mg/Kg/día), albuminemia inferior a 2.5 g/dl y edemas. Secundariamente, y por pérdida de otras proteínas además de la albúmina, asociará otras alteraciones como la dislipemia, la hipercoagulabilidad con tendencia a fenómenos tromboembólicos y la susceptibilidad a infecciones.
La etiología es desconocida. Se conoce que están involucrados mecanismos inmunológicos (alteraciones de los linfocitos T, B y factores de permeabilidad vascular) o genéticos (mutaciones en los genes de las proteínas podocitarias) de forma independiente o multifactorial. Es una entidad homogénea en su expresión clínica pero heterogénea en cuanto a su curso evolutivo, respuesta al tratamiento, pronóstico e histología renal. Este amplio espectro refleja los diferentes mecanismos moleculares implicados en la patogenia de la enfermedad(25).
El SN más frecuente es el denominado “idiopático” en el que la edad de aparición más habitual es entre los dos y los ocho años con una máxima incidencia entre los tres y los cinco años. Otros tipos de SN son el congénito (el producido en menores de un año de edad), SN genético aislado (habitualmente síndromes nefróticos corticorresistentes, con edad de presentación más tardía y con biopsias compatibles con glomeruloesclerosis segmentaria y focal) o sindrómico (asociado a síndromes) y SN secundarios a otras patologías específicas. Esta clasificación está sufriendo modificaciones debido a que se ha objetivado que existen mutaciones genéticas en la mayoría de los SN congénitos y familiares y en el 10-20 % de los SN resistentes esporádicos. En caso de un debut más tardío de la enfermedad, como es en la adolescencia, habrá que sospechar un SN de origen genético. Las mutaciones más frecuentes encontradas a esta edad se encuentran en los genes NPHS2 (autosómica recesiva y casos esporádicos), INF2 y TRPC6 (autosómica dominante)(26). Estos mismos genes, además de otros, están relacionados con la glomeruloesclerosis segmentaria y focal, que es muy probable que desarrollen estos pacientes durante su evolución.
Por otro lado, la clasificación clínica del SN se establece en función de la respuesta al tratamiento con corticoides: síndrome nefrótico corticosensible (resolución clínica y analítica), corticodependiente (más de dos recaídas al disminuir la dosis de corticoides o tras dos semanas después de la suspensión) y síndrome nefrótico corticorresistente (persiste el SN clínico y/o bioquímico a pesar de tratamiento durante 4-6 semanas). Estas clasificaciones tienen un gran valor pronóstico y condicionarán la indicación de un posible tratamiento inmunosupresor.
La histología más frecuente en las biopsias son lesiones mínimas o riñón ópticamente normal, glomeruloesclerosis segmentaria focal (GESF) y glomerulonefritis proliferativa mesangial. Las dos últimas presentan peor respuesta y pronóstico a largo plazo. La indicación para la realización de una biopsia renal en esta entidad es: edad de debut por debajo de los 12 meses de edad, SN con inicio de enfermedad en la adolescencia, SN de carácter familiar, resistencia a corticoides, deterioro del filtrado glomerular o signos de SN secundario a una enfermedad sistémica o infecciosa y cambio desfavorable de la respuesta al tratamiento con corticoides como la evolución de corticosensibilidad/dependencia a corticorresistencia.
El tratamiento inicial son los corticoides y la respuesta a los mismos y la evolución determinarán la necesidad de una terapia alternativa con inmunosupresores como ciclofosfamida, ciclosporina, micofenolato, tacrolimus y, en los últimos años, también rituximab. La mayoría de los niños con SN idiopático responde al tratamiento pero alrededor del 20% son corticorresistentes. Más de dos tercios presenta recaídas de la enfermedad en los primeros dos meses y hasta el 60% tienen dependencia de los corticoides. Se considera enfermedad en remisión completa tras 7-10 años sin recaídas. La mayoría de los niños con SN corticonsensible e histología de cambios mínimos alcanzan la edad adulta en remisión completa. Sin embargo, hasta en una cuarta parte puede persistir la actividad después de los 18 años y hasta un 40% puede presentar alguna recaída en la edad adulta. La mayoría de los niños que recaen continúan siendo corticosensibles y mantienen una función renal normal. Por contra, el síndrome nefrótico corticorresistente está asociado en un 30-50 % a una evolución a enfermedad renal terminal en cinco años, si no se logra controlar.
La microscopía óptica no mostró alteraciones y en la inmunofluorescencia directa se observaron muy discretos depósitos granulares de IgM sin depósitos de IgG, IgA, C3, C1q o fibrinógeno. En la microscopía electrónica se confirmó una fusión de pedicelos (podocitopatía). En este paciente, aunque inicialmente la biopsia se trate de lesiones mínimas, lo más probable es que durante su evolución desarrolle una glomeruloesclerosis segmentaria y focal.
Tablas y figuras
Tabla I. Infecciones del tracto urinario
|
Microorganismos |
Menos frecuentes |
Raros |
|
|
Cistitis aguda |
E. coli |
Proteus Klebsiella S. saprophyticus |
Enterococo, Pseudomona, Corynebacterium urealyticum, Morganella, Citrobacter, Enterobacter, Serratia, Salmonella, Shigella |
|
Pielonefritis aguda |
E. coli Proteus |
Klebsiella, Morganella, Citrobacter, Enterobacter, Serratia, Pseudomona, Enterococo |
S. aureus, |
Modificada de González Monte E. Infecciones del tracto urinario. Lorenzo V, López Gómez JM, eds. Nefrología al día. Actualizado en junio de 2018.
Tabla II. Cistitis aguda en niños mayores y adolescentes
|
Hallazgo patológico |
S (%) |
E (%) |
VPP/VPN (%) |
|
|
Tira reactiva |
Esterasa leucocitaria + Nitritos + Esterasa leucocitaria y nitritos + |
85 50 72 |
78 98 96 |
45/89 97/90 53/93 |
|
Sedimento urinario |
>10 leucocitos/ campo en orina no centrifugada ó |
73 |
81 |
Modificada de Caballero García M, López Lledó S. Cistitis aguda en niños mayores y adolescentes Guía-ABE. Infecciones en Pediatría. Guía rápida para la selección del tratamiento antimicrobiano empírico (v.1/2011).
Figura 1. Imagen ecográfica de un cálculo ubicado en la unión vesicoureteral
Figura 2. Litiasis fosfática infecciosa
(Fosfato amónico magnésico o estruvita)
La infección bacteriana prolongada del tracto urinario suele ser la causa más común de este tipo de litiasis. Los gérmenes ureolíticos (Proteus, Klebsiella, Pseudomona, Ureaplasma…) suelen provocar una notable elevación del pH urinario (pH> 7) y de la concentración urinaria de amonio, que conjuntamente favorecen la precipitación de fosfato amónico magnésico y de hidroxiapatita (fosfato de calcio). Detalle de un cristal de estruvita en cuyas caras se observan las marcas en “Y” que permiten su rápida identificación junto pequeñas zonas de esferulitos de hidroxiapatita (cortesía del Dr. Félix Grases. Laboratorio de Investigación en Litiasis Renal, Instituto Universitario de Investigación en Ciencias de la Salud, Universidad de las Islas Baleares, Palma de Mallorca, España).
Figura 3. Vista general y detalle al microscopio electrónico de barrido del interior del “cálculo” de carbonato cálcico
Paciente que a los 14 años expulsó tres cálculos. En el estudio metabólico se observó hipocitraturia. Vista general y detalle al microscopio electrónico de barrido del interior del “cálculo” de carbonato cálcico. La estructura no se corresponde con la típica de un cálculo renal con una morfología correspondiente a una estructura de origen vegetal, por lo que podría tratarse de una semilla (Dr. Grases).
Figura 4. Mecanismos de transporte en el túbulo contorneado distal
En fisiología, Na+ y Cl– pasan desde la luz tubular al interior de la célula mediante el cotransportador de ClNa sensible a tiazidas, NCC. Mutaciones en el gen que codifica esa proteína causan la enfermedad de Gitelman. El Na+ sale de la célula mediante la Na+,K+,ATPasa. El Cl– sale de la célula mediante la acción del canal de cloro ClC-Kb. En la enfermedad de Gitelman, el descenso de actividad del cotransportador de ClNa NCC afecta el potencial de membrana necesario para la reabsorción apical de magnesio por parte del canal epitelial de magnesio TRPM6, que se localiza en la membrana apical del túbulo contorneado distal y en el borde en cepillo del duodeno. La hipomagnesemia de la enfermedad está causada, por tanto, por una pérdida urinaria e intestinal de magnesio. El mecanismo de la hipocalciuria observado en la enfermedad de Gitelman debe ser el mismo que ocurre con el uso de tiazidas. En ambos casos, el bajo contenido intracelular de sodio que se produce en las células del túbulo distal debido a la pérdida salina, favorece la salida de calcio de la célula y la entrada de sodio mediante la activación del intercambiador Na+/Ca++ basolateral, motivo por el que se reduce la calciuria. Al disminuir los niveles intracelulares de Ca++, difunde una mayor cantidad del ión hacia el interior de la célula por medio del canal catiónico selectivo de calcio apical TRPV5 (transient receptor potential cation channel subfamily V member 5; conocido anteriormente como epithelial Ca++ channel o ECaC1).
Figura 5. Biopsia renal de un paciente adolescente con un síndrome nefrótico corticorresistente
La microscopía óptica no mostró alteraciones y en la inmunofluorescencia directa se observaron muy discretos depósitos granulares de IgM sin depósitos de IgG, IgA, C3, C1q o fibrinógeno. En la microscopía electrónica se confirmó una fusión de pedicelos (podocitopatía). En este paciente, aunque inicialmente la biopsia se trate de lesiones mínimas, lo más probable es que durante su evolución desarrolle una glomeruloesclerosis segmentaria y focal.
Bibliografía
1. Shaikh N, Craig J, Rovers M, Da Dalt L, Gardikis S, Hoberman A et al. Identification of children and adolescents at risk for renal scarring after a first urinary tract infection. JAMA Pediatrics 2014; 168:893-900.
2. Pailhoriès H, Cassisa V, Chenouard R, Kempf M, Eveillard M, Lemarié C. Staphylococcus saprophyticus: Which beta-lactam? Int J Infect Dis 2017; 65:63-66.
3. Keating GM. Fosfomycin trometamol: a review of its use as a single-dose oral treatment for patients with acute lower urinary tract infections and pregnant women with asymptomatic bacteriuria. Drugs 2013; 73:1951-1966.
4. Molina Gil-Bermejo J, Cabello V, Campoy Martínez P, Barrera Chacón J. Cistitis y pielonefritis aguda. Guías para el diagnóstico y tratamiento de las enfermedades infecciosas. Hospital Universitario Virgen del Rocío, 2018.
5. Arias Vega R, Pérula de Torres LA, Jiménez García C, Carrasco Valiente J, Requena Tapia MJ, Cano Castiñeira R et al. Comorbidity and socio-demographic factors associated with renal lithiasis in persons aged 40 to 65: A cross-sectional study. Med Clin (Barc) 2017; 149:383-390.
6. Grases Freixedas F, Costa-Bauzá A. Mecanismos de la formación de los cálculos renales. En: Nefrología Pediátrica (2ª ed.). García Nieto V, Santos Rodríguez F, Rodríguez-Iturbe B, eds. Madrid: Aula Médica 2006, pp. 917-92.
7. García Nieto VM, Pérez Bastida XI, Salvador Cañibano M, García Rodríguez VE, Monge Zamorano M, Luis Yanes MI. Quantification of the risk of urinary calcium stone formation in the urine collected at 2 times of the day in a group of children studied to rule out prelithiasis. Nefrología 2018; 38:267-272.
8. Moore ES. Hypercalciuria in children. Contr Nephrol (Vol. 27). Basel:Karger 1981; 20-32.
9. Diabetes Control and Complications Trial/epidemiology of Diabetes Interventions and Complications (DCCT/EDIC) Research Group, Nathan DM, Zinman B, Cleary PA, Backlund JY, Genuth S, Miller R et al.. Modern-day clinical course of type 1 diabetes mellitus after 30 years’ duration: the diabetes control and complications trial/epidemiology of diabetes interventions and complications and Pitssburgh epidemiology of diabetes complications experience (1983-2005). Arch Intern Med 2009; 169:1307-1316.
10. Lurbe E, Redon J, Kesani A, Pascual JM, Tacons J, Alvarez V et al. Increase in nocturnal blood pressure and progression to microalbuminuria in type 1 diabetes. N Engl J Med 2002; 347:797-805.
11. Commissariat PV, Volkening LK, Guo Z, ElBach JL, Butler DA, Laffel LM. Associations between major life events and adherence, glycemic control, and psychosocial characteristics in teens with type 1 diabetes. Pediatr Diabetes 2018; 19:85-91.
12. Perkins BA, Ficociello LH, Kristen HS, Finkelstein DM, Warram JH, Krowlewski AS. Regression of microalbuminuria in type 1 diabetes. N Engl J Med 2003; 348:2285-2293.
13. Goldstein IB, Shapiro D, Weiss RE. How family history and risk factors for hypertension relate to ambulatory blood pressure in healthy adults. J Hypertens 2008; 26:276-283.
14. Primatesta P, Falaschetti E, Poulter NR. Birth weight and blood pressure in childhood: results from the Health Survey for England. Hypertension 2005; 45:75-79.
15. Woo KS, Chook P, Yu CW, Sung RY, Qiao M, Leung SS et al. Overweight in children is associated with arterial endothelial dysfunction and intima-media thickening. Int J Obesity 2004; 28:852-857.
16. Ruiz Pons M, García Nieto V, González García M, García Mérida M, Valenzuela Hernández C, Aguirre-Jaime A. Reduced nocturnal systolic blood pressure dip in obese children. Nefrología 2008; 28:517-524.
17. Naesens M, Steels P, Verberckmoes R, Vanrenterghem Y, Kuypers D. Bartter’s and Gitelman’s syndromes: from gene to clinic. Nephron Physiol 2004; 96:65-78.
18. Simon DB, Nelson-Williams C, Bia MJ, Ellison D, Karet FE, Molina AM et al. Gitelman’s variant of Bartter’s syndrome, inherited hypokalaemic alkalosis, is caused by mutations in the thiazide-sensitive Na-Cl cotransporter. Nat Genet 1996; 12:24-30.
19. Gonzalez Celedón C, Bitsori M, Tullus K. Progression of chronic renal failure in children with dysplastic kidneys. Pediatr Nephrol 2007; 7:1014-1020.
20. Brenner BM, Mackenzie HS. Nephron mass as a risk factor for progression of renal disease. Kidney Int 1997; S63:S124-S127.
21. Reiser J, Gersdorff G, Simons M, Schwarz K, Faul C, Giardino L, Heider T, Loos M, Mundel P. Novel concepts in understanding and management of glomerular proteinuria. Nephrol Dial Transplant 2002; 17:951-955.
22. Pillai U, Balabhadraputani K, Bhat Z. Immunoglobulin A nephropathy: A review of current literature on emerging pathophysiology. Am J Med Sci 2014; 347:249-253.
23. Coppo R. Clinical and histological risk factors for progression of IgA nephropathy: an update in children, young and adult patients. J Nephrol 2017; 30:339-346.
24. Ruiz Irastorza G, Espinosa G, Frutos MA, Jiménez Alonso J, Praga M, Pallarés L et al. Diagnóstico y tratamiento de la nefritis lúpica. Documento de consenso del Grupo de Enfermedades Autoinmunes Sistémicas (GEAS) de la Sociedad Española de Medicina Interna (SEMI) y de la Sociedad Española de Nefrología (SEN). Nefrología 2012; 32:1-35.
25. Wang CS, Greenbaum LA. Nephrotic syndrome. Pediatr Clin North Am 2019; 66:73-85.
26. Santin S, Bullich G, Tazón-Vega B, García-Maset R, Giménez I, Silva I. Clinical utility of genetic testing in children and adults with steroid-resistant nephrotic syndrome. Clin J Am Soc Nephrol 2011; 6:1139-1148.
Novedades médicas 2019 Nº3

F. Notario Herrero
Pediatra. Unidad de Pediatría y Adolescencia. Clínica Ntra. Sra. del Rosario. Albacete.
Adolescere 2019; VII (3): 65.e9-e10
Adolescentes y pornografía
Al parecer la edad a la que por término medio nuestros adolescentes se inician en el consumo de pornografía es de 14 años en el caso de los varones y un poco más tarde 16, en el caso de las chicas. También al parecer 1 de cada 4 chicos ha comenzado a visualizar ese material antes de los 13 años… se ha adelantado la edad hasta los 8 años…!!!. Lógicamente esta situación se ha facilitado por la familiaridad con las pantallas e Internet. Una de las conclusiones, verdaderamente preocupantes del estudio sobre “Nueva pornografía y cambios en las relaciones interpersonales “ (Ballester, Orte y Pozo, 2019), llevado a cabo por investigadores del grupo GIFES de la Universitat de Illes Balears y la Red Jóvenes e Inclusión, con el fin de analizar hasta qué punto la nueva pornografía está relacionada con los cambios observados en los últimos años en los hábitos sexuales y en la forma de relacionarse de los adolescentes. Se trata de la primera investigación, que contrasta muchas de las hipótesis sobre juventud y pornografía publicadas en la última década. Los estudios revelan que los adolescentes, grandes consumidores de Internet, efectúan prácticas más complejas de las que se suele afirmar, por ejemplo más del 50% de los adolescentes españoles entre 14 y 17 años suele ver regularmente porno en Internet. Estudios recientes nos dicen que la primera experiencia es cada vez más temprana, casi no consultan a ningún adulto, ni a sus iguales, Internet aporta “respuestas satisfactorias” a sus inquietudes habituales. La pornografía confirma los roles sexuales convencionales, imagen estereotipada de hombres y mujeres, influenciando las expectativas y actitudes hacia la práctica sexual de los adolescentes en el futuro.
El juego en adolescentes, prevenir el riesgo
Todo apunta a que el inicio precoz en los juegos de azar, incrementa el riesgo de tener problemas de adicción al juego (Sánchez y col. 2016) y que existe una relación directamente proporcional entre la edad y la gravedad del problema.
En este estado de cosas, se ha puesto de manifiesto el papel de Internet y las nuevas tecnologías en general, cuyos avances han provocado que los juegos de azar evolucionen y se adapten, apelando a las habilidades tecnológicas de los jóvenes, al buscar conexiones entre los juegos de habilidad y los de azar. Especialmente relevante es el rol que se está confiriendo a los videojuegos, una forma común de entretenimiento entre nuestros adolescentes, la primera opción de ocio audiovisual, principalmente entre niños y adolescentes, quienes suelen dedicar una parte importante de su tiempo a jugar con ellos, frecuentemente a través de Internet. Diversos estudios alertan de la dificultad para distinguir entre juegos de azar y videojuegos, induciendo a los adolescentes a desarrollar interés por las apuestas a esta edad, al crear juegos “híbridos” de ambas categorías. La magnitud del problema ya ha sido manifestada por un grupo internacional de organismos reguladores europeos, entre ellos la Dirección General de la Ordenación del Juego en España, expresando su inquietud “ante los riesgos que plantea la falta de definición entre el juego de azar y otras formas de entretenimiento digital”. Los adolescentes y jóvenes, sector muy vulnerable, son un “nicho de mercado”, como indica Mariano Chóliz, catedrático de Psicología, de la Universidad de Valencia y experto en adicción al juego, aportando datos que demuestran que más de la mitad de los menores ha apostado dinero alguna vez en su vida.
La UNESCO informa sobre violencia y acoso escolar
Tanto la salud mental, y física como el bienestar de los niños y adolescentes se ven afectados negativamente por el acoso escolar, advierte la UNESCO, en un nuevo informe publicado parcialmente hace muy poco sobre violencia escolar y bullying, a través del cual se presenta en resumen la evidencia más reciente y completa sobre la magnitud del problema de sus causas y sus consecuencias. La violencia en y alrededor de los centros educativos, incluye acoso, ataques y peleas físicas, deteriorando el aprendizaje, con consecuencias negativas en la salud física y mental de los adolescentes. En esta línea aboga por aprendizajes seguros, no violentos, inclusivos y eficaces, para ello aporta datos precisos y actualizados. Algunas conclusiones de dicho estudio, nos alertan, de que aproximadamente uno de cada 3 adolescentes ha sido acosado por sus compañeros en el centro educativo, durante uno o más días en el último mes, más de uno de cada tres (36%) ha participado en peleas, al menos una vez. El acoso físico y sexual son los tipos más frecuentes de bullying, aunque actualmente en nuestro medio están surgiendo nuevas formas de violencia sexual, que incluyen el envío de mensajes e imágenes sexuales on line. Los datos revelan que entre el 12 y el 22% de los adolescentes han recibido estos mensajes en el último año. El acoso cibernético es menos frecuente. Los chicos tienen más probabilidad de padecer acoso físico, siendo mayor en las chicas la probabilidad de experimentar acoso psicológico, al resultar ignoradas, excluidas o diana de rumores desagradables. Los estudiantes que son percibidos como no conformes con su género están mas expuestos a la violencia escolar por orientación sexual o expresión de género. Se observa asociación entre acoso y mayores tasas de consumo de tabaco, alcohol y cannabis. Se puede acceder al informe a través del siguiente enlace www.infocoponline.es/pdf/BULLYING.pdf
Adolescencia, tabaquismo, nuevas formas de fumar, nuevas patologías
Un adolescente que empieza a fumar a los 12 años, tiene más riesgo de patología cardiovascular y de mortalidad que uno que lo haga a partir de los 18. Así concluye un estudio de los investigadores del Instituto Hospital del Mar de Investigaciones Médicas (IMIM), médicos del Hospital del Mar y el CIBERCV. El estudio lo publica la revista Preventive Medicine. En el mismo los Dres. Elosua, Clará y Marrugat han observado que por cada año de precocidad en el inicio del consumo de tabaco, el riesgo de mortalidad se incrementa un 4%. En aquellos adolescentes que empezaron a fumar antes de los 12 años, los riesgos cardiovasculares se disparan. Los investigadores creen que el sistema cardiovascular es especialmente sensible a los efectos tóxicos del tabaco en estas edades. Igualmente destacan la importancia de seguir luchando contra el consumo de tabaco, en estas edades. En España, la edad media de inicio de consumo es a los 14,6 años. El 9% de la población aproximadamente entre 14 y 18 años fuma. En EEUU se investigan en este momento nuevas enfermedades ligadas al “vapeo“ de cigarrillos electrónicos, tras algunas muertes no aclaradas. Los CDC (Centros para el Control y Prevención de Enfermedades) han comenzado una amplia investigación sobre la posible relación entre el uso de cigarrillos electrónicos y la aparición de enfermedades pulmonares graves y desconocidas. La OMS, advertía este verano que tampoco hay evidencia clara de que sirvan para dejar de fumar. Según el presidente de la Sociedad Española de Neumología y Cirugía Torácica, Dr. Jiménez, ”hay que evitar que se normalice su uso”, y en eso podría estar perdiéndose ya la batalla en España: el 21% de los chicos de 14 a 18 años ya los ha probado e incluso entre quienes no los han utilizado nunca sólo un 36% dice ver riesgo en su uso.
Como mejorar el sueño de nuestros adolescentes
El trabajo que se publica en JAMA Network Open, se ha realizado en la Facultad de Medicina de la Universidad de Stanford y muestra dos útiles estrategias para ajustar el ritmo circadiano de los adolescentes de forma que mejore su sueño. Una intervención de cuatro semanas basada en luminoterapia y terapia cognitiva conductual ha logrado que un grupo de adolescentes durmiera 43 minutos más por noche. La disminución del sueño en la adolescencia es un problema frecuente, según nos recuerda el profesor de psiquiatría y ciencias de la conducta Jamie Zeiter. Ese reloj circadiano del organismo, que controla los ritmos diarios de sueño y vigilia, se retrasa al llegar la adolescencia. Lo que significa que no aparece el sueño en los adolescentes hasta altas horas de la noche. A esta falta de descanso, habría que añadir los factores exógenos que todos conocemos como las pantallas, móviles y otros dispositivos e incluyendo la hora de inicio de clases en los institutos.
La terapia cognitiva conductual había mostrado hasta ahora resultados modestos, logrando que los chavales se fueran a dormir 10 o 15 minutos antes de media. Con este nuevo trabajo, los investigadores, coordinados por Zeiter, plantearon si pequeños destellos de luz, como ocurre en el tratamiento del jet lag o de los síndromes de retraso de fase, ayudarían, y diseñaron un tratamiento durante 4 semanas con luminoterapia, basada en la exposición a una luz blanca brillante de amplio espectro emitida por un dispositivo temporizador, además de cuatro sesiones de una hora de terapia cognitiva conductual, para ayudarles a acostarse antes. Los aspectos académicos, el físico o el rendimiento deportivo fueron los argumentos de la motivación psicoterapeútica.
Los adolescentes que recibieron ambas terapias lograron acostarse una media de 50 minutos antes. El siguiente paso sería descubrir la mejor manera de administrar una terapia cognitiva conductual breve, para mejorar la duración del sueño a un mayor número de adolescentes.
Noticias 2019 Nº3
Noticias 2019 3
Día de la Pediatría: “Salud del adolescente,
“Promesa” de la Pediatría”
El pasado día 2 de octubre se celebró en la agencia EFE, EL DÍA DE LA PEDIATRÍA cuyo lema este año ha sido “Salud del adolescente, ‘PROMESA’ de la Pediatría”.
La Dra. María Inés Hidalgo, presidente de la SEMA, colaboró en el debate que se realizó juntamente con la Sra. Dña. Pilar Campos, Subdirectora General de Promoción de la Salud y la Dra. Mellado, presidente de la AEP, además de otras participantes.
De izquierda a derecha Pilar Campos, Anne Igartiburu, Ona Orduña, Mª José Mellado, Beatriz Esteban, Mª Inés Hidalgo, Inmaculada Calvo.
Se abordaron diversos aspectos relacionados con la necesidad de cultivar una relación de confianza entre el paciente, la familia y el pediatra. Así como la importancia de crear espacios en los que el adolescente pueda expresar sus inquietudes en torno a la salud y el autocuidado.
La Dra. Hidalgo afirmó que:
- La herramienta más importante de que disponen los pediatras es saber realizar una adecuada entrevista clínica para que los jóvenes tengan confianza con su médico y acudan a él cuándo lo necesitan o se encuentren desprotegidos. Es la forma de ganarse su confianza.
- En la entrevista al adolescente se le debe asegurar siempre la confidencialidad a no ser que exista algún problema importante para su vida y en ese caso, siempre de acuerdo con él, se buscara la mejor forma de solucionarlo. Es necesario escucharles sin juzgarlos y atenderles con interés respeto y empatía.
- En general aunque los jóvenes conocen y están informados de todos los riesgos a los que están expuestos y las consecuencias futuras, piensan que a ellos no les va a pasar – por su sentimiento de omnipotencia e inmortalidad- ya que todavía no ha finalizado su desarrollo cerebral. Sabemos también que maduran antes los circuitos de la recompensa que los del control y planificación cerebral por ello el comprometerse en riesgos a esta edad es algo -normativo-.
- Con la madurez van tomando conciencia de ”quienes son” , lo que facilita que entiendan la salud como un valor importante y que se responsabilicen de su salud. Cuando se trabaja con los adolescentes, se les informa y se establece buena relación, colaboran de forma muy positiva en el cuidado de su salud y haciendo también de mediadores con sus pares. Por ello es tan importante contar siempre con ellos.
Dr. Luis Rodríguez Molinero y Dra. Mª Inés Hidalgo
II Congreso Integrado de la Alianza Intersectorial de Adolescencia y Juventud de Iberoamérica, Italia y Caribe
Los pasados días 23, 24, 25 y 26 de octubre de 2019 tuvo lugar en Barranquilla-Colombia el II Congreso Integrado de la Alianza Intersectorial de Adolescencia y Juventud de Iberoamérica, Italia y Caribe bajo la hospitalidad de la Federación Colombiana de Obstetricia y Ginecología (FECOLSOG). Este Congreso se celebró conjuntamente con el I Congreso Colombiano de Anticoncepción. Asistieron unos 700 profesionales y un porcentaje elevado de jóvenes.
La Alianza Intersectorial de Adolescencia y Juventud de Iberoamérica, Italia y Caribe esta compuesta por:
- El Comité de adolescencia de ALAPE https://www.adolescenciaalape.com/
- La Confederación de Adolescencia y Juventud de Iberoamérica, Italia y Caribe (CODAJIC) https://www.codajic.org/
- La Asociación Latinoamericana de Ginecología Infantojuvenil (ALOGIA) https://www.alogiaonline.org/
- La Asociación Latinoamericana de Magistrados, Funcionarios, Profesionales y operadores de la Niñez, Adolescencia y Familia (ALAMPYONAF) https://www.alatinoamericana-naf.com/
- Federación Latinoamericana de Psiquiatría Infantil (FLAPIA)
- La Internacional Association of Adolescent Health (IAAH) https://www.iaah.org/
- La Organización Panamericana de la Salud (OPS) Colombia https://www.paho.org/col/
- Fondo de Población de Naciones Unidas (UNFPA) Colombia https://colombia.unfpa.org/es
Contó con la participación de 20 países: Argentina, Brasil, Chile, Colombia, Costa Rica, Cuba, El Salvador, España, EE.UU., Guatemala, Honduras, México, Panamá, Paraguay, Perú, Portugal, República Dominicana, Surinam, Uruguay y Venezuela.
Se inició el día 23 de octubre con el Precongreso Clínico que se realizó en la Universidad Libre con las Rondas de diálogo. Este espacio permitió: 1.- Reflexionar sobre nuestras practicas cotidianas, analizar propuestas, evidencias, y conocimientos 2.- Saber como construyen, integrantes de otros equipos interdisciplinarios, conocimientos en sus propias realidades 3.- Compartir casos problemáticos de nuestro ejercicio profesional e identificar formas de solucionarlos 4.- Valorar lo realizado frente a lo prescrito para definir la viabilidad, favorecer la reorientación de las acciones y posibilitar la intervención 5.- En este espacio de intercambio se sumaron los facilitadores (alumnos de pregrado cursando los últimos cursos y jóvenes profesionales en formación) ya que “no podemos llegar a ellos sin ellos”. Como sabemos, los jóvenes influyen en su pares, en los adultos y en sus comunidades. Es preciso que participen y para ello hay que convocarlos y formarlos, lo que incluye: sensibilizar para participar, aprender para saber participar, y organizarlos. Los facilitadores fueron capacitados previamente por un equipo de tutores coordinados por la Dra. Mónica Borile.
Se abordaron temas sobre la vulnerabilidad del adolescente, la violencia, conductas sexuales de riesgo, anticoncepción, promoción de la salud integral, embarazo, hospitalización, trastornos alimentarios… etc.
El Jueves día 24 se inició el Congreso con la Inauguración y presentación de “La prevención y reducción del embarazo no intencional en la adolescencia”. A continuación se presentaron varias Mesas Redondas sobre: El acceso a la salud, Abordaje de problemáticas complejas, Embarazo en adolescentes, aportes al debate sobre derechos y Sumando Miradas. Finalizó con una Mesa Plenaria sobre Temas que nos preocupan.
El Viernes día 25 se incluyeron las siguientes Mesas Redondas: Familias, análisis y reflexión, Adolescentes en la consulta, Interrupción del embarazo, Sexualidades y géneros desde la perspectiva de derechos con “Abordaje integral de los adolescentes trans” Dr. M. Flores y “Hombres no machos ¿nuevas masculinidades?“ Dr. R. Pérez y Desafíos vinculados a la alimentación. Finalizó con una Mesa Plenaria sobre Claves reflexivas sobre las adolescencias hoy.
El sábado 26 se expusieron dos Mesas Redondas: Desde la prevención y Migrantes el rostro de una crisis humanitaria. Finalizó con una Mesa Plenaria Quienes cuidan a los que cuidan a cargo del Dr. G. Girard (Argentina).
En todas la Mesas colaboraron: moderadores, un panel reactivo o expertos en las diferentes materias que expusieron sus opiniones y puntos de vista sobre los temas desarrollados al final de los ponentes, así como tutores y facilitadores que escucharon las presentaciones, y posteriormente las resumieron juntando diferentes ideas y proponiendo acciones a realizar.
La Dra. M.I. Hidalgo presidente de la Sociedad Española de Medicina de la Adolescencia (SEMA), acudió como invitada representando a España, presentó la ponencia: “El sueño en la adolescencia y sus trastornos más frecuentes” y participó activamente en la reuniones de CODAJIC y ALAPE.
El nuevo comité de ALAPE está compuesto por Presidente: Iliana Curiel (Colombia); Secretario: Felicita Alonso (Uruguay); Primer vocal: Alda Elisabeth Boethler (Brasil); Segundo vocal: Soraya Alberto (Honduras); Tercer vocal: Daniela Carvajal (Costa Rica).
Durante este II Congreso Integrado de la Alianza Intersectorial de Adolescencia y Juventud de Iberoamérica, Italia y Caribe se compartieron experiencias y conocimientos, se fortalecieron lazos de amistad y se generaron nuevos espacios de diálogo, y oportunidades para trabajar juntos e influir de una forma más contundente en el desarrollo de la salud integral de las adolescencias de nuestros países.
Desde estas líneas deseo expresar el agradecimiento de la SEMA y el mío propio a todos los que han trabajado para hacerlo posible y en especial a la Dra. Mónica Borile por su continuo trabajo, entusiasmo, dedicación y buen hacer. Confío que con la ayuda de todos podamos seguir trabajando unidos para mejorar la salud integral de nuestros adolescentes y jóvenes ya que son nuestro futuro.
María Inés Hidalgo
Presidente de la SEMA
30 octubre 2019
Hipertensión arterial en la adolescencia
Hipertensión arterial en la adolescencia
C. Aparicio López(1), A. Bozzani(2), C. de Lucas Collantes(1).
(1)Hospital Universitario Infantil Niño Jesús. Madrid. España. (2)Hospital Juan Pedro Garrahan. Buenos Aires. Argentina.
Fecha de recepción: 3 de septiembre 2019
Fecha de publicación: 31 de octubre 2019
Adolescere 2019; VII (3): 36-44
Resumen
|
La hipertensión arterial (HTA) es un problema de salud creciente, afecta a más del 35% de la población adulta, es uno de los factores de riesgo cardiovascular más importante y una de las principales causas de morbimortalidad prevenible. La prevalencia real de hipertensión arterial en niños y adolescentes no está bien establecida, y sigue siendo una entidad infradiagnosticada, a pesar de haberse objetivado un incremento progresivo de la misma en las últimas décadas, influido por factores ambientales tales como el aumento de la obesidad, el sedentarismo, la ingesta de sal y hábitos tóxicos. En adolescentes la etiología de la HTA es sobre todo primaria, igual que en adulto y al contrario de lo que ocurre en menores de 6 años, en los que la etiología es fundamentalmente secundaria. El diagnóstico de HTA en la infancia tiene un interés creciente con un doble objetivo, por una parte detectar niños hipertensos subsidiarios de tratamiento, y por otra identificar adolescentes susceptibles de ser hipertensos en edad adulta, ya que existen evidencias que muestran que el “carril” de TA de un individuo se establece en edades tempranas de la vida. Palabras clave: Hipertensión arterial; Adolescentes. |
Abstract
|
High blood pressure is a growing health problem affecting more than 35% of the adult population, being one of the most important cardiovascular risk factors and one of the main causes of preventable morbidity and mortality. The real prevalence of arterial hypertension in children and adolescents is not well established and remains an underdiagnosed entity despite having seen a progressive increase in the last decades. This is influenced by enviromental factors such as increase in rates of obesity, sedentary lifestyle, salt intake and toxic habits in adolescents in whom the etiology of arterial hypertension is mainly primary as in adults, contrary to what occurs in children under 6 years in which the etiology is usually secondary. The diagnosis of hypertension in childhood is of growing interest with a double objective, on the one hand to detect hypertensive children subsidiary of treatment and on the other, to identify adolescents likely to be hypertensive in adulthood, since there is evidence that shows that the individual blood pressure lane is established at early ages of life. Key words: Arterial hypertension; Adolescents. |
Introducción
La importancia del diagnóstico y seguimiento de la HTA en la edad pediátrica ha cambiado en los últimos años, debido a una mayor concienciación sobre el riesgo cardiovascular y metabólico de los niños con TA elevada, y la posibilidad de convertirse en adultos hipertensos con el riesgo vascular, social y económico que ello supone. A pesar de todo sigue estando infra diagnosticada, en parte por la dificultad que supone la toma de TA en niños pequeños y por la variabilidad de las cifras de TA durante la infancia que dependen de la edad, sexo y talla del paciente, a diferencia del adulto en el que los límites de TA tienen un corte numérico.
La HTA en adolescentes tiene una prevalencia creciente pero sigue estando infradiagnosticada
En los años 2016 y 2017 se han publicado las actualizaciones de las guías europea y americana de HTA en niños y adolescentes con similitudes y diferencias entre ellas. La guía americana redefine los criterios diagnósticos con nueva tablas de valores normalizados según sexo, edad y talla excluyendo de ellas a niños con sobrepeso y obesos con lo que disminuye unos mmHg el límite de normalidad, reemplaza el término de prehipertensión por el de tensión arterial elevada y simplifica la clasificación de la tensión arterial en niños mayores de 13 años para mayor concordancia con la guía americana de adultos, de forma que los límites de normalidad para adolescentes mayores de 13 años son los mismos que para adultos. La guía europea mantiene la cohorte de 2004 sin excluir a los niños con sobrepeso u obesos, reemplazando el término de prehipertensión por el de tensión arterial normal-alta, y considera valores de normalidad de TA e HTA iguales a los de adulto en adolescentes mayores de 16 años. Existe discrepancia también en la definición de los estadios de HTA 1 y 2. Ambas incluyen la HTA de bata blanca e HTA enmascarada, la europea incluye además la HTA sistólica aislada en adolescentes, establecen recomendaciones para el empleo de la monitorización ambulatoria de la TA (MAPA) así como de seguimiento y tratamiento(1-2-3).
Definición
La hipertensión arterial en adultos se define clásicamente como tensión arterial (TA) persistente por encima de 140 mmHg de TA sistólica y/o de 90 mmHg de diastólica. Estas cifras se mantienen sin cambios en la guía europea, sin embargo la guía norteamericana en su última revisión considera hipertensión arterial en adultos cifras > 130/80 mmHg(1-2).
En los niños la tensión arterial varía en función de la edad, sexo y talla lo que hace imposible establecer una medida de corte única que defina la hipertensión. Durante el primer mes de vida, la TA sistólica aumenta de forma rápida hasta el año de vida, este aumento se enlentece hasta los 5 años, y desde esta edad hasta la pubertad, aumenta a un ritmo de 1-2 mmHg al año y la diastólica 0,5-1 mmHg al año. Entre los 13 y los 18 años se produce de nuevo un incremento notable de los valores de TA de forma más evidente en los varones(4).
Por ello la definición de HTA en niños y adolescentes se basa en valores de distribución normal de TA en niños sanos. En 1977 se publicaron los primeros resultados de la Task Force sobre los valores de la TA en diferentes edades, estos datos se han ido actualizando de forma periódica. En el Fourth Report de la Task Force (2004) se definió como tensión arterial normal la TAS y TAD menor del percentil 90 en función de la edad, sexo y talla. Se consideró pre-hipertensión arterial en preadolescentes la TAS y/o TAD mayor o igual a p90 y menor del p95 y en adolescentes la TA mayor o igual a 120/80 mmHg y menor del p95 ó aquella mayor o igual al p90 y mejor del p95 según valores normalizados para edad sexo y talla. Se considera HTA establecida la TA sistólica y/o diastólica mayor o igual del p95 de acuerdo a la edad, sexo y talla. Los datos se obtuvieron mediante el método auscultatorio(5).
La HTA en adolescentes se define como valores mayores del percentil 95 de TA sistólica o diastólica correspondientes a edad, sexo y talla, o con > de 120/80
En la última actualización del Fourth Report publicada en 2017, se han establecido nuevos valores de normalidad de TA, excluyendo de las tablas de normalidad a los niños con sobrepeso u obesidad, por ello representan valores de TA normales en niños con peso adecuado. Esto ha supuesto que los valores de TA normal actuales son algunos mm de Hg inferiores a los previos. El término pre hipertensión arterial ha sido sustituido por el de Tensión Arterial Elevada (TAE) considerando ésta la TA > p90 – < p95, lo que pretende dar mayor importancia a las modificaciones del estilo de vida. Se mantiene la definición de HTA como TA mayor o igual al p95 de TAS o TAD y se clasifica en grado 1 (> p95 – < p95 +12 mmHg) o 2 (> p95 + 12 mmHg) y en mayores de 13 años considera valores iguales a los de adultos. Como novedad esta actualización incorpora una tabla simplificada de valores de TA para identificar de una forma más simple a los pacientes que requieren mayor seguimiento, estudio y diagnóstico, pero no debe utilizarse para diagnosticar de TAE ni de HTA, siendo útil para una identificación rápida de los pacientes de riesgo, en los que para establecer el diagnóstico certero se deben emplear las tablas estandarizadas(1).
La guía europea difiere de la americana en la definición de los grados 1 y 2 de HTA, lo que supone que el número de niños diagnosticados de HTA sea mayor según los criterios de la guía americana(2). Esta diferencia de concepto no aumenta el número de pacientes que precisan tratamiento farmacológico pero si aumenta el número de controles clínicos y el uso de monitorización ambulatoria de TA (MAPA) para confirmar la HTA(3).
La guía europea incluye la HTA sistólica aislada del adolescente, el tipo de HTA más frecuente en este grupo etario, recomendando en estos casos la medición de la presión aórtica por métodos no invasivos mediante el estudio ecocardiográfico de la alteración de masa ventricular izquierda, cuya normalidad permite realizar un seguimiento expectante(2). (Tabla I)
Dado que los valores de referencia de los niños americanos podrían no ser extrapolables a niños españoles en 1990 se realizó un estudio para conocer los factores de riesgo cardiovascular en niños españoles (proyecto RICARDIN), con los datos obtenidos de este estudio se elaboraron unas tablas de TA según edad y sexo para niños de entre 6 y 18 años(6).
Las tablas de la Task Force tienen la ventaja de aportar cifras desde el año de vida a los 17 años y valoran sexo, edad y talla entre los percentiles 3 y 99; las de Ricardin tiene la ventaja de aportar datos de niños españoles, pero no valoran la talla y sólo valoran los percentiles 3 a 97.
Epidemiología
Se estima que un 30-40% de la población adulta mayor de 20 años tiene HTA con un incremento paulatino conforme aumenta la edad, asociado a un aumento de la morbi mortalidad en relación a infartos cerebrales, afectación cardiológica con isquemia.
La prevalencia de HTA en niños no está bien definida, y difiere según los países y estudios realizados, si bien parece que existe un incremento de la misma desde 1988 condicionada por la epidemia de obesidad del siglo XXI. La prevalencia actual estimada en niños y adolescentes es de un 3-5%, incrementándose con la edad, de forma que en periodo neonatal es de un 0,2-0,8 % y puede alcanzar un 10-11% en adolescentes. Difiere según género y raza, con mayor prevalencia en niños que en niñas, mayor en raza negra (afroamericanos), en niños con sobrepeso y obesidad y otras condiciones crónicas(1-7).
Los datos actuales de seguimiento a largo plazo de niños hipertensos demuestran que una tensión arterial elevada en la infancia se correlaciona con TA elevada en el adulto, siendo mayor esta relación cuando se trata de niños mayores y adolescentes con TA elevada, los datos existentes han confirmado una fuerte asociación entre TA elevada en la adolescencia e HTA en el adulto joven. Un estudio reciente demuestra que la progresión en adolescentes de TA elevada a HTA es de un 7% por año, asociada a un envejecimiento vascular acelerado. Por otra parte valores de TA normales en la infancia se asocian con menor HTA en edad adulta(1-8-9).
Factores de riesgo de hipertensión arterial
La existencia de HTA familiar duplica el riesgo de HTA esencial en niños y adolescentes por lo que parece que existe una base genética en la etiología de la HTA primaria. Hay estudios familiares que demuestran que el 20-40% de los casos están determinados genéticamente, y que existen casos de herencia monogénica con mutaciones en genes que codifican los canales epiteliales de sodio y polimorfismos en el sistema renina angiotensina. La mayor prevalencia en afroamericanos se ha relacionado con mutaciones del gen codificante de la apolipoproteina L1 en cromosoma 22(10).
La obesidad, la vida sedentaria, los hábitos alimenticios y tóxicos son causa del aumento de la prevalencia de HTA
Por otra parte, existen determinadas condiciones que constituyen un factor de riesgo para padecer hipertensión arterial en la infancia, entre ellas se encuentran patologías crónicas como la obesidad, circunstancia en la que se pierde el ritmo circadiano, de forma que hasta un 50% de niños obesos no experimentan el descenso nocturno fisiológico de la TA. En niños con desórdenes del sueño (sueño fragmentado, roncador primario, o apnea obstructiva del sueño) se ha encontrado una prevalencia de hasta un 7% de HTA, e incluso aquellos que duermen menos de 7 horas diarias o tienen un sueño fragmentado, tienen mayor riesgo de presentar HTA. Hasta un 50% de los niños o adolescentes con enfermedad renal crónica (ERC) sufren HTA y casi un 20% de la HTA pediátrica se atribuye a ERC. La prematuridad y el bajo peso al nacimiento también son factores de riesgo de padecer hipertensión arterial en la adolescencia y en la edad adulta. El estilo de vida y los hábitos, sobre todo en adolescentes, pueden ser factores de riesgo: la vida sedentaria, la dieta rica en sal o grasas, el tabaquismo, la ingesta de alcohol o el empleo de anticonceptivos orales. La hiperuricemia parece ser otro factor de riesgo para HTA primaria, sobre todo en adolescentes con TA elevada y sensibilidad a la sal, por lo que medidas para disminuir la hiperuricemia pueden ser eficaces en el control de la TA aunque aún es prematura la recomendación universal de tratamiento con hipouricemiantes(1-6-11-12).
Medida de la tensión arterial. Técnica
La TA en los niños varía considerablemente entre consultas e incluso en la misma consulta, y generalmente disminuye con la toma repetida de la misma. Si la primera medida resulta elevada en la consulta, se deben tomar otras 2 medidas y se realizará la media de las 3. Algunos autores recomiendan realizar 3 medidas en cada consulta con intervalos de uno ó dos minutos y hacer la media de las dos últimas. Además para un diagnóstico certero de HTA se deben obtener varias medidas a lo largo del tiempo. Al menos se precisan 3 medidas con intervalo de una semana para considerar la existencia de HTA.
Debe ser medida en el brazo derecho, salvo que el niño tenga patología aórtica, o en el brazo dominante, estando éste a la altura del corazón (la posición baja incrementa las cifras de TA). Debe tomarse tranquilo, en sedestación si es posible y si no en decúbito. El manguito debe ser del tamaño apropiado, que es aquel en el que la longitud de la bolsa inflable cubra al menos el 80-100% de la circunferencia del brazo. Se puede determinar el tamaño a emplear midiendo el punto medio entre el acromion de la escápula y el olecranon del codo, con el hombro en posición neutra y el codo flexionado 90º.
Un manguito pequeño nos dará medidas falsamente elevadas, por ello cuando un paciente esté entre dos medidas se debe elegir el manguito de mayor tamaño, existiendo incluso manguitos para adolescentes con obesidad importante(13-14).
La técnica de medición de TA es muy importante para el diagnóstico con el empleo del manguito adecuado
En cuanto al método empleado para la toma de TA, el óptimo es el auscultatorio, ya que las tablas de valores de TA normalizada se realizan con este método. Sin embargo, en la actualidad los aparatos oscilométricos son utilizados con mucha mayor frecuencia, minimizan el error del observador y son más prácticos en la clínica diaria. Cuando utilicemos aparatos oscilométricos deben estar calibrados y validados para su uso en pediatría. Por otra parte los esfingomanómetros de mercurio se han retirado en la mayor parte de los centros médicos, y no se han sustituido en su totalidad por aneroides (tensiómetros manuales sin mercurio).
Las últimas recomendaciones determinan que si la media de las tensiones obtenidas por método oscilométrico es mayor o igual del p90, se deben tomar 2 medidas auscultatorias y hacer la media de estas para el diagnóstico y clasificación correcta según el grado de hipertensión, ya que los métodos oscilométricos sobrestiman la TA.
La monitorización ambulatoria de la tensión arterial, MAPA, permite realizar la toma de la TA en el medio habitual de paciente y en condiciones cotidianas (actividad, reposo y sueño). Su uso en adultos se introdujo en la década de los 80 y su empleo se ha extendido a la edad pediátrica aunque limitado a niños mayores de 5 años o con talla mayor de 120 cm, debido a la falta de valores de referencia en niños más pequeños y por la mala tolerancia del procedimiento. Existen tablas de referencia de TA sistólica y diastólica del Fourth Report of High Blood Pressure. Se deben emplear los valores del p95 como límite de comparación. Se recomienda su uso para confirmar HTA en niños y adolescentes con TA elevada durante un año o más o en HTA grado 1 o 2 antes de iniciar tratamiento farmacológico y durante el seguimiento, para comprobar la eficacia y adherencia del mismo. Además mediante la MAPA podemos determinar la pérdida fisiológica del ritmo circadiano que indica un aumento de riesgo en los órganos diana, así como detectar la existencia de hipertensión arterial enmascarada definida como aquella en la que la TA es normal en la consulta médica, pero elevada en MAPA. Este hecho ocurre hasta en un 5.8% de niños no seleccionados, y tendrán mayor riesgo de daño orgánico hipertensivo. Los obesos tienen mayor riesgo de tener hipertensión enmascarada así como algunos pacientes con formas secundarias de HTA (enfermedad renal crónica o coartación aorta), por ello estos pacientes deben ser evaluados de forma rutinaria con MAPA(11-15-16).
La monitorización ambulatoria de TA (MAPA) está indicada en adolescentes obesos para detectar HTA enmascarada
La HTA de bata blanca definida como TA mayor o igual al p95 en la consulta y < p95 en el domicilio, es diagnosticada con la MAPA cuando las medias de TA sistólica y diastólica son < p95 y las cargas menores del 25% (la carga es definida como porcentaje de medidas ambulatorias validas por encima de un valor p95 para edad, sexo y talla). Su identificación es importante ya que permite reducir costes disminuyendo el número de estudios realizados y la exposición innecesaria a tratamiento farmacológico. Los niños y adolescentes diagnosticados de HTA de bata blanca deben tomarse la TA en controles médicos y repetir MAPA cada 1-2 años(16).
No está clara la frecuencia y edad en la que se debe medir la TA de forma rutinaria para obtener una práctica clínica óptima, aunque se sabe que la prevención debe iniciarse en edades tempranas. Se recomienda tomar la TA de inicio en un niño de no riesgo a partir de los 3 años de edad, y si esta es normal en niños sanos sin factor de riesgo tomar una vez al año a partir de esta edad. En niños con factores de riesgo añadidos como obesidad, enfermedad renal crónica, diabetes, cardiopatía, o administración de medicación que pueda producir HTA se debe tomar la TA cada vez que acudan a una visita médica. En menores de 3 años se debe tomar la TA siempre que existan factores de riesgo(1-2-7).
Debe realizarse toma de TA anual en todos los niños y adolescentes sin riesgo de forma anual a partir de los 3 años, y con mayor frecuencia en pacientes de riesgo
Etiología
La etiología de la hipertensión en niños y adolescentes varía según la edad, en niños menores de 6 años es principalmente secundaria a enfermedades renovasculares, cardiacas, endocrinas o secundarias a fármacos, drogas o productos alimentarios o a otras enfermedades sindrómicas como la neurofibromatosis. No olvidemos la posibilidad de HTA monogénica como ocurre en enfermedad de Liddle, el Sd de Gordon o el hiperaldosteronismo familiar tipo I.
En niños mayores y adolescentes la hipertensión esencial o primaria es la más frecuente y su prevalencia está en aumento. Generalmente ocurre en niños mayores con historia familiar, padres o abuelos hipertensos con sobrepeso u obesidad, sin olvidarnos en este grupo de la nefropatía cicatricial como causante de HTA. La severidad de la hipertensión no parece correlacionarse con la etiología, si bien la TA diastólica elevada parece tener más relación con una causa secundaria que una TA sistólica elevada. Los adolescentes con TA elevada representan un grupo de riesgo para el desarrollo de HTA en la edad adulta, su detección permite establecer una vigilancia adecuada e iniciar medidas de prevención(1-2).
La etiología más frecuente en adolescentes es de origen primario
Evaluación diagnóstica
Salvo que la HTA se produzca en un cuadro médico agudo como una glomerulonefritis aguda, su sintomatología es muy variable e inespecífica (mareo, vértigo, cefalea, astenia, dolor abdominal, desordenes en el sueño…), escasa e incluso inexistente, pudiendo detectarse hipertensión en un reconocimiento médico rutinario, por ello la evaluación diagnóstica debe centrarse en la posible etiología según el grupo etario y en las posibles comorbilidades asociadas. Es fundamental una adecuada historia clínica que incluya datos perinatales (HTA materna, edad gestacional, bajo peso al nacimiento, cateterismo umbilical), datos médicos (cefaleas, parálisis facial, pérdida de visión o visión borrosa, características de la orina, existencia de edemas, dolor abdominal) y nutricionales como actividad física diaria, ingesta de frutas y verduras, sodio y grasas, adiposidad y obesidad central que son predictores de HTA sistólica. Deben tenerse en cuenta experiencias adversas como maltrato, acoso escolar, depresión o ansiedad y el empleo de drogas alcohol o tabaco. Se debe indagar sobre antecedentes familiares de primer y segundo grado (padres y abuelos). El examen físico debe incluir siempre el peso, la talla y el índice de masa corporal con percentiles, la búsqueda de lesiones cutáneas, la auscultación cardiaca, la palpación abdominal, el aspecto de los genitales externos, y la exploración de pares craneales, pulsos radiales y femorales.
Debemos confirmar de forma certera la alteración de la tensión arterial ya que el seguimiento posterior, y el tratamiento dependerá de las cifras de TA encontradas, así en pacientes con sospecha de TAE con medición adecuada, se recomendarán cambios en estilo de vida y dieta saludable, aumentar la actividad física y hábitos de sueño adecuado, estableciendo controles de TA cada 6 meses, y si persiste elevada insistiremos en estas recomendaciones. Tomaremos la TA en 4 extremidades con control semestral de TA, y si persiste TA elevada a los 12 meses del diagnóstico se debe remitir al especialista, y en caso de normalización en este periodo se pasará a revisiones anuales de TA.
Cuando detectamos HTA grado 1 en un paciente asintomático se deben repetir las medidas en una o dos semanas con recomendaciones sobre estilo de vida como en TAE, si a las dos semanas persiste HTA grado 1 debemos tomar la TA en los 4 miembros e insistir en hábitos saludables. Si tras 3 meses de seguimiento persiste elevada debemos realizar MAPA e iniciar pruebas completarías y tratamiento farmacológico si precisa. Tras detectar HTA grado 2 asintomática debemos tomar TA en 4 miembros, dar recomendaciones sobre estilo de vida saludable repetir la toma en una semana, realizar MAPA y derivar a especialista, si el paciente con HTA grado 2 está sintomático o TA es 30 mmHg > p 95 (o >180/120 mmHg) debe ser remitido a urgencias(1-2-10).
Diagnóstico diferencial
Una vez confirmada la HTA los exámenes complementarios nos ayudaran a establecer la etiología.
Se deben realizar de una forma escalonada. La MAPA debe realizarse para confirmar el diagnóstico de TAE de más de un año de evolución o en casos de HTA grado 1 o 2. Además podemos determinar si existe variabilidad en el ritmo circadiano indicativo de riesgo de daño en órganos diana. A través de la MAPA también podemos diagnosticar HTA enmascarada e HTA de bata blanca. Los pacientes con HTA enmascarada tienen un riesgo cardiovascular incrementado, sobre todo los obesos, y las formas secundarias de HTA como ocurre en ERC o antecedentes de coartación de aorta. Los adolescentes con HTA de bata blanca deben tomarse de forma regular la TA en controles clínicos seriados y repetir MAPA al menos en 2 años.
La HTA en niños y adolescentes es predictor de HTA en adulto joven con un elevado riesgo cardiovascular a medio y largo plazo
Los análisis de laboratorio nos ayudarán a establecer causas secundarias de hipertensión arterial fundamentalmente de origen renal o endocrino. No debemos olvidar la determinación de microalbuminuria, marcador de hipertensión nocturna relacionada con el daño renal. En cuanto a las pruebas de imagen, la ecografía abdomino renal puede ofrecernos datos orientativos como hígado graso en pacientes obesos, masas renales (tumores, neuroblastoma), alteraciones en la morfología o el tamaño renal (quistes renales, hidronefrosis sugerente de patología obstructiva, nefrocalcinosis, riñones disminuidos de tamaño que sugieran enfermedad renovascular o parenquimatosa) (1-5-6).
Ante la sospecha de hipertensión arterial de origen renovascular, el renograma con IECA ha perdido utilidad. Hoy en día se recomienda la realización de AngioTC o AngioRM dependiendo de la experiencia del centro y edad del paciente.
Para detectar cronicidad o daño en órgano diana se recomienda realizar fondo ojo para detectar retinopatía hipertensiva, y ecocardiograma para detectar posible hipertrofia del ventrículo izquierdo y/o posibles anomalías orgánicas como coartación de aorta. Debe realizarse al inicio de tratamiento farmacológico y repetirse en intervalos de 6-12 meses para valorar la progresión del daño orgánico, en HTA persistente a pesar tratamiento, en la hipertrofia concéntrica o cuando exista disminución de la fracción de eyección del ventrículo izquierdo. La realización de EKG no es necesaria ya que tiene un valor predictivo positivo muy bajo(14) (Tabla II).
Tratamiento
El objetivo terapéutico es alcanzar niveles de tensión arterial seguros que reduzcan el daño a los órganos diana y el riesgo de HTA en adultos y las consiguientes alteraciones cardiovasculares. Las recomendaciones previas en niños (sin enfermedad renal crónica y no diabéticos) eran mantener TA en p<95 para edad, talla y sexo. Sin embargo se ha objetivado daño en los órganos diana con cifras de TA entre p>90 (o 120/80) y menores de p 95, por ello en la actualidad el objetivo debe ser mantener la tensión arterial por debajo del p90 o <120/80 mmHg, la que sea más baja. Debido a la variedad etiológica el tratamiento debe ser individualizado, con unas bases comunes a todos los pacientes(1).
Las primeras intervenciones deben realizarse en el estilo de vida y modificar los hábitos nutricionales, (reducir la ingesta de sal y grasas y potenciar la ingesta de frutas y verduras), se debe fomentar la actividad física, (realizar ejercicio físico 3-5 días en semana y en sesiones de 30-60 minutos). Se debe actuar sobre el estrés potenciando ejercicios de meditación, respiración o “mindfulness”. Evitar factores de riesgo como medicamentos o tóxicos que pueden producir elevación de TA (AINE, anticonceptivos orales, tabaco, alcohol, drogas o regaliz).
Si no se consigue el control de la TA con estas medidas o cuando la HTA sea de grado 2 iniciaremos tratamiento farmacológico. Se comenzará con un único fármaco a la menor dosis posible y se podrá aumentar la dosis cada 2- 4 semanas hasta conseguir TA <p90, se alcance la dosis máxima del fármaco o aparezcan efectos secundarios del mismo. De primera elección son los inhibidores del enzima convertidor de angiotensina (IECA), salvo que exista estenosis bilateral de la arteria renal o FG < 30 ml/min/1,73m2 o bloqueantes de los canales de calcio. Si no se consigue el control de la TA con un único fármaco a dosis máxima, se añadirá un segundo fármaco de un grupo terapéutico diferente, generalmente asociando los dos anteriores o bien una tiazida porque muchos hipotensores producen retención de sal y agua(1-14).
El tratamiento farmacológico deberá emplearse asociado a medidas no farmacólogicas en TA elevada o HTA grado I si las medidas anteriores no funcionan y en HTA grado 2
Es importante conocer el efecto teratógeno de IECA y ARA II en informar a las adolescentes, de forma que durante el segundo y tercer trimestre de embarazo está formalmente contraindicado. Tampoco se recomienda su uso durante el primer trimestre de embarazo, debido al riesgo potencial de malformaciones congénitas. En ningún caso deberían iniciarse durante el embarazo tratamientos con IECA o ARA II.
Seguimiento
Si inicialmente conseguimos control de la TA con cambios en estilo de vida debemos realizar un seguimiento cada 4-6 meses para comprobar adherencia. Si hemos iniciado tratamiento farmacológico realizaremos un control periódico inicial cada 4-6 semanas para ajustar dosis y valorar necesidad de añadir un segundo o un tercer fármaco. Una vez conseguido el objetivo se puede recomendar monitorización de TA en domicilio con controles periódicos en consulta con MAPA. Si tras administrar tres fármacos a dosis máximas (uno de ellos debe ser un diurético) no obtenemos respuesta, nos encontramos ante una HTA resistente a tratamiento. En este caso debemos insistir en la restricción de sal, buscar causas secundarias de HTA, y añadir espironolactona para controlar el exceso de volumen y tratar el posible hiperaldosteronismo.
En niños y adolescentes con ERC y proteinuria se sabe que el tratamiento de la hipertensión arterial frena la progresión del daño renal, siendo el objetivo terapéutico en estos pacientes conseguir TA <p50 obtenidas mediante MAPA. En niños diabéticos debemos tratar farmacológicamente cuando la TA es mayor o igual al p95 o mayor de 130/80 mmHg en adolescentes mayores de 13 años(1). En estos pacientes se recomienda un control estrecho de la TA ya que en fases tempranas de la enfermedad la alteración del ritmo circadiano de la TA precede a la microalbuminuria (Figura 1).
Los autores declaran que no tienen conflictos de interés.
Tablas y figuras
Tabla I. Clasificación actualizada de TA según Guía norteamericana y europea
|
GUÍA NORTEAMERICANA |
GUÍA EUROPEA |
|||
|
Niños de 1 a <13 años |
Niños ≥ 13 años |
Menores de 16 años |
> 16 años y adultos |
|
|
TA normal |
< p 90 |
< 120/80 |
< p 90 |
< 130/85 |
|
TA elevada TA normal-alta |
≥ p 90 a < p 95 (lo que sea menor) |
120/<80 a |
≥ p 90 a < p 95 |
130-139/85-89 mmHg |
|
HTA 1 |
≥p95 a < p 95 + 12 mmHg (lo que sea menor) |
130/80 a |
≥ p 95 – p 99 |
140-159/90-99 mmHg |
|
HTA 2 |
≥ p 95 +12mmHg |
≥ 140/90 |
> p 99 |
160-179/100-109 mmHg |
|
HTA sistólica aislada |
TAS ≥ p 95 y |
TAS ≥ 140 y TAD <90 |
||
Tabla II. Evaluación pacientes hipertensos
|
EXPLORACIÓN FÍSICA Antropometría |
|
|
Rasgos externos de Síndromes o enfermedades asociadas a HTA |
|
|
Examen cardiovascular |
|
|
Pruebas Analíticas |
|
|
Pruebas de Imagen |
Ecografía Abdomino renal: masas, tumores, morfología renal |
|
Valoración daño órgano diana |
|
|
Pruebas adicionales |
|
Figura 1. Algoritmo de diagnóstico y seguimiento de tensión arterial
Bibliografía
1. Flynn J., Kaelber D., Baker-Smith C., Blowey D., Carroll A., Daniels S., et al. Clinical Practice Guideline for screening and management of High Blood Pressure in children and Adolescents. Pediatrics 2017;140 (3):e20171904.
2. Lurbe E, Agabiti-Rosei E, Kennedy Cruickshank J, Dominiczak A, Erdine S,Hirth A., et al. 2016 European Society of Hyperthension guidelines for the management of high blood pressure in children and adolescents. Journal of Hyperthension 2016;34(1).
3. Lurbe I Ferrer, E. La hipertensión arterial en niños y adolescentes a examen: implicaciones clínicas de las diferencias entre la Guía Europea y la Americana. An Pediatr. 2018;89(4): 255.e1-255.e5.
4. Whelton PK, et al. 2017 High Blood Pressure Clinical Practice Guideline, Hypertension; pp.: 22).
5. National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents. Pediatrics. The Fourth Report on the Diagnosis, Evaluation, and Treatment of High Blood Pressure in Children and Adolescents. Pediatrics. 2004;114:555-76.
6. Grupo Cooperativo Español para el Estudio de los Factores de riesgo Cardiovascular en la Infancia y la Adolescencia. Factores de riesgo cardiovascular en la infancia y la adolescencia en España. Estudio RICARDIN II. valores de referencia. An Esp Pediatr. 1995;43:11-7.
7. Litwin M. Why should we screen for arterial hypertension in children and adolescents? Pediatr Nephrol 2018;33:83-92
8. Chen X, Wang Y. Tracking of blood pressure from childhood to adulthood: a systemic review and metaregression analysis. Circulation 2008;117(25):3171-3180.
9. Theodore RF, BroadbentJ, Nagin D, Amblerd A, Hogana S, Ramrakhaa S, et al. Childhood to early-midlife systolic blood pressure trajectories: aerly life predictors, effect modifiers, and adult cardiovascular outcomes. Hypertension 2015;66(6):1108-115.
10. Anyaegbu E., Dharnidharka V., Hypertension in the teenager. Pediatr Clin North Am 2014;61(1):131-151.
11. Goutham Rao. Diagnosis, Epidemiology, and Management of Hypertension in Children. Pediatrics 2016;138(2):e20153616.
12. Wang, Y., Hu JW., Yong-Bo, Chu C. Wang K., Zheng W. The role of Uric Acid in Hypertension of Adolescents, Prehypertension and Salt Sensitivity of blood Pressure. Med Sci Monit 2017;2:790-5.
13. Maristella Santi, Barbara Goeggel Siminetti, Corinna F.P. Leoni-Foglia, Mario G. Bianchetti, Giacomo D. Simonetti. Arterial hypertension in children. Curr Opin Cardiol 2015, 30:403-410.
14. Málaga Guerrero S., Diaz Marín Juan José., Argüelles Luis Juan. Hipertensión arterial en la infancia. Valoración diagnóstica. En V. García Nieto, F. Santos, B. Rodríquez-Iturbe eds. Nefrología Pediátrica. Editorial: Aula Médica,2006.829-837.
15. Lurbe E., Cifkova R., Cruickshank J.K., Dillon M.J., Ferreira I., Invitti C., et al. Manejo de la hipertensón arterial en niños y adolescentes: recomendaciones de la Sociedad europea de Hipertensión. Hipertens Riesgo Vasc 2010;27(2):47-74.
16. Strambi M., Giussani M., Ambruzzi MA., Brambila P., Corrado C., Giosdano U., Maffeis C., et al. Novelty in Hypertension in children and adolescents: focus on hypertension during the first year of life, use and interpretation of ambulatory blood pressure monitoring, role of physical activity in prevention and treatment, simple carbohydrates and uric acid as risk factors. Italian Journal of Pediatrics 2016;42:69-91.
Lectura recomendada
- Flynn J., Kaelber D., Baker-Smith C., Blowey D., Carroll A., Daniels S., et al. Clinical Practice Guideline for screening and management of High Blood Pressure in children and Adolescents. Pediatrics 2017;140 (3):e20171904.
- Lurbe E, Agabiti-Rosei E, Kennedy Cruickshank J, Dominiczak A, Erdine S,Hirth A., et al. 2016 European Society of Hyperthension guidelines for the management of high blood pressure in children and adolescents. Journal of Hyperthension 2016;34(1).
- Litwin M. Why should we screen for arterial hypertension in children and adolescents? Pediatr Nephrol 2018;33:83-92.
- Goutham Rao. Diagnosis, Epidemiology, and Management of Hypertension in Children. Pediatrics 2016;138(2):e20153616.
- Strambi M., Giussani M., Ambruzzi MA., Brambila P., Corrado C., Giosdano U., Maffeis C., et al. Novelty in Hypertension in children and adolescents: focus on hypertension during the first year of life, use and interpretation of ambulatory blood pressure monitoring, role of physical activity in prevention and treatment, simple carbohydrates and uric acid as risk factors. Italian Journal of Pediatrics 2016;42:69-91.
Los afectos sexuales:(3) el enamoramiento
Los afectos sexuales:(3) el enamoramiento
F. López Sánchez
Catedrático de Psicología de la Sexualidad (Área de Psicología Evolutiva y de la Educación) de la Universidad de Salamanca.
Fecha de recepción: 3 de septiembre 2019
Fecha de publicación: 31 de octubre 2019
Adolescere 2019; VII (3): 51.e1-51.e14
Resumen
|
Definimos y describimos la fenomenología del enamoramiento, este afecto sexual, que ha pasado a lo largo de la historia por tratamientos científicos y sociales muy distintos. En la sociedad actual, asistimos a una contradicción: por un lado, lo justifica todo y es enaltecido; por otro se insiste en su supuesta corta temporalidad. Nosotros, de forma breve, estudiamos la fenomenología del enamoramiento y criticamos los viejos y nuevos mitos sobre este afecto sexual. Finalmente citaremos los problemas más frecuentes en la adolescencia con este tema y señalaremos la posible función de los sanitarios al respecto. Palabras clave: Enamoramiento; Adolescencia mitos viejos y nuevos; Afectos sexuales. |
Abstract
|
The phenomenology of falling in love, that sexual affection that has been addressed very differently from scientific and social perspectives through history, is here defined and described. In today’s society, a contradiction is witnessed in terms of falling in love: on the one hand, it justifies everything and is exalted; on the other it is considered to be short lasting. We briefly study the phenomenology of falling in love and criticize the old and new myths about this sexual affection. Finally, we will describe the most frequent problems of adolescents with this phenomenom and will indicate the possible role of health workers in this matter. Key words: Falling in love; Adolescence; Old and new myths; Sexual affections. |
Introducción
El enamoramiento supone el deseo y la atracción (López, 2009), como hemos señalado en artículos anteriores, en esta misma revista (López, 1918). El Deseo es una pulsión que puede incluso vivirse con la confusión de no saber cómo satisfacerlo y con quien, y la Atracción se refiere a personas concretas que son objeto del deseo, porque se perciben como más eróticas. El Enamoramiento es un afecto sexual referido a una persona concreta, y sólo una, que es deseada, atrae y fascina (encanta, enamora, etc.), conmocionando de tal manera a la persona enamorada que activa todos sus sistemas y recursos (fisiológicos, mentales, afectivos y de conducta). Es una pasión que nos impulsa a seducirla, desear su presencia y compartir una relación íntima sexual y afectiva. La motivación es muy poderosa, pero no perdemos la libertad de decisión.
El enamoramiento puede no llegar a darse en la vida, u ocurrir varias veces, pero sus características implican que solo se da con una persona, a la vez, no de forma simultánea con varias
El enamoramiento puede no llegar a darse en la vida, u ocurrir varias veces, pero sus características implican que solo se da con una persona, a la vez, no de forma simultánea con varias. El deseo sexual es muy abierto y la atracción sexual puede sentirse hacia muchas personas, el enamoramiento es exclusivo.
Esta concepción del enamoramiento, tan pasional y conmovedora, admite gran diversidad porque hay diferentes intensidades en la forma de vivirlo. Es un proceso psicológico (mental, emocional, afectivo y fisiológicos) bien conocido, que comparte elementos esenciales en todas las edades y sociedades conocidas. Otra cosa es el rol que cada sociedad y momento histórico le ha dado a este proceso. Nuestra sociedad es contradictoria, lo denigra, haciendo una profecía negativa sobre su duración, a la vez que lo “mitifica”, al justificar casi cualquier conducta de la persona enamorada.
Nuestra sociedad es contradictoria, lo denigra, haciendo una profecía negativa sobre su duración, a la vez que lo “mitifica”, al justificar casi cualquier conducta de la persona enamorada
El proceso que vamos a describir es especialmente reconocible a los comienzos del enamoramiento; pero puede mantenerse, de forma más sosegada, a lo largo de un tiempo muy variable, como veremos.
Estos tres afectos sexuales tienen relaciones complejas alimentándose mutuamente cuando se viven juntos. El enamoramiento provoca un aumento del deseo y la atracción sexual y afectiva que la persona vive “conmocionada”, “exultante”, entregada a una relación que, si es correspondida, se llega a desear la unión con el otro, unión sexual, emocional y vital.
Cuando se habla del enamoramiento se usan tantos términos y expresiones que es difícil no tener una sensación de confusión, aunque tal vez todos sus nombres sean, en parte, correctos, porque ponen el acento en algún aspecto de las múltiples caras del enamoramiento: amor, encantamiento, caer en el amor, ceguera, locura amorosa, entusiasmo por, fascinación por, pasión por, etc.
Los griegos fueron más precisos y distinguían varios tipos de amor: Storge (afecto y cariño, como el que puede tener a los hijos), Philia (sentimiento de amistad y atracción interpersonal no sexual), Eros (es lo que hoy entendemos por enamoramiento, caracterizado por un claro contenido sexual y afectivo) y Ágape (disponibilidad para cuidar y ayudar a otras personas con independencia de lo que uno pueda recibir a cambio). En nuestro caso, claro está, nos estamos refiriendo solo al EROS.
Fenomenología del enamoramiento
¿Qué siente, qué piensa y qué hace una persona enamorada? Hay narraciones literarias (en novelas, teatro, ensayos y poesía), expresiones cinematográficas y otras muchas manifestaciones artísticas.
Hasta la Biblia le dedica un libro maravilloso, el Cantar de los Cantares. Y aquí está la primera sorpresa: el proceso de enamoramiento, en aspectos nucleares, parece ser universal y muy similar desde que tenemos los humanos memoria histórica. Se ha descrito entre personas de todas las edades y en todas las culturas. Y se ha descrito entre personas y dioses que se hacen presentes o ausentes, como hizo maravillosamente San Juan de la Cruz. La semejanza entre todos estos procesos es tan sorprendente que sólo puede ser explicada por la naturaleza del ser humano, las propiedades intrínsecas del proceso.
También a través de la investigación conocemos muy bien la fenomenología del enamoramiento.
Conmoción fisiológica
La producción de algunas sustancias como la dopamina y su derivado la norepinefrina, así como la serotonina y la oxitocina, aumentan su producción. Son la respuesta del cerebro y toda la fisiología corporal, para poner en estado de alerta y máximo rendimiento al organismo, porque la persona que se enamora sabe y siente que se juega muchísimo. Estas sustancias aumentan la capacidad de atención, concentración y motivación. La activación es tal que provoca una sensación de exceso de vitalidad y energía. Puede provocar insomnio, euforia y una frenética actividad mental, emocional y motora. La persona enamorada se siente desbordada por la felicidad o el sufrimiento, según vaya el proceso. Aceleración del pulso, sensación de opresión o estallido del pecho, ganas de llorar o cantar, hipertensión muscular, tendencia a la hiperactividad, temblores y dificultad para controlar las emociones y las respuestas fisiológicas.
“Es hielo abrasador, es fuego helado, es herida que duele y no se siente, es un soñado bien, un mal presente, es un breve descanso muy cansado” (Quevedo).
La conmoción, como ocurre en todos los procesos fisiológicos y psicológicos se acaba viendo afectada por la habituación, de forma que, cuando pasa el tiempo y ha habido muchas situaciones repetidas, cuando la persona sabe lo que va a suceder y lo que puede esperar, pierde intensidad. Incluso puede llegar a desaparecer casi por completo, volviendo su fisiología a su línea base. Algunos autores confunden esta habituación con el final de enamoramiento.
Desde el punto de vista fisiológico también se prepara el cuerpo para la actividad sexual deseada, por lo que aumenta la producción de testosterona, lo que junto a otros factores propios del enamoramiento suele disparar el deseo sexual y alimentar la atracción. Pero también este aumento de hormonas sexuales está sujeto a los procesos de habituación, por lo que pasado un tiempo se vuelve a la línea base anterior al enamoramiento.
Conmoción e hiperactividad mental
Las capacidades mentales y el nivel de actividad mental se intensifican y aceleran, en interacción con los cambios fisiológicos señalados, hasta el punto que la persona amada, la relación amorosa y las fantasías y planes de conductas con la pareja, se convierten en el eje de la actividad mental:
“Pero se van tiñendo con tu amor mis palabras. Todo lo ocupas tú, todo lo ocupas” (Neruda).
La atención de los sentidos, la postura corporal y la propia actividad mental se centran en la persona amada. Por eso, lo que se percibe mejor es todo lo relacionado con ella. Aun cuando lleguen otros muchos estímulos, siempre hay un canal abierto con la persona amada. Ella está siempre presente. Todo se asocia y relaciona con la persona amada. Está tan presente que pueden llegar a tener “falsas percepciones”: “acababa de hablar con ella por teléfono, y estaba a 350 kilómetros, pero cuando salí a la calle, durante unas centésimas de segundo, estuve seguro de verla. Claro, una chica que vi por detrás me confundió”.
“Llaman a la puerta, y espero yo mi amor. ¡Ay, que todas las aldabadas, me dan en el corazón!” (Anónimo medieval).
Otras veces, la intensidad emocional con que se vive impide recordar el rostro: “Cuando llegué a casa. Intentaba una y otra vez recordar su cara…y no podía recuperar su imagen”:
“Tu, sombra aérea, que cuantas veces voy a tocarte, te desvaneces” (Bécquer).
La capacidad de fantasear se pone al servicio del enamoramiento inventando situaciones, conductas, recreándose en los deseos y en las imágenes.
“Todo amor es fantasía; él inventa el año, el día, la hora y su melodía; inventa el amante y, más, la amada. No prueba nada, contra el amor, que la amada no haya existido jamás” (A. Machado).
En efecto, la persona enamorada, en cierto sentido, “inventa a la persona amada”, la idealiza, le atribuye numerosas cualidades, tiene una imperiosa necesidad de declararla valiosa, digna de ser querida, como hiciera Don Quijote con Dulcinea.
La memoria guarda como un tesoro los recuerdos, los almacena, reelabora y recupera volviendo una y otra vez sobre el pasado. Por eso los enamorados pueden tener pensamientos obsesivos, positivos o negativos, volviendo una y otra vez sobre la persona amada, la relación, las situaciones pasadas, etc.
“¡Ay! ¿Quién podrá sanarme? ……Y todos cuantos vagan de ti me van mil gracias refiriendo, y todos más me llagan, y déjame muriendo, un no sé qué que queda balbuciendo” (San Juan de la Cruz).
Los amantes planifican la conducta y proyectan el futuro, soñando un futuro deseado. La persona enamorada puede llegar a encontrar un nuevo sentido a la vida y hacer un balance mucho más positivo. Es decir, el enamoramiento puede llegar a producir un verdadero cambio existencial en la persona o, al menos, a mejorar de manera sorprendente su visión de la vida:
“Todo se pone en flor. La campana, y el pájaro y el agua, se abren a mi ilusión” (J. Ramón Jiménez).
Esta descripción se refiere a aquellos casos en los que la persona se enamora de verdad y es correspondida. Hay enamoramientos que tienen que afrontar dudas obsesivas y miedos difíciles de controlar. Por ejemplo, cuando no están seguros de la respuesta de la persona amada o consideran que es una relación de alto riesgo. En estos casos los sobresaltos, las obsesiones, los miedos y la desesperación pueden ser la dinámica mental de la persona enamorada, como le ocurría a Doña Inés con Don Juan (López, 2017).
El enamoramiento no da tregua mental al sujeto, bien para regodearse con pensamientos positivos y llenar la vida de sentido, bien para intentar aclarar las dudas, dominar las obsesiones o afrontar la frustración.
Conmoción emocional, gozos o sufrimientos en el más alto grado
El enamoramiento es una verdadera explosión emocional. Emociones positivas cuando la persona enamorada cree que está siendo correspondida, emociones ambivalentes en la duda y emociones negativas cuando sabe o sospecha que no es correspondida.
El enamoramiento es una verdadera explosión emocional. Emociones positivas cuando la persona enamorada cree que está siendo correspondida, emociones ambivalentes en la duda y emociones negativas cuando sabe o sospecha que no es correspondida
En efecto, la conmoción emocional del enamoramiento es probablemente lo más espectacular y, en no pocos casos, lo más difícil de controlar. La pasión por el otro se enciende hasta el punto que suele ser descrita como un “fuego”, “una hoguera”, “un volcán”, etc. El deseo se acrecienta (aumenta el nivel de testosterona y los pensamientos incluso pueden llegar a ser obsesivos) y la atracción se concentra en la persona amada:
“Cesta de frutos de fuego” (Octavio Paz). “Esta luz, este fuego que devora” (García Lorca).
Una verdadera “fascinación” o “hechizo” interpersonal que no conoce límites. Por eso hay excitación sexual y excitación afectiva, en estrecha interacción, que mutuamente se alimentan. Pasión tan grande que va acompañada de deseos y sentimientos de unión: llegar a ser “uno” es la mayor expresión. Salir de la propia soledad y ser con el otro.
“Dos rojas lenguas de fuego, que a un mismo tronco enlazadas, se aproximan y al besarse, forman una sola llama” (Bécquer).
Deseo, atracción y fascinación pueden llevar a provocar una dependencia y una simbiosis emocional, que no sólo no se vive como un inconveniente, sino como lo más deseado y querido. Porque la dinámica más genuina del enamoramiento es querer poseer al otro -deseos y sentimientos de posesión- y entregarse al otro -deseos y sentimientos de entrega-. Yo tuyo y tú mía, y a la inversa:
Deseo, atracción y fascinación pueden llevar a provocar una dependencia y una simbiosis emocional, que no sólo no se vive como un inconveniente, sino como lo más deseado y querido
“Y siempre cuando vinieres, haré lo que tú quieres, si merced hacerme quieres. Carcelero, no te tardes que me muero” (Juan del Encina). “Libérame de mi. Quiero salir de mi alma” (Neruda).
Un sentimiento de unión que poco a poco debiera acabar preservando la autonomía y la libertad, porque solo es aceptable si se mantiene la identidad personal, la entrega a quien se entrega, conscientes ambos de su libertad.
La fascinación sexual y afectiva hacia el otro se vive con exclusividad. No se puede estar enamorado de dos personas a la vez, el enamoramiento es un proceso de exclusividad interpersonal. Se pueden desear y sentir atracción por varias personas, pero no enamorarse de varias a la vez.
No se puede estar enamorado de dos personas a la vez, el enamoramiento es un proceso de exclusividad interpersonal
La proximidad y el encuentro interpersonal provoca sentimientos afectivos positivos de ternura y empatía, conexión emocional y llegar a funcionar emocionalmente como vasos comunicantes. Cuando estos sentimientos son recíprocos y las dos personas se saben fascinadas, pueden llegar a producir un verdadero “éxtasis emocional”, muy bien descrito por San Juan de la Cruz:
“Quedéme y olvidéme”… “entre las azucenas olvidado”.
El enamoramiento no sólo es éxtasis sino que también puede ser sufrimiento. Pasión atormentada y desesperación, tristeza, abatimiento, cuando se confirma el rechazo o el abandono:
El enamoramiento no sólo es éxtasis sino que también puede ser sufrimiento
“Es placer en que hay dolores” (Jorge Manrique). “Cárcel de dos mil sospechas” (Diego Hurtado de Mendoza).
La ausencia, si se combina con dudas sobre el retorno de la persona amada, causa un dolor tan fuerte que ha generado algunas de las mejores poesías de todos los tiempos como puede verse en la “Noche Oscura del Alma” de San Juan de la Cruz. Entre los gozos y sufrimientos humanos mayores, está el bien y el mal de amores. Lo que más se necesita, con lo que más se goza, de lo que más se carece, con lo que más se sufre. Bien lo cantaban los Beatles: “All you need is love”.
Conductas
Las personas enamoradas están muy motivadas para tomar decisiones y actuar. Estas decisiones y la acción están básicamente orientadas a conseguir y mantener la proximidad con la persona amada. Estar con ella, pasar juntos el día y la noche, permanecer abrazados después de hacer el amor, llamar continuamente si está lejos, etc:
Las personas enamoradas están muy motivadas para tomar decisiones, básicamente orientadas a conseguir y mantener la proximidad con la persona amada
“Pero yo iré, aunque un sol de alacranes me coma la sien ”(García Lorca).
Es frecuente que las personas que fracasan una y otra vez en las relaciones mantengan una lucha contradictoria entre el deseo de no volver a verse involucrado en historias amorosas y la dificultad para evitarlo. Nadie lo ha expresado como Quevedo, que desesperado dice no renunciar a intentarlo de nuevo:
“ …Antes muerto estaré que escarmentado; ya no pienso tratar de defenderme, sino de ser de veras desdichado.” (Quevedo).
En efecto, hay pocas cosas en la vida que motiven tanto como el enamoramiento: por ello las personas pueden llegar a cambiar de ciudad y de país, dejar la corona de una nación, abandonar a la familia, separarse de su pareja, romper con convenciones, etc. El enamoramiento puede motivar también cambios bruscos de estilo de vida, vulnerando normas y convenciones.
El enamoramiento puede motivar también cambios bruscos de estilo de vida, vulnerando normas y convenciones
“Buscando mis amores, iré por esos montes y riberas; ni cogeré las flores, ni temeré las fieras, y pasaré los fuertes y fronteras” (S. Juan de la Cruz).
La persona enamorada está continuamente pendiente del otro, con la postura y todos los sentidos abiertos para saber dónde está, qué hace, cómo se encuentra, etc. Y todo lo asocia o relaciona con la persona amada: “si estuviera aquí, si viera esto, si comiera esto, si…”. Por eso las personas enamoradas resultan “pesadas” a las demás. La persona enamorada se interesa por todo lo que tiene que ver con la amada: su infancia, su familia, su profesión, sus aficiones, etc. Nada le cansa, nada le aburre. Escuchar y contar cosas de la propia vida se convierte en una comunicación gozosa en la que todo interesa, nada es trivial. Se alaban y dicen cosas bonitas, se hacen regalos, se acarician con frecuencia, etc. Es decir, se refuerzan declarándose mutuamente valiosas, dignas de ser amadas. Se expresan emocionalmente con mucha frecuencia, usan el código de la intimidad continuamente entre ellas, comparten las emociones, se consuelan cuando es necesario, se quieren y saben juntas. El sistema de cuidados se activa fácilmente entre las personas enamoradas: motivadas para cuidarse, para ocuparse del otro y hacer lo posible para que esté bien. Están más motivadas para la actividad sexual, acariciar todo el cuerpo, ocuparse del placer del otro, buscar su bienestar sexual y global de ambos. Por eso el enamoramiento favorece las conductas éticas con la pareja.
El sistema de cuidados se activa fácilmente entre las personas enamoradas: motivadas para cuidarse, para ocuparse del otro y hacer lo posible para que esté bien
El proceso de enamoramiento es tan significativo que todo lo que toca lo llena de gracia y significado: la música compartida, la ciudad paseada, el paisaje que se disfruta juntos, los regalos que se hicieron, etc. Todo pasa a ser diferente y queda “marcado” con un sobresignificado para siempre, como bien canta Machado, en Soria, a los nombres de los amantes escritos en los chopos, junto al Duero.
Tal vez lo más representativo del pensamiento, los sentimientos y la conducta amorosa es que, si es correspondido, conlleva un deseo de eternidad. El deseo de eternidad, más aún, el tenerlo por eterno, es propio del proceso de enamoramiento del que puede decirse que es eterno mientras dura; es decir, que se define como eterno mientras se vive, aunque luego pueda ser muy temporal. Por todo ello, el proceso de enamoramiento es muy positivo y constructivo, salvo cuando una y otra vez lleva a conductas autodestructivas o incluso a perversiones y agresiones, como “matar” para mantener la posesión del otro.
El proceso de enamoramiento es muy positivo y constructivo, salvo cuando una y otra vez lleva a conductas autodestructivas o incluso a perversiones y agresiones
Viejos y nuevos mitos sobre el enamoramiento (López, 2020, en prensa)
Nos hemos alargado en la descripción de la fenomenología, porque las falsas creencias sobre el enamoramiento han estado presentes siempre entre nosotros. Y porque creemos que es bueno que los adolescentes tengan una visión positiva del enamoramiento; también que conozcan como lo cantan los poetas.
Entre los viejos mitos destacamos el de la media naranja, la ceguera de los enamorados, la monogamia eterna y del concepto de amor cortés, que el lector conocerá muy bien. No somos media naranja predestinada a juntarse con otra mitad para formar una unión en la que se pierde la autonomía y la libertad. Tampoco perdemos el juicio, ni estamos ciegos, por más se trate de una motivación muy potente. Ni es adecuado escindir la sexualidad (el deseo, la atracción y el placer) del enamoramiento, como hacía el “amor cortés”. La monogamia heterosexual y de por vida ha sido una forma de organización social, los seres humanos sexualmente podemos tomar decisiones sobre nuestra vida sexual y amorosa. Este mito ha sido defendido por autores que manipulaban la ciencia, predicado durante siglos y convertido en falsa creencia popular. La más generalizada puede ser formulada así: ”hombres y mujeres han sido creados el uno para el otro, son como media naranja destinada a formar una naranja entera”. En las versiones más fuertes se ha llegado a decir, con mucho romanticismo, que las personas que se enamoran y se casan han sido creadas para encontrarse y formar un matrimonio para toda la vida. (López, 2015, 2017)
La monogamia heterosexual y de por vida ha sido una forma de organización social, los seres humanos sexualmente podemos tomar decisiones sobre nuestra vida sexual y amorosa
Los nuevos mitos son más difíciles de reconocer, porque son fruto de la cultura actual, hasta el punto que algunos de ellos los defienden grupos sociales que tienen un gran peso y no pocos profesionales. (López, 2020, en prensa).
MITO:
a) La monogamia heterosexual es el mandato divino y la verdadera naturaleza del enamoramiento y las relaciones amorosas.
La versión religiosa es bien conocida y no necesitamos extendernos: Dios creó a un hombre y una mujer y le mandó multiplicarse. Las Iglesias cristianas han hecho del matrimonio un sacramento que une a un hombre y una mujer de por vida: “lo que Dios une, no lo separe el hombre”. Por eso el divorcio no es aceptado por la iglesia y quienes se divorcian quedan fuera de la iglesia.
Nada tenemos que decir sobre esta creencia, si se trata de una creencia propia de quienes forman parte de una religión. Solo denunciar que la Iglesia se haya valido del poder político, siempre que ha podido, para defender con leyes civiles y policiales esta creencia. Yo no sé si interpretan bien el mandato divino y si éste fue formulado alguna vez.
Solo señalar que este mito ha provocado mucho sufrimiento y resulta tener poco que ver con la realidad. Cuando se despenaliza el divorcio, como ocurre entre nosotros, se divorcian de forma similar creyentes y no creyentes.
Este mito ha provocado mucho sufrimiento y resulta tener poco que ver con la realidad. Cuando se despenaliza el divorcio, como ocurre entre nosotros, se divorcian de forma similar creyentes y no creyentes
Este mito ha sido defendido por autores que manipulaban la ciencia, predicado durante siglos y convertido en falsa creencia popular. La más generalizada puede ser formulada así: “hombres y mujeres han sido creados el uno para el otro, son como media naranja destinada a formar una naranja entera”. En las versiones más fuertes se ha llegado a decir, con mucho romanticismo, que las personas que se enamoran y se casan han sido creadas para encontrarse y formar un matrimonio para toda la vida.
REALIDAD:
Lo primero que es importante constatar es que convivir en pareja -nos referimos a lo largo de todo el escrito a las parejas que conviven juntas por motivos sexuales y amorosos, sea cual sea su forma y gustos sexuales- no es una obligación. Parece obvio, pero no lo es tanto. En el pasado, y aun hoy en algunos lugares y para bastantes personas, el proyecto de vida de todas las personas debería incluir el matrimonio heterosexual y la familia con hijos. Quedarse soltero o “para vestir santos”, como se decía de las mujeres que no se casaban, era una gran desgracia. Desgracia de la que de una u otra forma se hacía responsable a la propia persona, que era declarada rara o poco valiosa.
Habría que empezar recordando el sabio refrán “mejor solos que mal avenidos”; incluso ir más lejos, llegando a decir que la pareja no es una obligación, ni siquiera siempre, necesariamente, la mejor solución. De hecho, cuando los convencionalismos sociales han dejado de presionar a las personas para que se casen, son muchas, en algunas sociedades occidentales se acercan a la mitad, las que finalmente se organizan la vida sin vivir en pareja.
Por ello, lo mejor es que cada cual haga su propio balance y tome las decisiones que considere oportunas, favoreciendo de buen grado la diversidad; que cada cual se organice la vida de relaciones íntimas como quiera y pueda, sin sentirse presionado a cumplir el proyecto que determinadas convenciones sociales le hacen. Vivir la propia diversidad, en pareja o sin ella, sin hacer comparaciones absurdas con los demás, construyendo su propia vida, sin tomar como medida para uno mismo lo que los demás hacen. Somos únicos y diferentes.
En todo caso, un buen comienzo para todos es no sentirse obligados a formar pareja, comprender que es necesario construir la propia independencia y autonomía, saber estar solo o sola -desde el punto de vista de las relaciones de pareja- y unirse a alguien cuando se tengan buenos motivos para ello.
Un buen comienzo para todos es no sentirse obligados a formar pareja, comprender que es necesario construir la propia independencia y autonomía, saber estar solo o sola y unirse a alguien cuando se tengan buenos motivos para ello
Con los familiares, los amigos, los compañeros, con relaciones íntimas o sin ellas, las personas podemos estar sin pareja, sin que necesariamente el mundo se venga abajo. Incluso tenemos la obligación vital de construir una vida con sentido propio con o sin pareja. No es verdad que seamos una media naranja en busca de la otra mitad, que resulta ser la única que existe en el mundo. Somos, si se me permite la expresión, “naranjas enteras” que deben saber rodar por sí mismas, con independencia de que en el camino, el camino de la vida, se acabe rodando junto a otras, unidas de una u otra forma.
La vinculación a una pareja es un derecho y una posibilidad, pero no una obligación.
Pero es que además, desde el punto de vista antropológico, ha habido, a pesar de las presiones del mundo occidental, muchas sociedades no monogámicas, con independencia de la opinión que nos merezca la poligamia, como forma más extendida, o la poliandria (una mujer con varios hombres).
Por otra parte, si revisamos el derecho comparado, nos daremos cuenta que en la mayoría de las sociedades se aceptaba el divorcio, precisamente para evitar conflictos o permitir cambiar de pareja, bajo determinadas condiciones.
Pero más allá de la historia de las formas de pareja y familia, lo cierto es que el ser humano, como sabemos, tiene la posibilidad de tomar decisiones sobre sus deseos, atracciones, enamoramientos y tipos de pareja y no hay motivos profesionales para cercenar esta libertad si se ejerce con responsabilidad, con la pareja y las crías.
Especial ridículo ha sido el uso que han hecho no pocos científicos, que siguiendo sus creencias buscaban ejemplos en otras especies, real o supuestamente monógamas, para justificar que también los humanos lo somos y lo debemos ser. Cuando los científicos confunden las creencias religiosas con “la naturaleza” del ser humano no hacen ciencia, sino que se convierten en predicadores de lo que creen, no de lo que deberían saber.
MITO:
b) El amor es la bioquímica, la dopamina, serotonina, etc., y un conjunto de sustancias que son las que le dan verdadera entidad. El resto de las manifestaciones psicológicas dependen de estas sustancias. El enamoramiento, por tanto, dura lo que dura su bioquímica especial.
Mito:
el amor es la bioquímica, la dopamina, serotonina, etc., y un conjunto de sustancias que son las que le dan verdadera entidad. El resto de las manifestaciones psicológicas dependen de estas sustancias. El enamoramiento, por tanto, dura lo que dura su bioquímica especial
Es una falsa creencia hoy muy extendida entre científicos y sexólogos. Defienden que el enamoramiento dura lo que dura la química del enamoramiento.
Los argumentos en que basan son las investigaciones que demuestran que durante el enamoramiento se desencadenan procesos bioquímicos precisos que acaban desapareciendo uno o dos años después, incluso antes (Fisher (1992; Yung y Alexander, 2012).
Primero los neurocientíficos y, por último, la conexión entre la neurociencia y la endocrinología han intentado cerrar el círculo de la explicación fisiológica del enamoramiento, las emociones y la conducta humana. En este momento, éstas y otras ciencias se están unificando y se proponen explicar quién somos, cómo nos enamoramos, pensamos, sentimos y actuamos.
Una de las revisiones recientes y atrevidas es la de Larry Young y Brian Alexander (2012), con título bien expresivo: “Química entre nosotros”. El título y el contenido es un intento de explicar las relaciones sociales, interpersonales, sexuales y amorosas a través del funcionamiento hormonal y cerebral. Cómo ocurrió con los primeros neurocientíficos, sus expectativas son muy grandes y sus logros en el laboratorio también. Partiendo de la descripción misteriosa y fenomenológica del amor, que consideran propia del pensamiento tradicional, dejan bien claro, una y otra vez su tesis central. Veamos esta tesis en diferentes formulaciones:
“El deseo, el amor y los lazos que hay entre las personas no son tan misteriosos en el fondo. La realidad es que el amor no llega ni se va volando. Las complejas conductas que rodean este tipo de emociones dependen de unas cuantas moléculas de nuestro cerebro. Son estas moléculas, al actuar en determinados circuitos neuronales, las que influyen de una forma tan poderosa en algunas de las decisiones más cruciales” (Young y Alexander, 2012, pág.15). “El cerebro se compone de numerosas estructuras que responden a una miríada de compuestos neuroquímicos… Ninguna región es superior ni inferior a cualquier otra… Los circuitos cerebrales del deseo y del amor tienen una influencia tan grande que habitualmente prevalecen sobre nuestro yo racional y someten nuestra conducta a las fuerzas de los impulsos evolutivos” (pág.16). No afirman que las hormonas influyan, sino que son determinantes hasta el punto de hacer desaparecer cualquier grado de libertad. Así explican la identidad sexual y los roles sexuales, la orientación del deseo, la dinámica del deseo, el enamoramiento y la conducta sexual, emocional y social.
“Se consideraba que los seres humanos eran estrictamente diferentes de los animales debido a la capacidad de inhibir voluntariamente los deseos instintivos por medio de la racionalidad y la razón pura. Sin embargo, los tiempos han cambiado. Recientemente hemos empezado a reconocer en otras especies las mismas bases biológicas de nuestros valores humanos más elementales, como la empatía, la sensación de la justicia y la cultura” (pág. 16).
“En el campo de la neurociencia hay una escuela de pensamiento que sugiere que el libre albedrío es un mito, que el cerebro preconsciente condiciona la mente consciente, que posteriormente actúa como si estuviera tomando una decisión –cuando en realidad el sentido de nuestra decisión ya está decidido, incluso antes de que fuéramos conscientes de ella” (Young y Alexander, 2012, pag. 351-352).
Estas investigaciones son muy interesantes, porque demuestran la conmoción fisiológica que supone el enamoramiento, pero legitiman y fomentan falsas creencias sobre el amor, haciéndolas pasar por científicas.
REALIDAD:
Los datos de estas investigaciones, como acabamos de decir, son muy interesantes, pero la interpretación que se hace de ellos es biologicista, como si el ser humano, su psicología, su evolución, su cultura y su conducta solo se explicara por su fisiología.
Realidad:
los datos son muy interesantes, pero la interpretación que se hace de ellos es biologicista, como si el ser humano, su psicología, su evolución, su cultura y su conducta solo se explicara por su fisiología
De hecho, estos mismos autores se ven obligados a hacer matizaciones que contradicen la contundencia de su tesis. “La predisposición no es lo mismo que la determinación… la mujer es más complicada que el ratón de la pradera” (Young y Alexander, 2012, pág.74) porque tenemos diferentes regiones cerebrales y podemos razonar. Por otra parte, y esta es su mayor matización, “los seres humanos nos contamos historias a nosotros mismos. Eso es lo que significa ser una persona… (por lo que vamos) a seguir haciendo tonterías por amor” (Young y Alexander 2012,pág. 352). Es así como, después de haberse mostrado tan neurocientíficos, los autores dan un salto en el vacío y afirman que, a pesar de los hallazgos de la ciencia, los seres humanos seguiremos interpretando y reflexionando sobre nuestras conductas. Incluso cierran el libro poniendo toda la esperanza de la especie en la reflexión: ¿puede haber más contradicción? ¿por qué no llegan a decir que las historias inventadas por los seres humanos están también determinadas por las hormonas? ¿es que la razón puede inventar algo o es solo una representación que legitima lo que nuestras hormonas deciden por sí mismas?
Pero estas matizaciones van seguidas de nuevas afirmaciones biologicistas extremas como: “da igual lo que ponga en marcha los mecanismos cerebrales, lo que cuenta es la activación de esos circuitos. independientemente de cómo hayamos llegado hasta allí, actuaremos como si hubiera sido una decisión nuestra” (Young y Alexander, 2012, pág. 255). Las decisiones humanas, son, por tanto, “como sí”, una simulación que racionaliza lo ya decidido bioquímicamente, un autoengaño que nos hace sentir libres sin serlo.
El caos teórico de estos autores, por otra parte grandes investigadores experimentales, se refleja en este texto final: “La neurociencia social no solo nos plantea un desafío que nos exige reflexionar sobre esas cuestiones, sino que también puede contribuir a aportar soluciones por el procedimiento de inspirar la creación de unos pilares nuevos, más sólidos, sobre los que poder sustentar la cultura del amor humano. Si queremos evitar las posibilidades más sombrías que podría traernos el futuro, tendremos que reflexionar seriamente sobre las historias que nos contamos a nosotros mismos. Si lo logramos, el amor nunca caerá de su pedestal” (Young y Alexander, 2012, pág.257).
Curioso final, en el que no se pregunta si los contenidos de las historias inventadas dependen también, antes que nada, de las hormonas y los circuitos neurológicos o si lo que podemos elaborar son únicamente unas u otros historias de origen, parece ser, desconocido. ¿Y cómo saber qué tipo de historias nos conviene contarnos? ¿A dónde nos llevan esas bases supuestamente más sólidas sobre el amor? No entendemos, ni llegamos a comprender qué alternativa proponen. La simplicidad es tal que, si me permite el lector una metáfora aunque sea un poco forzada, es como si explicáramos los viajes que hacemos con la gasolina del depósito del coche; ¿predetermina ésta la dirección que tomamos, el camino elegido, las paradas, el lugar de nuestro destino, cómo nos lo pasamos, lo que gozamos y lo que soñamos? Y eso que esta metáfora no tiene en cuenta que nuestra energía no se compra en unas gasolinera, sino que la producimos en interacción con la mente, las emociones, los sentimientos y las conductas.
Los experimentos citados son muy numerosos, así como los laboratorios e investigadores de referencia, destacando el uso de los hallazgos con los simpáticos “ratones de la pradera” porque “algunos animales, como el ratón de la pradera, un pequeño roedor- actúan de una forma asombrosamente parecida a las personas” (pág.16). Aunque no parece que los ratones de la pradera inventen historias (digo yo), pero se comportan de forma muy parecida, según los autores, tanto en el sexo y el amor, como en la monogamia social y la infidelidad sexual.
Hace tiempo que sabemos que se pueden manipular las emociones humanas con compuestos bioquímicos (los tratamientos farmacológicos a personas depresivas, por poner solo un ejemplo, son una realidad desde hace años); los cambios hormonales en la pubertad y los cambios en el ciclo de la mujer tienen influencias bien conocidas en los pensamientos, emociones, afectos sexuales y conductas; el deseo está muy influido por las hormonas; la conducta y los vínculos entre la madre y los hijos, y entre los miembros de la pareja también se premian con sensaciones de placer, plenitud y bienestar. La oxitocina, por ejemplo, favorece las relaciones sociales y amorosas confiadas y empáticas. En efecto, sabemos hoy que tanto en el amamantamiento como en el orgasmo se produce oxitocina, que contribuye a crear y mantener el vínculo entre madres e hijos y entre los amantes. De forma que puede decirse que, como dicen estos autores, la oxitocina “abre las puertas del amor” (pág.211).
Las diferencias entre los sexos, algunas diferencias en la personalidad y la tendencia mayor o menor a la monogamia o el “poliamor” dependen para estos autores, en definitiva, de algunos genes y hormonas, teniendo un rol especial, además de las hormonas citadas y la testosterona, la vasopresina, muy cercana químicamente a la oxitocina, que regularía más la fidelidad o infidelidad, la territorialidad y los celos, especialmente en los varones.
Vistas así las cosas, no es extraño que los autores consideren que el amor se explica fundamentalmente a través de la química y su influencia en el funcionamiento cerebral. Los mecanismos serían parecidos a los de las adicciones en las drogas: “el sistema de las recompensas …es la sede de la adicción tanto en las drogas como en el amor” (pág.255).
Finalmente el concepto de ser humano que manifiestan tener estos autores es muy similar al conductismo, pero sustentado, en este caso (una vez conocida la caja negra del cerebro y el cuerpo humano), en el conocimiento de un sistema de excitación, vinculación, tendencia al apareamiento, etc., explicado por mecanismos cerebrales y hormonales cuya base es la recompensa del placer, el bienestar, etc.
Nosotros estamos en desacuerdo con esta forma de interpretar los datos que manejan. Un ejemplo sencillo puede ayudar a comprender la simplicidad de sus razonamientos: la bioquímica del enfado entre personas. Cuando una persona se enfada gravemente por lo que cree que le ha hecho otra y tienen una gran discusión o pelea, es evidente que el cuerpo segrega “adrenalina”. La función de ésta es prepararnos fisiológica, emocional y mentalmente (aumentando la vigilancia, la agresividad, etc.), para la discusión o pelea. Es probable que incluso hagamos grandes aspavientos y gestos posturales, elevemos la voz o gritemos, etc. Acabada la refriega y pasado un tiempo, es evidente que el nivel de adrenalina va bajando y finalmente acaba cayendo a su nivel basal. ¿Podemos asegurar que el enfado ya ha desaparecido?, ¿no hay personas que permanezcan enfadadas de por vida, no se miran, no se hablan, se odian y hacen la puñeta? La adrenalina no es la causa, ni el núcleo de lo que es un enfado, sino la respuesta fisiológica a una situación valorada por la persona, una ayuda para afrontar el conflicto. Una vez pasada la situación crítica, de inseguridad respecto a lo que puede pasar, la adrenalina desciende, pero puede ocurrir que la causa del enfado tal y como es vivido por la persona se mantenga mucho tiempo, incluso de por vida. Es decir, el mundo emocional y mental y la conducta no son una mera reacción fisiológica.
Si el enamoramiento se reduce en su significado a los cambios bioquímicos, el estado de conmoción fisiológico, la actividad mental frenética y el torrente de emociones que pueden desbordarse en los primeros meses del proceso, es evidente que el enamoramiento no sólo no se sostiene en el tiempo, sino que es mejor que sea así. Ese periodo es magnífico, tiempo sagrado de exaltación de la vida y el amor, pero mantenido en el tiempo sería un costo no deseable y nos mantendría en un estado de tensión, coste psicológico y emocional o “fascinación” no convenientes.
En primer lugar, el estado de enamoramiento es un proceso que no es necesario mantener con tan alto coste, cuando ya estamos emocional, mental y experimentalmente seguros de una relación amorosa maravillosa, cuando conocemos de manera más realista a nuestra pareja, si ya sabemos que va a estar ahí con nosotros cada día, cuando lo nuevo se hace habitual, cuando podemos predecir sus pensamientos, sentimientos y conductas, etc. Pero esta “saludable, realista y madura habituación” no supone necesariamente perder el estado de enamoramiento, sino que puede consolidarlo, porque es compatible con mantener su esencia: que el otro sea valorado hasta fascinarnos, real y realista fascinación, que el otro siga siendo deseado, nos atraiga y que busquemos su encuentro corporal y emocional. Y esto no es una pérdida, sino una ganancia, porque esto puede darse en la seguridad de la relación.
Ni siquiera es justo decir que inexorablemente pierde vigor o fuerza, porque, cuantas veces lo vemos, si la relación se siente amenazada por algún motivo, por ejemplo, simplemente por una ausencia propia de la vida actual tan móvil, vuelven a encenderse las llamas o se activan las alarmas más inquietantes, las del miedo al abandono o la pérdida. En estos casos, la conmoción del enamoramiento vuelve a hacerse visible. Agazapada, serena y tranquila estaba el alma enamorada, pero seguía enamorada.
Por eso, algunas parejas llegan a la perversión de disfrutar tanto de las reconciliaciones que desean los conflictos, o continuamente se esfuerzan en que aflore la conmoción corporal, mental y afectiva, seguramente porque sufren de inseguridad en la relación.
En segundo lugar, enamorarse no es sólo la dinámica del deseo y la atracción sexual, enamorarse es mucho más: es un estado de fascinación interpersonal con el otro, con el cual se quiere compartir todo. Es verdad que, como hemos señalado, esta fascinación tiene que superar la prueba de la realidad, pero es aún más cierto que el crecimiento en intimidad (conexión emocional) y seguridad (compromiso) enriquece y fortalece una fascinación realista, llena de deseo y atracción. Es el cuerpo, y el alma del otro, la que podemos llegar a tener entre las manos, porque así lo decidimos ambos, aun sabiendo que somos únicos, distintos y libres. Eso es posible y numerosas parejas lo demuestran, incluso en edades muy avanzadas.
Pudiera reinterpretarse esta nueva forma de estar enamorados hablando de amistad y apego, de intimidad lograda y de cuidados mutuos; y estaríamos haciendo una buena interpretación. Pero lo que intentamos decir es que justo la amistad, la intimidad lograda, los cuidados dados y recibidos, la seguridad de la decisión compartida, en la libertad de cada uno, por personas que se saben y responsables, es finalmente lo que más fascina, lo que más une, los mejores frutos que acompañan al enamoramiento. Este contexto ayuda a mantener el deseo, la atracción y el enamoramiento. Afectos sexuales y sociales van muy juntos, aunque, bien lo sabemos, esto no suceda en muchos casos.
La amistad, la intimidad lograda, los cuidados dados y recibidos, la seguridad de la decisión compartida, en la libertad de cada uno, por personas responsables, es finalmente lo que más fascina, lo que más une, los mejores frutos que acompañan al enamoramiento
En otras palabras, el enamoramiento es un encuentro interpersonal fascinante (sexual, emocional, afectivo y mental) que no tiene por qué perder fascinación, sino hacerla más realista, pero también más profunda, estable, segura y rica, sin que desaparezcan los afectos sexuales (deseo y atracción) que, finalmente, y esto es lo deseable, se pueden dar la mano con los afectos sociales (apego, cuidados, amistad y altruísmo) para permanecer juntos, sin final necesario.
Y un último argumento: ¿Por qué nos empeñamos en negar el derecho a soñar y amarse de los que se enamoran? ¿No tienen derecho a narrar y creerse esta historia?
MITO:
c) El enamoramiento es un engaño que favorece la dependencia y esclavitud de la mujer.
Es una falsa creencia que puede leerse en publicaciones de algunas personas que adoptan posturas muy radicales, en asociaciones que dicen defender a la mujer y en algunos sexólogos porque consideran que reprime y limita la libertad sexual.
Con esta falsa creencia se defiende la idea de que el enamoramiento, precisamente por su ceguera, motivación de entrega y supuesta pasión, nos dicen, favorece la dependencia y la sumisión, especialmente en las mujeres. Las mujeres supuestamente pierden la libertad al entregarse incondicionalmente al hombre, que aprovecha para manipularlas, instrumentalizarlas, hacerlas “suyas”. Una idea que también suele aplicarse a otro vínculo de naturaleza empático-social, el apego.
Según este razonamiento, aseguran que es mucho mejor que la mujer permanezca sola, relacionándose con libertad con quien quiera, pero sin entregarse, no dependiendo de nadie. El “poliamor” es una de estas doctrinas que recientemente sustentan este mito, por lo que para poderlo vivir aconsejan que no hay que enamorarse, ni apegarse. Es decir, hay que dejar de ser como somos, en razón de una nueva doctrina.
REALIDAD:
Con este mito o falsa creencia se comenten varios errores. El primero de ellos es negar la realidad de un afecto sexual (el enamoramiento) y un afecto social (el apego). Rechazar estos afectos tan propios de la especie humana es cometer un grave error que compromete el bienestar de las personas, porque somos una especie para el contacto y la vinculación. Negar la realidad no puede ser el camino, inventándose un tipo de seres humanos que no existen. Estos dos afectos son parte fundamental de nuestro ser y nos ayudan a salir de la soledad, gozar y hasta gestar, parir y criar otros seres humanos.
El que haya mujeres sometidas, esclavizadas o maltratadas, no puede atribuirse a estos vínculos amorosos, sino a otras causas relacionadas con como son algunos hombres y algunas mujeres. Razonar con esta falsa creencia es como el que considera que, para acabar con la rabia, hay que matar a todos los perros. El “machismo” de una parte de los hombres y la dependencia de algunas mujeres, no legitima las medidas radicales que este mito conlleva, sino intervenciones para evitar estas “perversiones” de la naturaleza de los afectos, que afectan a una minoría. Querer ayudar a una minoría con medidas que niegan la realidad de lo que somos es un disparate. Las personas se siguen enamorando y vinculándose tomando decisiones muy importantes sobre su vida; el que no siempre las cosas salgan bien (la idea muy generalizada de que las relaciones de pareja son muy problemáticas, etc. es también falsa) no justifica que debamos negarnos la posibilidad de amar y ser amados.
Por cierto, también hay hombres muy dependientes y mujeres manipuladoras, aunque en ambos casos se trata de minorías.
El que haya mujeres sometidas, esclavizadas o maltratadas, no puede atribuirse a estos vínculos amorosos, sino a otras causas relacionadas con como son algunos hombres y algunas mujeres
Los afectos sexuales no nos dominan y esclavizan, porque podemos y debemos ser dueños de ellos, de forma que los compromisos que puedan tomarse a partir del enamoramiento ni deben ser ciegos, ni las personas deben dejar de ser libres y dignas.
MITO:
d) Los celos son una emoción peligrosa, inadecuada, que conlleva riesgo grave de maltrato.
Es otro mito muy extendido, usado con frecuencia en programas de prevención, para luchar contra el “machismo”, la violencia de género, etc. Lo fundamentan en casos en que los celos preceden a la violencia sobre la mujer.
REALIDAD:
No dudamos de que se pueda demostrar que en no pocos casos los celos se asocian a “machismo y maltrato” contra la mujer. Pero eso no significa que sea una emoción mala, peligrosa o perversa, porque entonces lo serían todas o casi todas las emociones. El enfado, la rabia y la ira, por ejemplo, también pueden asociarse con la violencia, pero nos son muy necesarias. La tristeza, puede hacernos sufrir, pero es muy útil y humana en numerosas situaciones..
No dudamos de que se pueda demostrar que en no pocos casos los celos se asocian a “machismo y maltrato” contra la mujer. Pero eso no significa que sea una emoción mala, peligrosa o perversa, porque entonces lo serían todas o casi todas las emociones
Las emociones son aprendizajes ancestrales que se han hecho específicas en los seres humanos, para ayudarnos a sobrevivir y hacer una valoración emocional de la realidad previa o paralela a la racional.
Los celos, no son un patrimonio perverso de los hombres, también los han sentido, a lo largo de toda la historia, las mujeres. Los celos son una emoción universal cuyo sentido es alertarnos si percibimos que alguien que queremos está teniendo conductas que ponen en riesgo nuestro interés o vínculo con alguien. Pueden darse en la persona enamorada o incluso en la que siente por otra persona interés sexual o amistad.
Los celos son una emoción universal cuyo sentido es alertarnos si percibimos que alguien que queremos está teniendo conductas que ponen en riesgo nuestro interés o vínculo con alguien
Son, si se me permite esta metáfora, como un semáforo en “amarillo” o “en rojo”.
Dicho esto, en primer lugar, una cosa es que podamos cometer el error, como puede ocurrir con todas las emociones, de interpretar mal la realidad. Pero si la interpretación es correcta, los celos pueden sernos muy útiles. Los errores de interpretación pueden ser frecuentes, por lo que, si fuera el caso, la comunicación abierta entre la pareja es el camino adecuado. Dedicarse a espiar, “montar números sociales incómodos o dramáticos” puede ser fuente de conflictos y problemas.
En segundo lugar, el problema no es “sentir celos”, sino el uso que se hace de ellos, como en el caso del enfado o la ira. Sentir celos no conlleva necesariamente un peligro para la pareja, si hombres y mujeres estamos bien socializados. Muchos hombres y mujeres los sienten, en determinadas situaciones, y no cometen actos de violencia.
Los usos irracionales o perversos de los celos tienen que ver con características de determinadas personas, hombres o mujeres. Por ejemplo, son más frecuentes en personas impulsivas, que no son capaces de regular las emociones, en quienes tienen un patrón de apego ansioso, la creencia y sentimiento que la pareja es de su propiedad, carecen de ética de las relaciones sexuales y amorosas, etc. Que existan estos problemas, no justifica que haya que anatematizar los celos, como emoción básica, sino los malos usos de los celos. La inmensa mayoría de los hombres que sienten celos no recurren jamás a la violencia y los que lo hacen es también, o más bien, por otras causas más complejas, como demuestra que muchos de ellos planifican mentalmente conductas atroces durante mucho tiempo. La violencia no es solo un error emocional de los celos, sino de la personalidad, la mala socialización y la falta de ética.
La violencia no es solo un error emocional de los celos, sino de la personalidad, la mala socialización y la falta de ética
En tercer lugar, las mujeres pueden ser tan celosas o más que los hombres, pero raramente recurren a la violencia física, por lo que indirectamente deberíamos sospechar que la raíz fundamental de la violencia no puede estar en los celos, sino en otras características de la socialización de los hombres.
En definitiva, no creo que debamos trabajar con el supuesto de que los celos son inadecuados, peligrosos o perversos en sí mismos, no lo son en la mayoría de las personas. Cierta publicidad, no me parece justificada. Mejor sería, por ejemplo decir algo así: “si sientes celos o tienes miedo de perder a tu chico o tu chica, en lugar de espiarla o hacerle daño, habla de ello abiertamente con ella”, “los celos no te hacen culpable, los usos malos o perversos de los celos sí”.
La prevención con ética de las relaciones sexuales y amorosas sería el mejor camino.
MITO:
e) Las relaciones sexuales con una sola persona o la vinculación amorosa con una sola persona, son contraproducentes, lo adecuado es “el poliamor”: frente a monogamia, lo adecuado es el poliamor.
Una creencia muy cercana a la anterior, pero va más lejos, propone una alternativa concreta, el poliamor, recomendando evitar el enamoramiento y el apego.
Enamorarse y apegarse, nos dicen, son errores de consecuencias funestas para la sexualidad y los afectos, porque conlleva exclusividad y el compromiso monogámico como la forma más adecuada de amar.
Este mito tiene varias versiones: “las especie humana no es monógama, es polígama o poliándrica (relaciones con varias mujeres o varios hombres)”, “el poliamor es la verdadera naturaleza de los seres humanos”, etc.
REALIDAD:
Acabamos de dar una respuesta indirecta a este mito en el anterior y comentado con algún detalle “el poliamor” en el apartado referido a las conductas sexuales.
Basta recordar aquí que, desde nuestro punto de vista, prescribir la monogamia, la poligamia, la poliandria o el poliamor, como las alternativas más adecuadas, sobrepasa la función de los profesionales. Los seres humanos tenemos la capacidad de decidir nuestra biografía sexual y amorosa y ésta admite muchas diversidades, corresponde a cada persona tomar esta decisión, ¡Ojala lo hagan sin vulnerar los principios éticos, haciendo un buen uso de la libertad!”. Revisar el concepto de sexualidad y nuestra propuesta de ética, puede ayudar también a quienes lean estas páginas a fundamentar la postura que mantenemos (López, 2015; López, y Otros 2017).
El enamoramiento en la adolescencia
La fenomenología del enamoramiento es similar en todas las edades, pero la persona que se enamora puede ser muy distinta. Por tanto, la manera de vivir y afrontar el enamoramiento puede tener grandes diferencias.
La fenomenología del enamoramiento es similar en todas las edades, pero la persona que se enamora puede ser muy distinta
Antes del primer enamoramiento, los adolescentes pueden confundir este afecto (que conocen socialmente desde pequeños, modelados por la sociedad) con el deseo o la atracción. Por eso en educación sexual, deben aprender bien estas diferencias, sin caer en el error de confundirlos y empezar a comportarse con el patrón social de enamoramiento aprendido. Por ejemplo, a veces creen estar enamorados de dos o más personas e imitan el patrón social de los enamorados.
En educación sexual hay que enseñar las diferencias entre deseo, atracción y enamoramiento
Por otra parte, la ética de las relaciones amorosas exige no engañar a la pareja diciendo te amo, cuando se desea, etc. Tenemos un problema grave de lenguaje y comunicación, por falta de ética de la lealtad (López y Otros, 2017).
El primer enamoramiento puede ser prepuberal, puberal o después de los 16 años, con combinaciones distintas de deseo sexual, atracción y enamoramiento. Supone siempre una gran sorpresa para la persona que se enamora, porque es un proceso muy motivador, en el que sentimos jugarnos mucho. Sorpresa emocionante y perturbadora, que puede descentrar a un adolescente. Si es rechazado, le condena a la zozobra de la duda o si se trata de una relación conflictiva.
El primer enamoramiento suele causar una emoción sorprendente y perturbadora
El rechazo puede afectar a su autoestima, especialmente si es inseguro, o conlleva expresa desvalorización. Los adolescentes pueden aprender a aceptar el “no” o la frustración y el dolor que puede suponer. En este caso, su imagen corporal y social, que ya vimos en la atracción, puede ser un tema importante a trabajar. También lo es aceptar la libertad del otro a decir “si” o “no” evitando reacciones de hostilidad o de otro tipo.
Los adolescentes deben aprender a aceptar el ser rechazados sin que afecte a su autoestima ni produzca sufrimiento así como aceptar la libertad del otro
La zozobra puede ir acompañada de obsesiones, celos, ansiedad o angustia, con grandes variaciones del humor. Las habilidades en la comunicación con la persona deseada pueden aclararle las cosas, darle pié a tener paciencia, respetando los tiempos de la otra persona o mejorando la seducción. Aprender a distinguir celos perversos y celos inteligentes es importante en el proceso.
El conflicto puede tener muchas causas: rechazo de ambos padres, que uno o ambos miembros tengan conductas no deseables (consumo de drogas, por ejemplo) o antisociales, personalidad conflictiva,
celos perversos, absentismo escolar, falta de ética sexual, incompatibilidades de diverso tipo, conductas sexuales de riesgo, etc. Detectar estos y otros problemas, hacerles conscientes de ellos y ayudarles a afrontarlos es el camino.
Desde el punto de vista social, otro riesgo es que la formación de parejas les lleve a aislarse de los demás, abandonando amigos y amigas, asociaciones o actividades.
El aislamiento social abandonando los amigos, asociaciones o actividades, es un riego que hay que evitar en el enamoramiento de los adolescentes
Los cambios de pareja sexual o amorosa son frecuentes en numerosos adolescentes, con problemas que pueden provocar sufrimientos propios o ajenos, causar celos y rivalidades peligrosas. La ética de la vinculación y desvinculación reconociendo la libertad de ambos y la necesidad de evitar sufrimientos es fundamental.
En cierta medida, como señalamos en nuestros libros de ética, hemos cambiado, de la represión y la pareja del pasado, al “campo de minas” actual, por lo que si antes la educación sexual era muy necesaria para desmontar los viejos mitos, ahora no lo es menos, para evitar los nuevos mitos.
Señalados algunos de los problemas y riesgos, porque son los que pueden dar lugar a la consulta o ayuda de los sanitarios, no es correcto tener una visión catastrofista de la adolescencia. La mayoría de adolescentes, con tensiones, dudas, confusiones y problemas, acaban socializándose bien. Y serían más, si la familia, la escuela, los sanitarios y la comunidad les comprendieran, ayudaran, y enseñaran a ser autónomos, felices y responsables.
La mayoría de adolescentes, con tensiones, dudas, confusiones y problemas, acaban socializándose bien
La práctica profesional
Los profesionales de la sanidad no deben ocuparse solo de las enfermedades clásicas, sino apoyándose en un nuevo concepto de salud, teniendo en cuenta los sufrimientos de los adolescentes, también los relacionados con el amor y el desamor. Para ello es importante, y bien comprendo la dificultad práctica de hacerlo por la saturación de los muchos servicios, incluir en sus entrevistas preguntas sobre sexualidad y los afectos sexuales (revisar los artículos sobre el Deseo y la Atracción, en esta misma revista).
El enamoramiento es el afecto sexual y amoroso que más alegrías y sufrimientos puede dar, ya desde la infancia, y muy especialmente en la pubertad y adolescencia, por varias razones: se trata de una experiencia nueva, pueden sufrirse uno o varios rechazos, cambios de pareja, conductas dolorosas o poco éticas, celos y manipulaciones, prácticas de riesgo, rechazo de los padres y frustraciones de todo tipo.
Entre las recomendaciones específicas para este afecto señalamos:
1º.- Ofrecer una visión positiva de las relaciones sexuales y amorosas éticas.
- Transmitir una visión positiva de los afectos sexuales (Deseo, Atracción y Enamoramiento), como hemos hecho en estos artículos. Los afectos sexuales no son peligrosos, sino una motivación, fuente de placeres y gozo de todo tipo, nos permiten salir de la soledad y amar.
- Los afectos sexuales están muy relacionados con los empático-sociales (Apego, Amistad, Sistema de cuidados y Altruismo). Estos afectos enriquecen y dan estabilidad a las relaciones, si libremente queremos comprometernos en pareja o formar una familia.
- Incluir los afectos sexuales y sociales en la educación, prevención, detección y ayudas es esencial al concepto de salud como bienestar. La pediatría también debe involucrarse en este campo.
Trasmitir una visión positiva de los afectos sexuales ya que son una motivación y fuente de placer que ayudan a salir de la soledad y amar
2º.- No cometer errores como:
- Usar profesionalmente actitudes o “teorías” inadecuadas sobre el enamoramiento.
- Hacer de nuestra biografía sexual y amorosa el “modelo” desde el que interpretamos este afecto. Nuestra historia de enamoramientos no tiene que ser la regla para los demás.
- Dejarnos llevar por viejos y nuevos mitos, como los comentados sobre el enamoramiento.
- Minusvalorar el enamoramiento, haciendo bromas o mofas de los adolescentes enamorados.
3º.- Detectar los problemas y delitos contra la libertad y la dignidad de la pareja, tomando como referencia el código penal y la ética de las relaciones sexuales y amorosas. Preguntar por los sufrimientos posibles y denunciarlos, si llegan a estar causados por alguna forma de maltrato o violencia.
Bibliografía
- Collins W, Welsh D, Furman W. (2009).Adolescent romantic relationships. Annual Review of Psychology, 60: 631-52.
– Fisher, H. Anatomía del amor. Madrid: Alianza Editorial.
- Jones M, Furman W. (2011). Representations of romantic relationships, romantic experience, sexual behavior in adolescence. Personal Relationships, 18: 144-64.
- López, F (2005). Educación sexual. Madrid: Biblioteca Nueva.
- López, F. (3006). Prólogo. En S. Rathus, J, Navid y L. Rathus (Eds): Human Sexuality. En cast: Sexualidad Humana. Madrid: Pearson.
- López, F. (2006). Homosexualidad y familia. Barcelona: Grao.
- López, F. (2009). Amores y desamores. Madrid: Biblioteca Nueva.
- López, F. (2011). Separarse sin grietas: como sufrir menos y no hacer daño a los hijos. Barcelona: Grao.
– López F, Carcedo R, Fernández-Rouco N, Blázquez MA, Kilani A. (2011). Diferencias de género en la sexualidad adolescente: afectos y conductas. Anales de Psicología, 27: 791-9.
– López F, Fernández-Rouco N, Carcedo R, Kilani A, Blázquez MA. (2010). La evolución de la sexualidad prepuberal y adolescente: diferencias en afectos y conductas entre varones y mujeres. Cuestiones de Género: de la igualdad y la diferencia, 5: 165-84.
- López, F. (2015). Ética de las relaciones sexuales y amorosas. Madrid: Pirámide.
- López,F. Carcedo, R y Fernández, N. (2017). Educación sexual y Ética. Madrid: Pirámide.
- López F. Los afectos sexuales: (1) El deseo. Adolescere 2018; VI (3): 42-50.
- López F. Los afectos sexuales: (2) La atracción.Adolescere 2019; VII (1): 49-57.
- Young, L. y Alexander R. (2012). Química entre nosotros. Amor Sexo y ciencia de la Atracción. Madrid: Alianza Editorial.
La pregunta
«La pregunta»
E. Clavé Arruabarrena.
Medicina Interna. Experto en Bioética. Hospital Donostia. Guipúzcoa.
Mientras se desperezaba, pensó en lo mucho que le había cambiado la vida. Cinco años antes había fallecido su esposa víctima de una larga enfermedad y su único hijo vivía con su pareja en otro país, esperaba su primer vástago. Tantos años cuidando a su mujer habían minado su espíritu, se sentía desfondado. Los días le parecían muy largos, eternos. La confusión fue adueñándose de él y, como no deseaba ser una carga para nadie, creyó que lo mejor que podía hacer era desaparecer. Estaba convencido de que la lejanía y el nacimiento de la criatura mitigaría el dolor que pudiera sentir su hijo, así que se encerró en su casa y se dispuso a esperar la muerte. Sin embargo, la vida no es como uno prevé; le tenía reservada todavía alguna sorpresa. El parto se complicó y murió su nuera a las pocas horas de nacer Iván, su nieto. Martín se sintió sobrecogido por la desgracia y, sumido en una honda tristeza, la idea del suicidio rondó su cabeza. Pero antes de que madurase tan letal pensamiento, su hijo, el padre del pequeño, regresó y se quedó a vivir con él en su casa, en el pueblo. En todo este tiempo, no había logrado borrar de su mente la desconsolada imagen de su hijo al cruzar el umbral de la casa con Iván en sus brazos envuelto en una manta. La presencia del niño alumbró aquel hogar inmerso en la oscuridad, impidió que Martín se enfangara en la tragedia, recobró el vigor y la esperanza, y se entregó en cuerpo y alma al cuidado de aquel pequeño ser.
Martín se duchó y se asomó a la ventana para comprobar el tiempo que hacía fuera. Le pareció que el día era templado y que Iván no necesitaría ropa de abrigo, pero temía equivocarse. Estaba seguro de que su esposa no habría tenido ningún problema en elegir lo que debía vestir el pequeño, pero ella ya no estaba. Se dispuso a preparar el desayuno del niño y llevarlo a la ikastola*. Después de calentar la leche, se dirigió al cuarto del chico para despertarlo. La estancia parecía una leonera. Se acercó a su cama sorteando un rimero de ropa y juguetes, y, acariciándole el rostro con ternura, le susurró unas palabras al oído. El chiquito, aún con los ojos semicerrados, asió la mano de su abuelo y, juntos, se encaminaron hacia la cocina. Al acabar el desayuno, el peque se dirigió al baño remoloneando acompañado de su aitona*, todavía necesitaba que lo guiasen durante el aseo. Después de cepillarse los dientes, el crío humedeció sus manitas con el agua del grifo y se las llevó al rostro. Al igual que otros días, Martín tuvo que insistirle varias veces para que se las llevara también a los oídos. Tras secarse la cara con un paño, el abuelo le indicó que se dirigiera a su habitación mientras él recogía el baño. Cuando fue a su encuentro, el niño tan solo se había quitado el pijama. Le ayudó a vestirse, le ató los cordones de las deportivas y le echó un último vistazo. Se sintió satisfecho, tenía un aspecto curioso. Las madres del resto de los chavales que acudían a la ikastola con Iván, no se compadecerían de ellos dos.
Apenas hubieron salido del domicilio, el pequeño le espetó:
- Aitona, ¿por qué te hiciste médico?
Martín dudó unos instantes y, sin mucho convencimiento, le dijo:
- Porque quería curar a las personas que se habían puesto malitas.
Salieron a la calle y, afortunadamente, antes de que Iván siguiera con el interrogatorio, se encontraron con un amigo de su gela* y empezaron a hablar de sus cosas. Martín suspiró y se quedó pensativo; la verdad es que nunca esperaba las preguntas que le hacía aquel mocoso, le cogían desprevenido. Pero se dio cuenta de que jamás se había parado a pensar seriamente en las razones que le habían llevado a estudiar la carrera de medicina, sentía que le había picado la curiosidad y presintió que pasaría todo el día dándole vueltas a la cuestión que le había planteado aquel monicaco; barruntaba que debería escarbar en su pasado, retroceder a su juventud e incluso a su infancia, para hallar los auténticos motivos de su decisión.
Martín abandonó por un instante sus pensamientos al llegar a la puerta de la escuela. Dobló su cintura para besar a su nieto y, mientras éste le estampaba un ruidoso beso en la mejilla, observó horrorizado que una enorme y verdosa vela asomaba por uno de los orificios de su nariz. El niño se restregó la fosa nasal con la manga de la sudadera antes de que su abuelo pudiera limpiársela con un pañuelo y se marchó corriendo con su amigo al interior del patio. Una vez más había fracasado en su intento de llevar al niño arreglado.
Mientras se dirigía a realizar las compras del día, Martín revivió su propia infancia. Sus recuerdos estaban ligados a la casa donde había nacido. Era una vieja construcción cuyo portal daba paso a una estancia húmeda que despedía un fuerte olor a vino rancio proveniente de una vinatería anexa. Los propietarios del negocio, vecinos del inmueble, accedían al establecimiento por una puerta situada en el interior del portal. Al fondo, un portalón daba paso a una estancia lóbrega y oscura donde se apilaban algunos toneles y barricas. Los clientes accedían al local por el exterior del edificio provistos de botellas y garrafones que llenaban de vino a granel. Cerca del portalón nacía una escalera con quince peldaños hasta alcanzar un descansillo. Martín rememoraba todo como si lo estuviera viendo en ese momento; de niño se sabía de memoria cada centímetro de los escalones, conocía los recovecos de cada piso e, incluso, merced a su olfato, podía distinguir, por el olor que desprendían, a los miembros de cada una de las familias que moraban aquellas viviendas sin necesidad de verlos. Y, sin pretenderlo, fue repasando como en una película antigua las personas con las que convivía, con sus respectivas circunstancias de vida.
Pensando en su niñez, se encontró de repente con la imagen de una mujer joven y atractiva. Martín se emocionó al reconocer la figura de su madre Dorita; hacía mucho tiempo que no pensaba en su amatxo*. Se había detenido en el descansillo del final de la escalera y le decía al pequeño Martín que se diese prisa. El niño, que no atendía al requerimiento de su madre, contemplaba fascinado los peldaños desde el portal sin atreverse a subirlos de dos en dos. Luego presenció cómo su madre se detenía en el primer piso y llamaba a la puerta de Margari, la vecina. La mujer hacía pocos meses que se había quedado viuda al cuidado de cuatro hijos y Dorita se preocupaba por las dificultades que pudiera sufrir su vecina, no quería que se sintiera sola.
En el piso de enfrente de Isabel, no vivía nadie. Habían sido las oficinas de una pequeña empresa que había quebrado y, desde el exterior, se apreciaba el deterioro causado por el abandono. En el descansillo situado entre el primero y el segundo piso había un ventanuco a través del cual se accedía a la tejavana de un pequeño cobertizo abandonado, anexo a las oficinas. Desde la cubierta del cobertizo se podía entrar al interior del piso donde vivía Martín por la ventana del baño y, siendo muy niño, soñaba con deslizarse a través de ella y explorar, gateando por aquella techumbre, cualquier grieta que le permitiera atisbar su interior. Sin embargo, su arrojo se veía frenado por la presencia de ratas enormes, de manera que solo se aventuraba con su imaginación.
Decenas de imágenes del pasado se agolpaban en la cabeza de Martín y una amplia sonrisa se instaló en su cara. Reparó de nuevo en Dorita, su ama*, que le relataba crónicas de la vida, mientras se afanaba haciendo la comida en la cocina de casa. Admiraba su vitalidad, su alegría, la capacidad que tenía de contarle hechos dramáticos sin que él sintiera el menor temor o preocupación.
De esa manera supo, siendo él muy niño, que el marido de Margari había muerto de cáncer de pulmón y se sintió conmovido por la orfandad de aquellos chicos que habían perdido a su padre a una edad tan temprana. Martín tomó conciencia de que el comportamiento de su madre había sido el germen de que en él naciesen los sentimientos de compasión y de solidaridad.
Otras veces, era el propio Martín el que percibía los padecimientos de algunos de los moradores del edificio. Cuando necesitaban en casa algo de sal o un poco de azúcar, subía al tercero, al piso de la vieja Paulina. Martín aporreaba la puerta con los nudillos de su mano y tenía que esperar un buen rato hasta que se abría la puerta. Luego, contemplaba su lento desplazamiento por el pasillo de la casa apoyando sus manos en el peinazo superior del respaldo de la silla. En la cocina siempre estaba Demetrio, su marido.
Era un hombre silencioso, con la boina calada y la piel del rostro engurruñida por años de trabajo a la intemperie; apoyaba el mentón sobre una cachava y de la comisura de la boca colgaba una colilla amarillenta con la ceniza siempre a punto de caerse. Su presencia le sobrecogía, el anciano permanecía callado y con la mirada perdida, parecía esperar la muerte. El pequeño Martín sabía de la preocupación de su madre por el sufrimiento del viejo que se pasaba las noches despierto ahogándose con la tos. Ahora, pasados tantos años, se sorprendía del recuerdo tan nítido que tenía del rostro de aquel hombre, a pesar de que le vio solo en contadas ocasiones antes de que él muriera.
Mientras Martín preparaba la comida de Iván, rememoró el énfasis que ponía su madre cuando le explicaba alguna dolencia que había sufrido tal o cual vecino, como la que padecía Laura. Siendo esta mujer todavía joven, fue diagnosticada de una enfermedad de Addison, mal cuyo nombre intrigaba al pequeño Martín. Dorita decía de ella que era la “mujer eterna” del refrán*, que varios de los vecinos que se habían compadecido de ella creyendo que iba a morir pronto, yacían en el camposanto desde hacía muchos años. De hecho, Laura vivió durante mucho tiempo y era ya vieja cuando murió.
A medida que los recuerdos de los distintos achaques de la vecindad le invadían, Martín tomaba conciencia de que el conocimiento que de ellos tenía estaba relacionado con las narraciones de su madre. Ella le contaba con todo lujo de detalles los síntomas y los padecimientos de sus vecinos o de su propia familia, así como los recursos que empleaba para algunos males, como los emplastos para dolores de garganta o el aceite templado para los oídos. Años más tarde, al cursar los estudios en la facultad de Medicina, los nombres de algunas de las enfermedades que escuchaba en boca de sus profesores se representaban en su mente con las imágenes de personas concretas: la angina de pecho de su abuelo Joaquín, la nefritis de su hermana Eugenia, la meningitis de su primo Iñaki, el aborto de su tía Remedios, el delirium tremens de su tío Indalecio, el colon irritable de su primo Pedro, los tremendos habones causados por las picaduras de chinches que él mismo había padecido, etc.
Se asombraba de cómo su madre, que apenas había ido a la escuela, podía aproximarse tanto, y de una manera tan intuitiva, al conocimiento de la fisiopatología de cada uno de aquellos procesos. Pero, sobre todo, lo que más le maravillaba, era la empatía y la compasión no impostada con la que su madre se acercaba a cada uno de los dolientes de aquellos padecimientos. Ahora, que habían pasado ya tantos años, se sentía sorprendido de la enorme influencia que la personalidad de su ama había tenido en su decisión de hacerse médico.
Su madre también había sabido transmitirle otros sentimientos como los causados por el duelo al morir dos de sus hermanos. Narraba cómo había visto morir a su hermano mayor, enfermo de tuberculosis pulmonar, desangrándose con una hemoptisis severa. También le había contado cómo su hermana pequeña había fallecido víctima de un accidente de tren, mientras caminaba por el andén de la estación. Más adelante, cuando Martín alcanzó la adolescencia, para protegerle de algunas adicciones, dejaba deslizar, como quien no quería la cosa, el idilio de algunas personas con el alcohol para combatir el pesar y la tristeza. Ya convertido en un médico, Dorita le confesaría cómo su propia madre descendió a los infiernos durante unos meses tratando de combatir el sufrimiento producido por la muerte de sus dos hijos. Le expresaba el dolor que sentía al ver a su madre ebria y, aunque comprendía que las personas desesperadas bebiesen vino en un tiempo en el que no existían los antidepresivos ni los ansiolíticos, ella lo aborrecía intensamente; prefería buscar el consuelo de la religión y el alivio que le proporcionaban las plegarias que dirigía a Dios y a la Virgen María. Fue entonces cuando Martín descubrió que la infinita rabia que sentía su madre por el alcohol tenía su origen en las nefastas consecuencias que ella había vivido en su propio hogar.
A Martín se le hacía tarde y se acercó con paso rápido a la ikastola. Divisó a Iván en una patulea de niños jugando en el patio de la escuela. El bullicio era ensordecedor y le costó que su nieto se percatase de su presencia. Cuando lo hizo, Iván se aproximó corriendo alegre y desenfadado y se encaramó a su cuello abrazándole. Por el camino le contó las peripecias de la mañana, lo que le había hecho mengano o le había dicho zutano. Después de comer, el chico se quedó adormilado en el sofá y, mientras recogía la cocina, Martín se entregó de nuevo a su pasado. Sabía que los recuerdos no eran siempre lo que parecían, que las emociones los coloreaban. Los relatos de su madre, sus crónicas de la vecindad y de la familia, plenos de sensibilidad, emoción y ternura, se habían convertido en vivencias íntimas. Su amatxo siempre había sido un modelo de entereza ante las adversidades, enfrentaba la vida con valentía y nunca se olvidaba de las penurias del prójimo, proporcionándole lo que estuviera en su mano y pudiese necesitar. Con su ejemplo le había enseñado a mostrarse sensible con el sufrimiento y el padecimiento de las personas, a dedicar palabras de ánimo y consuelo en su desdicha, a mantener una sonrisa tranquilizadora cuando lo necesitaban y a alegrarse cuando la gente mejoraba. Martín comprendió que había sido ella con su ternura, sus besos y abrazos, sus palabras, sus ideas y sus valores, quien había propiciado su educación emocional y sentimental; era el modelo sobre el que había construido su carácter y había sido la principal motivación para que él hubiera ejercido la medicina de una manera solidaria y compasiva.
Se sintió profundamente conmovido con el recuerdo de su ama y no pudo por menos que apenarse por su nieto. Lamentó que jamás pudiera conocer a su propia madre, recordar su aroma, recibir sus besos, sentir sus abrazos, que nunca tuviera la oportunidad de emocionarse con ella, y se propuso paliar, en la medida de lo posible, esta tremenda desgracia, proporcionándole todo el amor del que era capaz.
Entonces se acercó al pequeño y lo abrazó con fuerza.
Iván se despertó y le dijo sonriendo:
- ¡No me aplastes, aitona!
Dedicado a mi madre Teodora Arruabarrena Irastorza.
Autor de la ilustración Omar Clavé Correas.
En euskera: *Ikastola: escuela, * gela: clase, aula, *Aitona: abuelo, *Amatxo: madre, *ama: madre. *Refrán: “Mujer enferma, mujer eterna”.
Tumor testicular en el paciente adolescente
Tumor testicular en el paciente adolescente
P. Guillén Redondo(1), A. L. Luis Huertas(2)
(1)Residente. (2)Facultativo especialista de Área. Cirugía Pediátrica. Hospital Universitario Infantil Niño Jesús de Madrid.
Fecha de recepción: 1 de octubre 2019
Fecha de publicación: 31 de octubre 2019
Adolescere 2019; VII (3): 51e.24-51.e29
Resumen
|
Varón de 16 años con una masa testicular izquierda sugestiva de tumor germinal en ecografía, con marcadores tumorales negativos, y ausencia de diseminación en el estudio de extensión. Tras orquiectomía inguinal, se apreció elevación de AFP y βHCG, y adenopatías retroperitoneales captantes en PET-TC, por lo que se instauró quimioterapia. En el estudio de control, se confirmó el crecimiento de las adenopatías retroperitoneales con marcadores negativos, por lo que se indicó una linfadenectomía retroperitoneal. Palabras clave: Neoplasias testiculares; Neoplasias de Células Germinales y Embrionarias; Biomarcadores de tumor; Escisión de ganglio linfático. |
Abstract
|
We present the case of a 16-year-old boy with a left testicular mass. Ultrasound suggested germ-cell tumor, biomarkers were negative, and no tumor spread was found in imaging studies. After orchiectomy, elevation of AFP and βHCG, and retroperitoneal lymph nodes in PET-CT, were detected. He received chemotherapy, but lymph nodes grew despite treatment, and biomarkers remained negative. A retroperitoneal lymphadenectomy was performed. Key words: Testicular Neoplasms; Germ-cell and Embryonal Neoplasms; Biomarkers; Lymph Node Excision |
Introducción
Los tumores testiculares son tumores raros en población pediátrica, suponiendo el 0,5% de los tumores malignos en niños menores de 15 años. Su incidencia aumenta considerablemente entre los 15 y los 19 años, así como el riesgo de diseminación tumoral.
La incidencia de los tumores testiculares aumenta considera-blemente entre los 15 y los 19 años, así como el riesgo de diseminación tumoral
En más del 90% de los casos, los tumores testiculares derivan de las células germinales, y el 10% restante son tumores estromales derivados de los cordones sexuales (tumores de células de Leydig/Sertoli) o de células de la granulosa. Existen además los tumores paratesticulares, en su mayoría benignos, siendo el rabdomiosarcoma la variedad histológica maligna más frecuente.
Respecto al grupo de los tumores testiculares de células germinales (TTCG), el 50% del total son seminomas, y el otro 50% corresponde a tumores germinales no seminomatosos (TTCGNS). Sin embargo, los seminomas son extremadamente raros en edad pediátrica, y prácticamente inexistentes en época prepuberal.
La edad a la que se presentan los tumores testiculares determina el tipo histológico, el comportamiento y el pronóstico de la enfermedad, debido a la diferencia en su origen y etiopatogenia (parece que los tumores germinales postpuberales se originan a partir de neoplasias in situ de células germinales); así como en su biología y características genéticas. Esto obliga a aplicar protocolos de diagnóstico y tratamiento diferentes en el tumor germinal en el adolescente.
Caso clínico
Un varón de 16 años acude al servicio de Urgencias por una tumoración en testículo izquierdo de un mes de evolución, de crecimiento progresivo. En la historia no se registran otros síntomas, ni traumatismo previo.
En la exploración física, se observan ambos testes en bolsa escrotal, sin cambios cutáneos, con aumento de tamaño testicular izquierdo. A la palpación, se aprecia una tumoración de consistencia pétrea, levemente dolorosa, en el polo inferior del testículo izquierdo. El testículo derecho no muestra alteraciones en la exploración, y no se palpan adenopatías inguinales.
En el estudio de imagen mediante ecografía-doppler testicular, se identifica una masa en el polo inferior del testículo izquierdo, ligeramente exofítica, de aproximadamente 19 x 12 x 15 mm, heterogénea, hipervascularizada, con límites mal definidos, y múltiples imágenes puntiformes hiperecogénicas en su interior sugerentes de calcificaciones (Figura 1).
La analítica sanguínea muestra elevación de LDH, y los marcadores tumorales (AFP, BCGH) son negativos (Tabla I).
En el diagnóstico de extensión, mediante radiografía de tórax y TC abdominopélvico, se confirma la ausencia de lesiones sugestivas de diseminación tumoral. Se diagnostica la presencia de dos venas cavas inferiores como variante anatómica.
Tras la valoración de las pruebas complementarias, y con el diagnóstico de tumor testicular germinal localizado, se indica la realización preferente de orquiectomía izquierda mediante abordaje inguinal, con ligadura individualizada de los elementos del cordón espermático, y sección posterior del mismo a nivel de orificio inguinal profundo.
El estudio anatomopatológico se informa como tumor mixto de células germinales no seminomatoso, con predominio de carcinoma embrionario (95%), y pequeña proporción de teratoma (3%) y tumor del seno endodérmico (2%). Los márgenes quirúrgicos se consideran libres de tumor, y se confirma la ausencia de infiltración de cordón espermático y epidídimo.
Con el diagnóstico de TCGNS estadio I, se decide de forma consensuada en el Comité de Tumores Sólidos del centro, el seguimiento clínico y radiológico, sin otros tratamientos adyuvantes. Se planifica la realización de marcadores tumorales, radiografía de tórax, y ecografía abdominal y testicular mensual, así como TC cervico-toraco-abdomino-pelvico cuatrimestral, durante el primer año.
A los dos meses de la orquiectomía, el paciente presenta recaída tumoral, diagnosticada por la elevación de marcadores tumorales: AFP (48,52 ng/mL) y de βHCG (8,57 mlU/mL); y crecimiento de adenopatías retroperitoneales en ecografía abdominal, con captación en el PET-TC. En esta situación de enfermedad en estadio IIA, se inicia tratamiento quimioterápico (QMT), consistente en 4 ciclos de JEB (bleomicina, etopósido y cisplatino) según protocolo para cáncer testicular.
En la evaluación tras el cuarto ciclo de QMT, se evidencia crecimiento de las adenopatías retroperitoneales, sin captación en PET-TC; así como la presencia de una tumoración de aspecto multiquístico sobre adenopatía retroperitoneal izquierda previa, a nivel del hilio renal izquierdo. Los niveles de AFP y de βHCG se encuentran dentro de los límites de la normalidad.
Ante la presencia de enfermedad retroperitoneal con marcadores tumorales negativos, se indica la realización de Linfadenectomía retroperitoneal por vía laparoscópica.
Como hallazgos quirúrgicos, se confirma la existencia de adenopatías retroperitoneales en el territorio aorto-cavo. Sobre la cara anterior de aorta y vena cava inferior izquierda, se halla una tumoración redondeada bilobulada de aspecto mixto sólido-quístico de aproximadamente 7 cm en eje longitudinal y 4 cm en eje transversal, a nivel de la desembocadura de la vena renal izquierda. Se realiza una extirpación completa macroscópica de dicha tumoración y se continúa la LRP a nivel de ambos espacios interaortocavos y a nivel preaórtico, con límite superior en hilio renal e inferior a nivel de la bifurcación ilíaca.
El examen anatomopatológico diagnosticó la tumoración de teratoma maduro, y descartó infiltración neoplásica en las adenopatías extirpadas.
Al año de seguimiento, se llevó a cabo la colocación de una prótesis testicular izquierda y la retirada del acceso venoso central con reservorio.
En el momento actual, a los dos años de evolución, el paciente permanece asintomático, con marcadores tumorales negativos y normalidad de las pruebas de imagen.
Discusión
La incidencia de los tumores testiculares en el adolescente aumenta y representa el 14% de todos los tipos de cáncer en este grupo de edad. De forma global, y dadas sus características histológicas y de biología molecular, los tumores presentes en pacientes menores de 14 años son de pronóstico más favorable al de los adolescentes (15-19 años), de comportamiento más parecido al tumor testicular del adulto.
Los tumores presentes en pacientes menores de 14 años son de pronóstico más favorable al de los adolescentes (15-19 años), de comportamiento más parecido al tumor testicular del adulto
La mayoría de los casos se presentan, como en nuestro paciente, como una masa testicular no dolorosa o aumento del tamaño testicular detectados por palpación; y debe plantearse el diagnóstico diferencial con cuadros de escroto agudo, como torsión testicular, rotura testicular u orquitis, así como otras tumoraciones paratesticulares. Otros tumores testiculares no germinales como los tumores estromales gonadales (de células de Leydig, de Sertoli o de la granulosa) pueden presentarse también como masas asintomáticas, excepto los que son virilizantes/feminizantes, que pueden producir una pubertad precoz.
En la población prepuberal, el 70-75% de los tumores testiculares son benignos, siendo la mitad de ellos teratomas. En el grupo de pacientes con tumores malignos, el 85% presentan un estadio I al diagnóstico. En relación con la diseminación, solo 5% de los tumores testiculares son metastásicos al diagnóstico, a diferencia de lo que ocurre en la adolescencia, con el 20-30% de enfermedad metastásica en el momento del diagnóstico, preferentemente pulmonar o ganglionar.
La gran mayoría de los tumores testiculares malignos pediátricos son tumores germinales (>90%), con una presentación bimodal según la edad, con dos picos de incidencia: menores de 1 año y mayores de 15 años.
El TTCG más frecuente en periodo prepuberal es el teratoma maduro como tumor benigno, y tumor del saco vitelino o del seno endodérmico como tumor maligno (14% del total).
Entre los pacientes postpuberales, los tumores mixtos de células germinales constituyen el grupo mayoritario, y su componente histológico más frecuente es el carcinoma embrionario, coincidente con la histología de nuestro paciente. Los teratomas de comportamiento maligno son más habituales en este grupo de edad, con una frecuencia similar a la de los adultos.
Tras la sospecha clínica, el primer paso en el diagnóstico es la obtención de marcadores tumorales (AFP, BGHC y LDH) y la realización de ecografía- doppler escrotal y testicular bilateral como primera prueba de imagen
Tras la sospecha clínica, el primer paso en el diagnóstico es la obtención de marcadores tumorales (AFP, BGHC y LDH) y la realización de ecografía- doppler escrotal y testicular bilateral como primera prueba de imagen. Ésta presenta una sensibilidad en torno al 100% para tumores testiculares, y permite la diferenciación entre lesión testicular y paratesticular.
Para el estadiaje, debe realizarse una Rx de tórax (si hay sospecha de metástasis pulmonares, se indicará TC de tórax), y TC o RM abdominopélvica para el estudio de enfermedad ganglionar retroperitoneal.
Los niveles de AFP, βHCG y LDH son necesarios en el seguimiento de la enfermedad, y suponen uno de los parámetros considerados en el estadiaje del cáncer testicular. La AFP es producida por el tumor de saco vitelino y ocasionalmente por carcinoma embrionario; hay que tener en cuenta la posibilidad de elevación fisiológica en niños menores de 2 años. La β-HCG se eleva masivamente en el coriocarcinoma, y a veces moderadamente en seminoma y carcinoma embrionario. Los niveles altos de LDH se correlacionan con enfermedad diseminada, y su elevación tras tratamiento puede significar recaída tumoral.
Los niveles de AFP, βHCG y LDH deben normalizarse tras la orquiectomía si la enfermedad está localizada en el testículo. Se deben obtener de nuevo a las 3-4 semanas para la realización del estadiaje postorquiectomía.
Como se ha comentado anteriormente, debido a las diferencias según la edad en la biología, comportamiento y pronóstico tumoral, el estadiaje del cáncer de testículo se realiza mediante diferentes sistemas de clasificación en función del grupo etario. Así, en los pacientes prepuberales se toma como referencia la clasificación COG (Childrens Oncology Group), mientras que en adolescentes el estadiaje se basa en la clasificación TNM-S de la American Joint Committee on Cancer Staging. En ambos casos, el estadiaje se valora en función del tamaño tumoral (T), la presencia de enfermedad ganglionar (N) o metastásica a distancia (M) y los niveles de marcadores tumorales (S). Además, el grupo internacional de trabajo del cáncer testicular IGCCCG (International Germ Cell Cancer Collaborative Group) clasifica a los pacientes en tres grupos de riesgo: Bajo, Intermedio o Alto, según el tipo histológico, los niveles de AFP, βHCG y LDH; y la localización y diseminación tumoral (Tabla II).
En relación con el tratamiento, la orquiectomía radical por vía inguinal se considera el tratamiento quirúrgico de elección en todos los pacientes con tumor testicular. Sin embargo, en los últimos años surge la controversia sobre la indicación de orquiectomía parcial en pacientes seleccionados con sospecha de tumoración testicular benigna. De este modo, pacientes en edad prepuberal con marcadores tumorales negativos pueden ser candidatos para la realización de biopsia testicular intraoperatoria previa al clampaje atraumático del cordón espermático, continuando con la extirpación tumoral con márgenes quirúrgicos libres y preservando el resto del tejido testicular (“sparing surgery”), en el caso de la confirmación de un teratoma maduro u otra variante histológica benigna.
La orquiectomía radical por vía inguinal se considera el tratamiento quirúrgico de elección en todos los pacientes con tumor testicular. Sin embargo, en los últimos años surge la controversia en pacientes seleccionados con sospecha de tumoración testicular benigna
En los tumores germinales localizados (estadio I), está universalmente admitido el seguimiento clínico tras la orquiectomía, sin aplicar otros tratamientos complementarios. Otras opciones son la aplicación de QMT a dosis bajas o la linfadenectomía retroperitoneal (LRP) postorquiectomía. Parece haberse demostrado mayor eficacia en la prevención de recurrencias con QMT respecto a la LRP, pero no existe diferencia en cuanto a supervivencia, por lo que las tres pautas de tratamiento se consideran seguras y válidas.
La LRP estaría preferentemente indicada en los pacientes que rechacen el tratamiento quimioterápico o cuando existan contraindicaciones de este. Consiste en la extirpación de las cadenas ganglionares retroperitoneales, bien para diagnóstico de infiltración neoplásica no visible en pruebas de imagen (LRP primaria) o como tratamiento de adenopatías o masas retroperitoneales visibles sospechosas de enfermedad tumoral. Como ventaja de la LRP primaria, identifica pacientes con enfermedad retroperitoneal oculta, y en pacientes en los que se confirma la ausencia de infiltración ganglionar (pN0), permite reducir la intensidad de la vigilancia. No obstante, los beneficios deben balancearse con los riesgos de la cirugía (dolor, infección, sangrado, lesión visceral, ileo, linfocele, eyaculación retrógrada).
En caso de afectación ganglionar visible, puede indicarse como alternativa al tratamiento con QMT en los pacientes con marcadores positivos, y es obligada en el caso de que éstos sean negativos. En los casos de enfermedad ganglionar retroperitoneal, se considera curativa en 50-70% de los pacientes en estadio IIa-IIb (pN1 o pN2).
En estadio II, la QMT con bleomicina, etopósido y derivados del platino, es la primera línea de tratamiento, ya que tiene menos índice de recidiva que la LRP primaria (9-17% vs 30% en IIa, 13-39% vs 50% en IIb). No obstante, si tras finalizar el tratamiento quimioterápico existe tumor residual y los marcadores se han negativizado, la LRP postquimioterapia está claramente indicada, ya que puede tratarse de adenopatías reactivas o de teratomas maduros no secretores que no se benefician de la QMT; como en el caso de nuestro paciente.
Esta intervención permitió además realizar un estadiaje histológico de las cadenas ganglionares susceptibles de diseminación, y constatar la ausencia de enfermedad metastásica no visible en imagen, evitando un nuevo ciclo de quimioterapia innecesario que potencialmente dañaría la gónada contralateral.
La tasa de curación completa en pacientes prepuberales es casi del 100%, incluso en los pacientes que requieren quimioterapia de rescate por recaída. En pacientes postpuberales, la tasa de supervivencia a los 5 años es del 87%. Como secuela a largo plazo, cabe destacar el compromiso temporal o permanente de la fertilidad por los efectos de la QMT en el tejido gonadal restante. Para conservar la fertilidad, la técnica más efectiva es la criopreservación de esperma, que idealmente debe realizarse antes de comenzar el tratamiento quimioterápico.
Como conclusión, la aparición de una masa testicular no dolorosa en el paciente adolescente debe hacer sospechar la existencia de un tumor germinal, e iniciar de forma preferente el estudio diagnóstico necesario para su confirmación y estadiaje.
La aparición de una masa testicular no dolorosa en el paciente adolescente debe hacer sospechar la existencia de un tumor germinal, e iniciar de forma preferente el estudio diagnóstico necesario para su confirmación y estadiaje
A pesar de que, de forma global, el pronóstico de estos pacientes es muy favorable, se debe descartar de forma precoz la afectación ganglionar retroperitoneal, que puede abordarse mediante LRP o tratamiento quimioterápico. La LRP se considera el tratamiento de elección en los casos de enfermedad ganglionar y marcadores tumorales negativos.
Tablas y figuras
Tabla I. Analítica sanguínea obtenida al diagnóstico
|
Marcador |
Valor |
Rango de normalidad |
|
LDH |
332 U/L |
100 – 250 U/L |
|
CA 125 |
11.9 U/mL |
< 46 U/mL |
|
Alfafetoproteína (AFP) |
8,75 ng/mL |
1 – 15 ng/mL |
|
βHCG |
2,98 mlU/mL |
< 5 mlU/mL |
|
Inhibina A |
1,9 pg/mL |
< 2 pg/mL |
|
Inhibina B |
147 pg/mL |
25 – 325 pg/mL |
Tabla II. Clasificación del riesgo del cáncer testicular según el IGCCCG (International Germ Cell Cancer Collaborative Group)
Figura 1. Tumoración testicular izquierda (flecha blanca) en ecografía
Bibliografía
- Verrill C, Yilmaz A, Srigley J, Amin M, Compérat E, Egevad L et al. Reporting and Staging of Testicular Germ Cell Tumors. The American Journal of Surgical Pathology. 2017;41(6):e22-e32.
- Grantham E, Caldwell B, Cost N. Current urologic care for testicular germ cell tumors in pediatric and adolescent patients. Urologic Oncology: Seminars and Original Investigations. 2016;34(2):65-75.
- M.P. Laguna (Chair), P. Albers, W. Albrecht, F. Algaba, C. Bokemeyer, J.L. Boormans, G. Cohn-Cedermark, et al. EAU Guidelines: Testicular Cancer | Uroweb. 2019. Available from: https://uroweb.org/guideline/testicular-cancer/
- Flechtner H, Fischer F, Albers P, Hartmann M, Siener R. Quality-of-Life Analysis of the German Prospective Multicentre Trial of Single-cycle Adjuvant BEP Versus Retroperitoneal Lymph Node Dissection in Clinical Stage I Nonseminomatous Germ Cell Tumours. European Urology. 2016;69(3):518-525.
- Eggener S, Carver B, Sharp D, Motzer R, Bosl G, Sheinfeld J. Incidence of Disease Outside Modified Retroperitoneal Lymph Node Dissection Templates in Clinical Stage I or IIA Nonseminomatous Germ Cell Testicular Cancer. Journal of Urology. 2007;177(3):937-943.