Cómo tratar el acné en la adolescencia
Cómo tratar el acné en la adolescencia
H Fernández Llaca. Dermatólogo. Hospital Valdecilla Santander
Adolescere 2014;II (2): 129
El acné es una de las enfermedades más frecuentes en el ser humano. Aparece fundamentalmente entre los 12 y los 20 años afectando del 85-95% de los adolescentes. Representa el 15% de las consultas médicas. No es exclusivo de la adolescencia dado que el 12-20% de mujeres de más de 25 años pueden presentar acné. Más frecuente al padecer ovario poliquístico, hiperandrogenismo, hipercortisolismo y pubertad precoz. En estos casos el acné suele ser más resistente a los tratamientos habituales.
Tiene una etiopatogenia compleja, en la que influyen la genética, alteraciones de la glándula sebácea, colonización por propionibacterium acnés y los andrógenos.
Sus manifestaciones clínicas son bien conocidas: comedones, pápulas, pápulo-pústulas y nódulos. Existen múltiples variantes del acné clásico así como erupciones acneiformes.
El tratamiento de elección son los queratolíticos, antibióticos tópicos y sistémicos y la isotretinoína entre otros.
A través de la presentación de varios casos de acné en adolescentes con distintos grados de severidad, se comenta qué tipos de tratamientos serían los más adecuados a cada caso, cual es la forma correcta de realizarlos y en qué tipo de recomendaciones se debería insistir para que los tratamientos resulten más eficaces. Finalmente se analiza que hay de cierto o no en muchos de los ¨mitos¨ que suelen acompañar a este tipo de enfermedades.
Tema actual. Adolescencia. Perspectivas asistenciales
Adolescencia. Perspectivas asistenciales
M.I.Hidalgo Vicario. Pediatra. Doctora en Medicina. Acreditada en Medicina de la Adolescencia. Coordinadora del grupo de formación y acreditación de la SEMA. Centro de Salud “Barrio del Pilar”. Madrid
Adolescere 2014;II (2): 130-136
Resumen
|
El adolescente no es un niño grande o un adulto pequeño, sino una persona con características y necesidades propias que requiere una atención diferente para atender su salud integral. En este artículo se expone qué profesional debe atender al adolescente, los aspectos a tener en cuenta para su atención, cual es la situación epidemiológica de la adolescencia en nuestro país, el pasado y presente de la medicina de la adolescencia tanto a nivel internacional como nacional y las perspectivas asistenciales futuras. Palabras clave: Adolescencia, Salud integral, Medicina del adolescente, Atención médica. |
Abstract
|
The adolescent is not a big child or a small adult, but a person with specific characteristics and needs that will therefore, require a different care to cover his/her overall health aspects. This article will discuss which professionals should take care of him, the particular considerations for his care, the epidemiological situation of adolescents in Spain, past and present of international and national adolescent medicine, and future prospects in their health care. Key words: Adolescence, Comprehensive health, Adolescent medicine, Medical care. |
Concepto de adolescencia
La adolescencia es el periodo de tránsito entre la infancia y la edad adulta. Es un período de importantes cambios que afectan a las dimensiones biológicas, psicológicas y sociales de la persona. Es preciso tener en cuenta que el adolescente no es “un niño grande o un adulto pequeño” sino un persona que tiene características y necesidades propias y que requiere un enfoque de atención diferente.
La OMS considera adolescencia entre los 10 y 19 años y juventud al periodo entre los 19 y 25 años de edad. La AAP (American Academy of Pediatrics) ya en 1977 y 1988 recomendaba seguir a los pacientes hasta el final de su maduración, los 21 años y la SAHM (Sociedad Americana de Salud y Medicina de la Adolescencia) la sitúa entre los 10-21 años. Se suele esquematizar la adolescencia en tres etapas que pueden solaparse entre sí: inicial, media y tardía.
La adolescencia es el periodo más sano de la vida desde el punto de vista orgánico, pero es un período muy problemático y de alto riesgo; la mayoría de sus problemas de salud son consecuencia de sus comportamientos y hábitos iniciados en esta edad y con efectos potencialmente graves para su vida actual y futura: lesiones, accidentes, violencia, delincuencia, consumo de tabaco, alcohol, drogas, conductas sexuales de riesgo que conducen a embarazos no deseados e infecciones, problemas de salud mental (de la conducta, del aprendizaje y familiares), entre otras.
La mayoría de estas conductas son prevenibles. Se sabe que prevenir las conductas no saludables es más fácil que modificar las conductas una vez que ya se han instaurado. Es preciso el desarrollo de habilidades para la vida y promocionar la resiliencia o factores protectores (1).
¿Qué es la salud?
El concepto de salud ha ido evolucionando en los últimos años, así la OMS en 1946 la definía como la ausencia de enfermedad contemplando solo el aspecto biológico. En 1976 como un estado de completo bienestar físico, mental y social que apuntaba ya hacia una salud integral, y en 1985 como “la capacidad de desarrollar el propio potencial personal y responder de forma positiva a los retos del ambiente”.
Por ello, la acción sanitaria debe ir más allá de las nuevas tecnologías diagnósticas y terapéuticas e incorporar la educación para mejorar y mantener la salud.
Según Simón Barack (2), consejero ejecutivo y director del grupo de trabajo estratégico de la Confederación Europea de Pediatras de Atención Primaria, “si queremos una población saludable, debemos formar una atención médica basada en una tecnología práctica, científica, adecuada e igualitaria, de métodos accesibles y aceptables, practicada con plena participación y cooperación de la comunidad en la cual se ejerce, y realizada dentro de un presupuesto permisible y a un coste posible”
En el cuidado de la salud, además de todos los profesionales sanitarios que deben abarcar la promoción, prevención, curación y rehabilitación, actualizando periódicamente esos conocimientos, intervienen otros muchos estamentos como educadores, productores de alimentos, industrias, ingenieros…, pero el protagonista principal en el médico
¿Quién debe atender al adolescente?
Este tema ha sido objeto de polémica. Muchos pediatras están de acuerdo con el Prof. Vallbona (3) en que el pediatra, por sus características, sigue siendo el especialista idóneo para atender adolescentes, pero en realidad ¿están todos los pediatras motivados y preparados para atenderles?
La atención del adolescente pertenece a todos aquellos profesionales que se interesan por él, y más importante que la titulación es el querer hacerlo, la motivación y predisposición para abordar sus problemas de salud (4-6).
Para atender adolescentes y establecer una buena relación se necesita: interés, sentirse a gusto con el joven, tiempo, conocimientos y experiencia profesional en el trato con los jóvenes; adquiriéndose ésta última con la práctica. Igualmente serán imprescindibles: privacidad, confidencialidad, realizar educación para la salud, contar con la familia y el entorno, así como tener presente los aspectos éticos y legales. Todo acto médico necesita el consentimiento del paciente, y para que este consentimiento sea válido el individuo que lo otorga ha de tener la capacidad de obrar con madurez suficiente.
Legalmente no hay límites definidos sobre cuando se alcanza la madurez. Desde los trabajos de Piaget (7) sabemos que a los 12-13 años se pasa del pensamiento concreto al abstracto con proyección de futuro, característico de la madurez.
Giedd en 2004, demostró que hasta los 25-30 años no se alcanza el desarrollo completo de los mecanismos neurofisiológicos de la corteza prefrontal, gracias a lo cual se adquiere la capacidad para discernir lo que conviene hacer: la maduración definitiva (8). Esto puede ayudar a explicar por qué los adolescentes son más propensos a conductas de riesgo como el abuso de alcohol y otras drogas o consentir relaciones sexuales arriesgadas. A diferencia del adulto, que tiene el lóbulo frontal totalmente desarrollado, un adolescente puede dejarse llevar por el primer impulso emocional de ira (amígdala) ante un compañero que le insulta y empezar una pelea, o adoptar diferentes conductas de riesgo.
Situación epidemiológica de los adolescentes en nuestro país
En cuanto a la situación epidemiológica en nuestro país, el número de adolescentes entre los 10 y 21 años según el Instituto Nacional de Estadística a fecha de octubre 2012 era de 5.286.706 (11,5% de la población total).
En los últimos 50 años ha disminuido la mortalidad en todas las franjas de edad, excepto en la adolescencia y juventud, siendo prevenibles un alto porcentaje de ellas. En el año 2011 fallecieron en nuestro país 732 jóvenes entre los 10 y 19 años (227 entre 10-14 años y 505 entre los 15-19 años) lo que representaba el 0,3‰ de la mortalidad de la población total. Los accidentes y actos violentos constituyen la principal causa de muerte; seguidos de los tumores, enfermedades del aparato circulatorio, respiratorio y del sistema nervioso.
Respecto a la morbilidad, los problemas de los adolescentes son consecuencia de su desarrollo psicológico y social (conductas de riesgo), de su desarrollo biológico (escoliosis, acné, dismenorrea), enfermedades infecciosas, patologías del adulto que pueden ser detectadas de forma asintomática durante esta etapa (hipertensión, hiperlipemia, obesidad, diabetes) y enfermedades crónicas, de las cuales en el pasado se fallecía antes de llegar a la adolescencia como cánceres, cardiopatías congénitas o fibrosis quística del páncreas (9).
A pesar de que los problemas socio-sanitarios de los jóvenes son muy importantes, apenas acuden a consultarlos. En la Encuesta Nacional de Salud 2011-2012, se observó que la asistencia sanitaria al pediatra o médico de familia de varones y mujeres de 15-25 años era del 17,10% y 23% respectivamente en el último mes. Se produce una importante disminución desde los 0-2 años donde acude el 95% de los pacientes a entre los 2-4 años donde acude el 50%. La atención a los adolescentes no está adecuadamente organizada en nuestro país lo que nos ha situado a la cola en la atención a esta población en comparación a la prestada en EE.UU., Sudamérica y Europa.
Historia de la medicina de la adolescencia
Fue a mediados del siglo XIX cuando se desarrolló el concepto moderno de adolescencia. Los primeros servicios de salud dedicados especialmente al cuidado de los adolescentes se organizaron en las escuelas de varones de Gran Bretaña. En 1884 se fundó allí la Asociación de Médicos Escolares.
Progresivamente se fue desarrollando a nivel internacional y a mediados del siglo XX se produjeron una serie de cambios que estimularon un mayor interés por la medicina del adolescente (MA):
1. Los cambios demográficos y sociales dieron lugar a que el adolescente se hiciera visible y se transformase en objeto de interés
2. Los cambios en salud pública permitieron la transformación desde la medicina curativa hacia la medicina preventiva y rehabilitadora
3. La investigación científica, produjo importante información acerca de la biología de la pubertad y de la adolescencia
De esta forma, en 1951 el Dr. Roswel Gallagher estableció el primer Programa de Medicina de la Adolescencia en Boston. En la misma década se establecieron centros en Argentina, Chile, Brasil, y México. Estos programas desarrollaron un modelo llamado de “clínicas etarias”. En la década de los 90 la Medicina de la Adolescencia estaba firmemente establecida en los Estados Unidos, donde en 1995 se otorgó ya el título de subespecialidad. En el pasado año 2013 solo en EEUU había 26 programas de formación en MA.
En España, en 1985 se fundó la Unidad de Medicina del Adolescente en el Hospital Infantil Universitario del Niño Jesús, en Madrid, que en la actualidad continúa desarrollándose sobre todo en el área de la psiquiatría infantil y con la Unidad de Trastornos del Comportamiento Alimentario.
La SEMA (Sociedad Española de Medicina de la Adolescencia) se fundó en 1987. En mayo de 1999, en el X Congreso de la SEMA realizado conjuntamente con la ALAPE (Asociación Latino Americana de Pediatría), se emitió la declaración de Santiago de Compostela, en la que estas Sociedades Científicas se ofrecían a colaborar en el desarrollo y proyectos relacionados con la adolescencia y juventud.
En el año 2000 se estructuró la Unidad de Medicina del Adolescente del Hospital Gregorio Marañón, centrada en psiquiatría. En Atención Primaria (AP), los pediatras atienden oficialmente adolescentes hasta los 14‐16 años según las diferentes CCAA; así en Cataluña y Navarra se atiende hasta los 15 y en Cantabria hasta los 16. En algunas comunidades se atiende, de forma totalmente voluntaria por parte del profesional, incluso hasta los 18‐20 años. La AP constituye un pilar fundamental debido a su fácil acceso y al haber establecido una buena relación de confianza entre el joven y su pediatra desde la infancia, que se va adaptando con la edad.
La atención médica al adolescente no está adecuadamente estructurada en España
En la actualidad, la atención a los adolescentes en nuestro país no está adecuadamente organizada. Esto se debe a varias causas:
1. Hasta hace pocos años, el adolescente ha sido el “gran ausente” en la cartera de servicios de los centros de AP. Actualmente está incluida pero muchos profesionales no están adecuadamente preparados para atenderles. La mayoría de las actividades preventivas del adulto se aplican a partir de los 18 años.
2. Respecto a la atención en los hospitales, existe evidencia de que los jóvenes que son atendidos en unidades específicas para adolescentes manifiestan una mayor satisfacción con el cuidado recibido que los que ingresan en unidades pediátricas o de adultos (10,11). La consideración actual de los adolescentes dentro del sistema hospitalario español presenta muchas carencias (12): No tienen garantizado el apoyo educativo durante su estancia en el hospital y las alternativas de ocio y de ocupación del tiempo de hospitalización a que pueden acceder son las mismas que para los adultos.
3. No se atiende a su salud integral (aspectos físicos, psicológicos, emocionales y sociales). A partir de los 14-16 años, según las diferentes CCAA, los adolescentes son atendidos en AP por médicos de familia, y en los hospitales en los servicios de medicina interna o diferentes especialidades. Se ofrece una asistencia aislada según las diferentes disciplinas.
4. No existe una formación adecuada en MA. En Pediatría no hay un programa docente integral ni en el pregrado, ni en el postgrado ni en el sistema MIR. Tampoco en Medicina de familia ya que no consta como objetivo en su programa de formación. Al no disponer de facultativos formados, la atención a este colectivo cada vez es más deficitaria.
5. Los pediatras están disminuyendo de forma importante sobre todo en AP. Esto es debido a la excesiva demanda, a tener el salario más bajo dentro del sistema de salud y a que los propios compañeros les reconocen menos, se les ve como médicos de segunda clase (menos publicaciones frente a las subespecialidades). Los jóvenes residentes prefieren la complejidad tecnológica y la medicina hospitalaria y de especialidades.
6. La mayoría de los profesionales rechazan la atención a los adolescentes pues no se sienten seguros y capacitados para manejar sus diferentes problemas de salud
7. Existen además una serie de barreras para el acceso del joven a los servicios sanitarios. Unas burocráticas, pues para acudir a la consulta hay que citarse e identificarse y muchas veces desconoce quién es su médico o qué centro le corresponde; y otras relacionales por la escasa confianza para contar sus problemas.
Recientemente, a primeros de 2013, se ha aprobado el Plan de Infancia y Adolescencia 2013‐2016 que amplía la edad en que los niños puede ser atendidos en las unidades pediátricas de los hospitales hasta los 18 años. Sería deseable que progresivamente se vaya incorporando esta misma edad en la asistencia en AP. Esta medida que ha adoptado el Gobierno obedece a una demanda de muchos pediatras y sobre todo de las familias de los niños con enfermedades crónicas.
Esta opinión coincide con lo que dicen desde hace años organizaciones internacionales como UNICEF, Naciones Unidas, OMS, y como sucede en países de nuestro entorno, EE.UU. y Sudamérica. De esta forma se cumple con la Carta Europea de los Derechos del Niño (considera niño a toda persona menor de 18 años) y con la Orden Ministerial SCO/3148/2006, del 20 de septiembre, por la que se aprueba y publica el programa formativo de la especialidad de Pediatría y sus Áreas Específicas. “Pediatría es la medicina integral del periodo evolutivo de la existencia humana desde la concepción hasta el fin de la adolescencia, época cuya singularidad reside en el fenómeno del crecimiento, maduración y desarrollo biológico, fisiológico y social que, en cada momento, se liga a la íntima interdependencia entre el patrimonio heredado y el medio ambiente en el que el niño y el adolescente se desenvuelven.”
Perspectivas futuras
Por todo lo anterior, es imprescindible que en España se empiecen a formar en el futuro especialistas en Medicina de la Adolescencia para mejorar la calidad asistencial, desarrollar la investigación y garantizar la formación de futuros profesionales. La SEMA ha realizado recientemente un Programa de Formación para los profesionales pediatras y residentes de pediatría.
Es preciso el reconocimiento de la subespecialidad y actualmente se está trabajando en este sentido a nivel del Ministerio y en colaboración con la AEP, al igual que para otras subespecialidades pediátricas.
Con la consolidación de la MA como nueva subespecialidad es predecible que en el futuro, la meta sea el trabajo interdisciplinario en asistencia, investigación y docencia.
Respecto al Modelo asistencial, son necesarias unidades hospitalarias multidisciplinares y a nivel de AP se estructurará según la disponibilidad y circunstancias. El Dr. Raiola (13) propone en Italia una asistencia estructurada en dos niveles:
- Primer nivel que corresponde a Atención Primaria con tareas de educación sanitaria, prevención, detección, filtro y tratamiento cuando sea posible y que implica adquirir una competencia en MA.
- Segundo nivel situado en áreas pediátricas multidisciplinares, especializadas, tanto a nivel ambulatorio como hospitalario, con camas para adolescentes que no estarán en servicios de adultos. Será dirigido por un pediatra de reconocida competencia en la materia.
Esta organización supone también la existencia de modalidades programadas para la transición entre los servicios pediátricos y los de adultos que permiten al nuevo médico recibir toda la información sobre el adolescente que pasa a su jurisdicción.
Son necesarios Programas Preventivos, Asistenciales y Planes de Acción de acuerdo a sus necesidades y contando con la opinión de los jóvenes.
Igualmente será preciso reorganizar los recursos disponibles, estar a la altura de los complejos desafíos futuros y la colaboración entre los diferentes estamentos: familias, sanitarios, docentes, y autoridades sanitarias.
Bibliografía
1. Hidalgo MI, González MP, Montón JL. Atención a la adolescencia. FMC. Form Med Contin Aten Prim. 2006;13:1–49
2. Barak S. Pasado, presente y futuro de la pediatría de Atención Primaria en Europa. En AEPap ed. Curso de Actualización Pediatría 2012, Madrid. Ediciones Exlibris 2012 p 61-71
3. Vallbona C. El Pediatra, especialista idóneo para el adolescente. An Esp Pediatr 1987; 27 (s27): 87-92
4. El Adolescente. Dulanto E (ed) McGraw-Hill Interamericana México; 2000. p 143-164
5. Silber TJ, Munist MM, Maddaleno M, Suárez Ojeda EN (eds): Manual de Medicina de la Adolescencia. Washington, Organización Panamericana de la Salud, 1992 p 1-46
6. Hidalgo Vicario MI, Redondo Romero AM, G Castellano Barca, eds. Medicina de la Adolescencia. Atención Integral. 2ª Ed. Majadahonda- Madrid: Ergon, 2012 p 11-19
7. Piaget, J. The intellectual development of the adolescent. En G. Caplan & S. Lebovici (Eds.), Adolescence: Psychosocial perspective. Basic Books. New York: 1969 p. 22-26.
8. Giedd. J. N.. Structural magnetic resonance imaging of the adolescent brain. Annals of the New York Academy of Sciences, 2004, 1021, 77-85
9. Litt IF. Evaluation of the Adolescent Patient. Hanley and Belfus Inc. Philadelphia (USA)1990
10. Britto MT, Slap GB, DeVellis RF, Hornung RW, Knopf ADAM, De Friese GH. Specialists understanding of health care preferences of chronically ill adolescents. Journal of Adolescent Health. 2007;40:334–41.
11. -Mah JK, Tough S, Fung T, Douglas-England K, Verhoef M. Adolescent quality of life and satisfaction with care. Journal of Adolescent Health.2006;38:607e1–e7
12. Ullán AM, Gonzalez-Celador R, Manzanera P. El cuidado de los adolescentes en los hospitales españoles: los pacientes invisibles. Rev Calid Asist. 2010. doi:10.1016/j.cali.2009.12.006
13. Atención Sanitaria al adolescente en Italia. Adolescencia: distintos países, distintas experiencias BOL PEDIATR 2007; 47 (SUPL. 1): 60-64
Mesa redonda Miscelánea. Il dolore toracico: un sintomo da valorizzare nell ́adolescente
Il dolore toracico: un sintomo da valorizzare nell´adolescente
G. Raiola (*), M.C. (**), D. Salerno (***), M. Aloe (****), V. Talarico (****), S. Spagnolo (****), M. Barreca (*), M.N. Pullano (****). (*) SOC di Pediatria, A.O. Pugliese-Ciaccio, Catanzaro (**) SOC di Ematoncologia Pediatrica, A.O. Pugliese-Ciaccio, Catanzaro (***) SOC di Chirurgia Pediatrica, A.O. Pugliese-Ciaccio, Catanzaro (****) U.O. di Pediatria, Università Magna Graecia di Catanzaro
Adolescere 2014;II (2): 45-58
Riassunto
|
Nell’infanzia e nell’adolescenza, i dolori toracici sono relativamente comuni e auto- limitanti. A causa della stretta associazione tra dolore toracico, cardiopatie e morte improvvisa negli adulti questo sintomo è causa di notevole ansietà nei ragazzi, nei loro genitori e nei medici. Gli Autori prendono in esame le più frequenti cause di dolore toracico, la diagnostica e l’eventuale trattamento. Infine anche il dolore toracico dovuto ad abuso di sostanze (in particolare cocaina) e monossido di carbonio. La conoscenza della patologia, un’accurata anamnesi ed un attento esame obiettivo permetteranno di formulare una corretta diagnosi e di pianificare un’adeguata strategia d’intervento. L’articolo è corredato da alcuni casi clinici. Parole chiave: Dolore toracico, Adolescenti, Diagnosi, Trattamento. |
Abstract
|
In childhood and adolescence chest pain is relatively common and self-limiting. Because of the close association between chest pain, heart disease and sudden death in adults, this symptom is a cause of considerable anxiety in the child, parents and doctors. The authors examine the most frequent causes of chest pain, diagnosis and treatment options. Finally, also chest pain due to the abuse of substances (particularly cocaine) and carbon monoxide will be discussed. The knowledge of the disease, careful anamnesis and a thorough physical examination will be very important to make a proper diagnosis and plan the appropriate intervention strategy. This article includes some clinical cases. Keywords: Chest pain, Adolescents, Diagnosis, Treatment. |
Il dolore toracico nel bambino e nell’adolescente è uno dei più comuni motivi per i quali si consulta il pediatra o ci si reca impronto soccorso.
Generalmente non rappresenta un sintomo importante e di rado è indice di patologie a carico dell’apparato cardiaco e respiratorio (1). Tuttavia la stretta associazione, nei pazienti adulti, tra dolore toracico, cardiopatie e morte improvvisa è spesso causa di notevole allarmismo. Una buona conoscenza del problema, un’accurata anamnesi ed un attento esame obiettivo permetterà di formulare una diagnosi e di adottare la più consona strategia d’intervento.
Si presenta in egual misura in entrambi i sessi, con un’età media di presentazione di 13 anni; talvolta è ricorrente. Nella maggior parte dei casi l’obiettività clinica è negativa ed i dati di laboratorio e/o strumentali sono di scarso aiuto.
Un’accurata anamnesi riveste un ruolo di primaria importanza. In particolare, bisognerà: mettere a proprio agio il paziente facilitando la descrizione del dolore con parole proprie (“il mio cuore andava di corsa”, “era come se avessi nel torace un uccello che batteva le ali”, “avvertivo palpitazioni”); valutare la personalità del paziente e dei genitori e le interazioni familiari (per escludere cause psicologiche del dolore); indagare su eventuali malattie cardiache e morti improvvise per cause cardiache nella familiarità.
Cause e manifestazioni cliniche
Dolore toracico idiopatico (fitte precordiali)
È la più frequente causa di dolore toracico in età pediatrica (12-85%). La fitta dolorosa può manifestarsi a riposo o nel corso di una moderata attività fisica, può durare da qualche secondo a qualche minuto, è ben localizzata in un punto situato lungo il margine sternale di sinistra o in corrispondenza dell’itto della punta. Può essere esacerbato dalla respirazione profonda o da una pressione manuale esercitata sullo sterno o sulla gabbia toracica. Non sono presenti segni d’infiammazione (2). La causa è sconosciuta. Se dopo un’accurata anamnesi, un accurato esame obiettivo e l’eventuale esecuzione di esami strumentali e di laboratorio non sarà riscontrata alcuna causa che possa essere alla base della sintomatologia dolorosa, potrà essere posta diagnosi di dolore toracico idiopatico.
Disordini muscolo-scheletrici
Costocondrite
È una delle più frequenti cause di dolore toracico; spesso preceduta da un’infezione delle vie respiratorie superiori o da un’attività fisica intensa. È più frequentemente riscontrata nel sesso femminile.
La sintomatologia dolorosa generalmente si esacerba con i profondi atti respiratori e può durare da qualche secondo a qualche minuto. Tende ad essere monolaterale, prevalentemente a livello della IV-VI articolazione condrocostale. Non sono presenti segni d’infiammazione. Elemento essenziale per la diagnosi dicostocondrite è rappresentato dalla riproducibilità clinica del dolore mediante la palpazione o la mobilizzazione della parte interessata o del braccio e della spalla omolaterale. In molti pazienti il disturbo si autolimita, anche se nel corso dell’adolescenza si possono avere intermittenti esacerbazioni.
Sindrome di Tietze
La sindrome di Tietze è un’ infiammazione non suppurativa localizzata dell’articolazione costocondrale, costosternale o sternoclavicolare. Rara in età pediatrica si manifesta più frequentemente negli adolescenti e nei giovani adulti. Non vi è differenza di sesso. Deve essere differenziata dalla costocondrite e dalle neoplasie. Nella maggior parte dei casi l’origine è sconosciuta. In tempi recenti si è giunti a pensare che l’origine del disturbo sia attribuiblile ad infezioni delle vie aeree superiori con tosse eccessiva, così come a traumi minimi che possono passare inosservati. Il dolore può essere riprodotto palpando la parte interessata.
Sindrome da scivolamento
Rara in età pediatrica, è caratterizzata da dolore localizzato alla parte inferiore del torace o ai quadranti addominali superiori, causato dalla dislocazione dell’ottava, nona o decima costa che, non essendo unite direttamente allo sterno ma piuttosto collegate tra loro tramite un setto fibrocartilagineo, sono ipermobili e soggette a traumi, anche di minima entità.
Stiramenti, spasmi, affaticamenti muscolari
Strappi muscolari interessanti il grande e/o piccolo pettorale possono verificarsi in giovani atleti (ginnasti e sollevatori di pesi). Fratture da sforzo possono osservarsi in tennisti e vogatori. I nuotatori possono presentare dolori toracici secondari ad un lungo trattenimento del respiro durante uno sforzo fisico particolarmente intenso. In letteratura è stata rilevata una stretta relazione tra sollevamento dei pesi e dissecazione dell’aorta, quale conseguenza di un intenso sforzo isometrico (3).
Recentemente è stato descritto un caso di un giovane atleta di 12 anni che presentò un improvviso dolore al rachide e al torace mentre praticava nuoto (stile a farfalla). Sottoposto a TAC del torace si diagnosticò dissecazione dell’aorta toracica discendente e un massivo emotorace destro (Standford Tipo B). Fu quindi sottoposto ad intervento chirurgico ma, a causa di un danno multi organo, morì dopo cinque giorni.
L’esame istopatologico di un campione dell’aorta dissecata, non evidenziò degenerazioni della media o necrosi. L’anamnesi personale e familiare era negativa per malattie cardio- vascolari. Questo paziente aveva una struttura muscolare da adulto, ma il diametro del lume dell’aorta non era proporzionato, in quanto era di soli 11 mm. In questo giovane paziente, a quanto pare, il nuoto ha provocato una manovra di Valsava con un innalzamento della pressione arteriosa acuta e conseguente dissezione su base meccanica di un’aorta toracica sottosviluppata (4).
Gli altri fattori di rischio che predispongono a dissezione dell’aorta in età pediatrico-adolescenziale sono le anomalie cardiovascolari (sindrome di Turner, sindrome di Marfan e altre anomalie del tessuto connettivo), l’ipertensione, i traumi e il sollevamento di pesi.
Traumi toracici non penetranti (traumi diretti)
L’impegno di molti teenagers in attività sportive li espone ad accidentali traumi del torace (nel 2% dei soggetti in età pediatrica). Il trauma toracico può causare dolore localizzato, tumefazione ed iperemia nella zona interessata. Se al dolore si associano aritmia e brevi atti respiratori, dovrà essere presa in considerazione la contusione del miocardio e un emopericardio (2).
Xifodinia
Causata da ipersensibilità al dolore del processo xifoideo, è caratterizzata da dolore localizzato in questa sede che può essere aggravato da mangiare un pasto pesante, tosse e movimenti di flessione e rotazione. La causa del dolore è sconosciuta. La compressione digitale sull’apofisi xifoidea suscita dolore sordo
Malformazioni della colonna vertebrale
Uno stimolo doloroso, nato da un’irritazione primitiva di una radice dorsale, può essere riferito alla parete toracica, cosi come si verifica nel caso delle radicoliti.
Questa sintomatologia può insorgere in pazienti con cifosi di grado elevato (malattia di Scheuerman) (2). La cifosi viene determinata da caratteristiche deformazioni a cuneo delle vertebre toraciche.
La stessa patogenesi vale anche per lo schiacciamento dei corpi vertebrali, lesioni scheletriche di natura infiammatoria o neoplastica, compressione del midollo spinale (tumore, ascesso epidurale, collasso vertebrale).
Disordini respiratori
Asma, Asma da sforzo
Le cause sono d’attribuire alla presenza di: dispnea, iperpnea, iperespansione polmonare, tosse, stiramento della muscolatura toracica, ansia, tachipnea. Il dolore è secondario allo stiramento dei muscoli della parete toracica o dalla stimolazione dei nervi intratoracici.
Polmonite, Pneumotorace, Pleurite, Pneumomediastino, Embolia polmonare, Inalazione di corpi estranei
A rischio per pneumotorace sono i soggetti con asma, fibrosi cistica, inalazione di corpo estraneo e sindrome di Marfan (2). Generalmente insorge con dispnea e dolore toracico. Lo pneumomediastino spontaneo è una rara entità clinica che difficilmente può essere osservata in pazienti pediatrici (5). L’embolia polmonare si osserva raramente in età pediatrica, può causare dolore toracico associato a tosse, emottisi, dispnea e tachicardia (6).
Disordini gastrointestinali
Esofagite da reflusso gastro-esofageo
I disordini gastrointestinali rappresentano circa l’8% delle cause di dolore toracico in questa fascia d’età (2). La più comune causa intestinale di dolore toracico è il reflussogastro-esofageo con esofagite. Il dolore può non essere specifico e descritto come un bruciore retrosternale, che viene ad essere aggravato dall’aumento della pressione intraddominale, dalla posizione supina ed è correlato con l’assunzione di cibo.
Il trattamento di prima scelta è rappresentato dagli anti H2 e dagli inibitori della pompa pro- tonica.
Spasmi o stenosi esofagee
Di rara osservazione, oltre al dolore retrosternale è presente disfagia.
Corpi estranei in esofago
Dolore retrosternale, disfagia e odinofagia
Ingestione di sostanze caustiche
Spesso a scopo suicidario; è presente dolore retrosternale edisfagia.
Iperdistensione gastrica
Può essere causata da iperdistensione dello stomaco causata da iperventilazione, deglutizione frequente di saliva, introduzione eccessiva di liquidi ed aerofagia.
Occasionalmente pazienti con ulcera peptica, colelitiasi, epatite,ascesso subfrenico o pancreati-te, possono presentare dolore riferito al torace inferiore (in quanto le porzioni posteriori e laterali del diaframma sono innervate dai nervi intercostali. Il sistema d’innervazione della porzione centrale e di quella anteriore, invece, determina un fenomeno di sinalgia delle regioni della spalla e del collo (6).
Miscellanea
Drepanocitosi
Nella malattia drepanocitica le crisi vaso-occlusive possono causare dolore toracico. La conseguenza immediata della crisi vasoocclusiva, generalmente del microcircolo, è il dolore, che tende a diffondersi dando spesso la sensazione soggettiva di “fine imminente”.
Il paziente si presenta al pronto soccorso in preda a crisi d’ansia, tachicardico, febbrile, talvolta con nausea e vomito. Quando viene interessato il macrocircolo oltre al dolore, in genere localizzato, si instaura un danno d’organo grave (SNC, polmoni). Lecrisi vaso-occlusive interessano prevalentemente l’apparato scheletrico, ma sono anche colpiti i muscoli, il polmone, gli organiaddominali e il sistema nervoso.
Il dolore addominale viene spesso interpretato come appendicite, gli infarti polmonari come polmoniti; per tale motivo possono essere intrapresi iter diagnostico-terapeutici inadeguati ed a volte dannosi.
Di fronte ad un paziente con crisi falcemica, i provvedimenti terapeuticida attuare sono:
— farmaci analgesici
— idratazione
— profilassi antibiotica
— trasfusione o eritroferesi
— somministrazione di O2
— supporto psicologico.
Il sintomo dolore deve essere affrontato prontamente, con decisione e razionalità. La scelta del farmaco deve essere effettuata conoscendo la risposta individuale all’analgesico e valutando i possibili effetti collaterali. Ad esempio, l’impiego di morfinici dovrà essere preclusa in pazienti con infarto polmonare, in quanto questi farmaci possono causare depressione respiratoria. L’infusione e.v. continua di narcotici può dare risultati eccellenti in termini di sedazione della sintomatologia algica, ma richiede la collaborazione di uno specialista in terapia del dolore. Altri trattamenti da associare sono l’idratazione, l’antibioticoterapia e l’eventuale trasfusione o exanguino-trasfusione.
Cause mammarie nella femmina
Secondarie a: tensione mammaria, mastite, traumi, terapia estroprogestinica, neoplasie (rare). Raramente il dolore toracico è associato a dispnea. In questi casi deve far sospettare una embolia polmonare (6).
Cause mammarie nel maschio
Secondarie a ginecomastie e neoplasie (rare).
Pleurodinia (Malattia di Bornholm)
Può verificarsi a qualsiasi età, ma è più comune nei bambini. È generalmente causata da infezioni da virus Coxakie B ed Echovirus. L’inizio è brusco, con febbre, dolore intenso, talora intermittente, al torace o nella parte alta dell’addome. Si possono associare: iperestesia locale, tumefazione dei muscoli colpiti e respiro superficiale. All’ascoltazione del torace possono essere apprezzati degli incostanti sfregamenti pleurici (generalmente evidenti in concomitanza degli episodi dolorosi). Gli esami di laboratorio sono di scarsa utilità; la conta dei GB è variabile, ma è frequente una elevazione dei granulociti neutrofili. La VES può presentare valori normali o particolarmente elevati. L’RX del torace è per lo più negativo. Non sono frequenti le complicanze anche se sono descritte: pleurite fibrinosa, pericardite, orchite e meningite asettica. Generalmente il decorso ha una durata di 2-3 giorni (2).
Caso clinico (osservazione personale)
Riportiamo il caso di un pz di 12 anni giunto alla nostra osservazione per improvvisa comparsa dolore toracico intenso, accentuato dagli atti del respiro, e febbre (T 38.0°C). All’EO: Condizioni generali discrete. Lamentava dolore toracico trafittivo, accentuato dagli atti del respiro, dalla digitopressione e dai movimenti di torsione del tronco. All’auscultazione del torace respiro aspro diffuso. Restante obiettività clinica negativa. Gli esami ematochimici effettuati mostravano una lieve leucocitosi neutrofila (GB 9.500, 62.8%, LI 22%, MO 8.8%), negatività degli indici di flogosi, dell’autoimmunità e degli enzimi cardiaci. ECG ed ecocardiogramma nella norma. Nel sospetto di un dolore toracico di origine pleuropolmonare il pz veniva sottoposto a radiografia del torace che risultava sostanzialmente negativa, ad eccezione di una sfumata obliterazione del seno costofrenico di sx. Dato l’esordio acuto della sintomatologia, la sostanziale negatività degli esami laboratoristici e strumentali veniva posto il sospetto di Malattia di Bornhol e richiesta sierologia per Coxakie virus risultata positiva.
Le manifestazioni cliniche del paziente sono progressivamente migliorate nell’arco di pochi giorni: il dolore toracico è completamente scomparso dopo 2 giorni senza alcuna terapia, ad ulteriore conferma dell’andamento benigno della malattia.
Sindrome S.A.P.H.O.
La sindrome S.A.P.H.O., il cui acronimo indica Synovitis, Acne, Pustulosis, Hyperostosis, Os- teomyelitis, è caratterizzata dall’associazione, anche non simultanea, di manifestazioni cuta- nee ed osteoarticolari, tanto da essere anche definita SKIBO (Skin and Bone disease). La sin- drome può comparire a qualsiasi età, interessando prevalentemente il periodo che intercorre tra l’infanzia e l’adolescenza; è inoltre caratterizzata da fasi di remissione e riacutizzazione. I soggetti affetti presentano usualmente dolore, edema e limitazione funzionale a carico delle articolazioni coinvolte e lesioni cutanee che vanno dalla pustolosi palmo-plantare all’acne cong- lobata. Il processo osteitico coinvolge particolarmente le articolazioni sterno-clavicolari, costo- sternali e manubrio-sternali, pertanto il quadro clinico d’esordio è spesso caratterizzato dalla comparsa graduale di dolore toracico, inizialmente a carattere episodico, a cui si può associare tumefazione dell’articolazione sterno-clavicolare e manubrio-sternale; in fase iniziale il dolore può essere l’unico sintomo. Nei bambini frequentemente si presenta con dolore acuto o cronico alle estremità, debilitante, caratterizzato da riacutizzazioni durante la notte ed interessamento delle ossa lunghe, accompagnato a febbre. Le principali manifestazioni cutanee sono l’acne conglobata e la pustolosi. L’acne conglobata è una variante suppurativa dell’acne volgare, carat- terizzata da formazioni ascessuali profonde e da cicatrici. Le sedi più frequentemente coinvolte sono il volto, il collo, la parte superiore del torace e il dorso. La diagnosi è essenzialmente clinica poiché la sindrome S.A.P.H.O. non possiede markers istologici, sierologici o radiologici tali da consentire di porre diagnosi di certezza (7,8).
Caso clinico (osservazione personale)
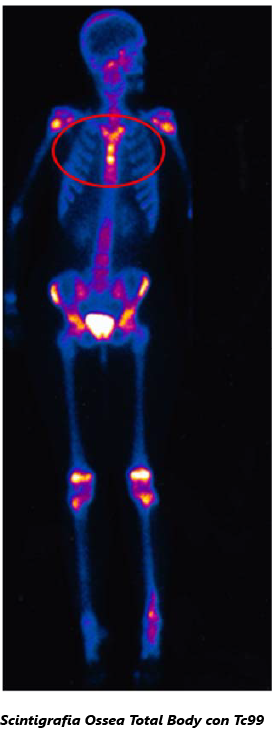
Riportiamo il caso clinico di una paziente di 12 anni giunta alla nostra osservazione per acne diffusa, progressivamente peggiorata nell’arco di poche settimane, e presenza di lesioni pustolose agli arti inferiori, comparse da pochi giorni. Da circa 3 mesi la ragazza presentava acne sul viso che rapidamente si estendeva sul dorso e sul torace, per cui veniva consultato lo specialista dermatologo che prescriveva terapia antibiotica locale senza alcun beneficio. Nel corso del ricovero la paziente iniziava a lamentare dolori articolari in sede lombare che limitavano i movimenti, dolore toracico, che si accentuava con gli atti del respiro, e febbre elevata ad andamento intermittente. Rapidamente compariva anche dolore a livello dell’articolazione tibio-tarsica, che rendeva impossibile la deambulazione. I primi esami di laboratorio evidenziavano leucocitosi neutrofila e aumento degli indici di flogosi (VES, PCR, PCT, alfa proteine); veniva pertanto intrapresa terapia antibiotica sistemica e anti-infiammatoria, con lieve miglioramento della sintomatologia dolorosa.Ai successivi controlli si osservava riduzione della leucocitosi neutrofila e degli indici di flogosi, le sottopopolazioni linfocitarie mostravano aumento dei Linfociti T con un aumentato rapporto CD4/CD8; negativa la ricerca di autoanticorpi e HLA B27. Lo studio radiologico dello scheletro (Rx bacino, femore e mano-polso) evidenziava segni di osteosclerosi. La Scintigrafia Ossea Total Body con Tc 99 confermava un processo osteoblastico attivo, con aree di focale accumulo del tracciante a livello della testa dell’omero destro, del corpo del manubrio sternale e delle clavicole (bull’s head sign), del ginocchio sinistro, dell’articolazione tibio-tarsica sinistra e del piede omolaterale.
La RM permetteva una migliore caratterizzazione delle lesioni ossee evidenziando due lesioni focali della spongiosa (midollar bone lesion), iperintense in T2 a livello di L3 e L4, della testa omerale destra e della clavicola sinistra. Gli elementi clinici e radiologici in nostro possesso, consentivano di porre diagnosi di Sindrome S.A.P.H.O.
Veniva intrapresa terapia medica con Metotrexatei.m. con netta riduzione della sintomatologia dolorosa tanto da permettere la ripresa della deambulazione. Persistendo intenso dolore a livello del rachide lombare e agli arti inferiori, veniva intrapresa terapia con Pamidronatoe.v., associato a Vitamina D e Carbonato di Calcio. L’introduzione del Pamidronato sortiva un netto miglioramento del dolore osteoarticolare che, comunque, non permetteva la sospensione della terapia con FANS; anche le manifestazioni cutanee miglioravano progressivamente. Attualmente la ragazza è in terapia con Metotrexate e Pamidronato, ed esegue stretto follow-up; si valuterà, in seguito, se intraprendere terapia biologica che è stata impiegata con successo in alcuni casi di SAPHO.
Tumori
I tumori toracici e la leucemia raramente si presentano con dolore toracico. Si presume che il dolore sia secondario a compressione meccanica dei nervi intercostali o del midollo allungato, oppure a infiltrazione ossea da parte delle cellule tumorali.
È stato descritto in letteratura il caso di una paziente di 12 anni che presentava da circa 6 mesi un dolore localizzato a livello del torace anteriore e tumefazione sternale. L’anamnesi era negativa per eventi traumatici. L’esame radiografico e la TAC del torace rivelavano una lesione osteolitica che dissolveva la corticale del corpo dello sterno, sia anteriormente che posteriormente, mentre la RMN mostrava un segnale di bassa intensità in T1-pesata e di elevata intensità in T2-pesata. La scintigrafia ossea, eseguita con tecnezio, evidenziava un aumento della captazione del radiofarmaco a livello sternale, del grande trocantere del femore e della estremità della tibia di destra. L’esame radiologico di questi ultimi due distretti ossei, confermava la presenza di lesioni osteolitiche. Sottoposta a biopsia della lesione sternale, la diagnosi istologica fu di “istiocitosi a cellule di Langherans (LCH)”. Venne trattata con chemioterapia (citarabina più vincristina) e la paziente guarì (9).
La localizzazione sternale è estremamente rara, rappresenta infatti, meno dell’1% delle localizzazioni ossee da LCH e, nel79% dei casi, si tratta di lesioni singole. La più frequente sede di localizzazione è il cranio, seguono in ordine decrescente di frequenza: femore, mandibola, pelvi, costole, rachide, scapola, omero e clavicola.
Fumo di sigarette
Il dolore toracico secondario a irritazione polmonare è uno tra i sintomi più comuni dell’esposizione al fumo.
In Italia, sono oltre un milione e duecentomila i giovani fumatori, cioè circa il 20% tra i 15 e i 24 anni con un costante incremento con l’età (10). Recenti dati dimostrano un’età media di inizio del fumo intorno ai 17 anni, senza differenze significative tra maschi (17,2 anni) e femmine (17,8 anni).
Inoltre, solo una minoranza inizia a fumare oltre i 18 anni, mentre 1/5 dei fumatori acquisisce l’abitudine prima dei 15 anni (10), derivandone che per ridurre la diffusione del fumo nei soggetti adulti è indispensabile ridurre il numero delle persone che iniziano a fumare in giovane età mediante interventi molto precoci di prevenzione primaria.
L’esposizione diretta e indiretta al fumo, pone in serio pericolo la salute delle gestanti, dei neonati e dei bambini. I bambini e i neonati esposti al fumo di tabacco, rispetto ai soggetti non esposti, presentano più possibilità di presentare infezioni delle prime vie aeree e asma.
Stupefacenti
Un altro problema emergente è il consumo di sostanze stupefacenti in particolare l’ecstasy, il crack e la cocaina.
Il crack (sotto forma di piccoli cristalli opalescenti) viene da molti preferito alla cocaina in polvere, per i suoi effetti rapidi ed intensi, per il suo basso costo per dose e per la facilità di confezionamento e trasporto della dose. Il crack in granuli, non solubile, si “fuma”. Fumare ha la stessa intensità e rapidità di effetti dell’iniezione endovenosa. Gli abituali consumatori di crack possono presentare una vera epropria sindrome, definita “polmone da crack” (11).
Il dolore toracico, in questi soggetti, è un evento frequente e peggiora nelle profonde inspirazioni. Sembra essere dovuto all’irritazione bronchiale da parte della cocaina stessa, dei prodotti di combustione del crack o dei prodotti utilizzati per favorire la combustione (ad es. butano). Altre cause di dolore toracico che devono comunque essere prese in considerazione nell’utilizzatore di crack sono l’ischemia miocardica acuta, il pneumotorace e il pneumomediastino.
La cocaina può indurre spasmo delle arterie coronarie epicardiche con possibile ischemia e infarto, possibile formazione di trombi endocoronarici da attivazione piastrinica (attraverso l’attivazione della aggregabilità piastrinica indotta dalle catecolamine), proliferazione intimale di cellule muscolari lisce che possono favorire, assieme alla formazione di trombi, l’ostruzione acuta coronarica. La proliferazione intimale potrebbe essere sollecitata da fattori di crescita liberati dalle piastrine. Le modificazioni arteriose intramiocardiche nei cronici consumatori di cocaina, fa si che qualsiasi stimolo che aumenti la domanda di O2 miocardica possa comportare ischemia.
Per quanto esposto, nel sospetto che ci si trovi, dinnanzi a un soggetto che abbia potuto abu- sare di sostanze stupefacenti, deve essere presa in considerazione la possibilità di effettuare uno screening sulle urine e la ricerca dei metaboliti urinari della cocaina.
Meccanismi fisiopatologici responsabilid’ischemia miocardica dopo l’uso di cocaina
La cocaina inibisce la ricaptazione di noradrenalina da parte delle terminazioni nervose adrenergiche e potenzia gli effetti delle catecolamine circolanti sugli organi bersaglio. Ciò provoca un’aumentata stimolazione simpatica del cuore e dei vasi periferici, che determina un maggiore lavoro del cuore e dei vasi periferici, quindi un incremento del consumo di O2. L’aumento del lavoro del cuore in soggetti con coronaropatie può essere il solo meccanismo del dolore toracico da cocaina.
L’aumento delle resistenze nel circolo coronario associato alla tachicardia e all’ipertensione potrebbero spiegare l’ischemia in assenza di coronaropatia.
Caso clinico (osservazione personale)
Un paziente di 21 anni, affetto da microdrepanocitosi, con cattiva compliance alla terapia, dall’età di 16 anni presentava frequenti crisi vasoocclusive che richiedevano l’ospedalizzazionee, mediamente una volta l’anno, si complicavano con broncopolmoniti. Ritenevamo che il peggioramento dell’andamento clinico del paziente fosse da attribuire alla sua usuale cattiva compliance al trattamento. Posto in terapia con idrossiurea il paziente mostrava un netto miglioramento delle condizioni cliniche con scomparsa delle crisi vasoocclusive, sino a quando giungeva al ricovero ospedaliero per astenia ingravescente e dispnea al minimosforzo.
All’EO: condizioni generali scadute, tachicardia, ritmo di galoppo, epatomegalia, qualche rantolo alle basi polmonari. L’esame ecocardiografico rivelava un alterato rilasciamento diastolico del ventricolo destro, ventricolo sinistro di dimensioni conservate con depressa cinesi globale (FE = 46%), ipertensione polmonare, ingrandite le sezioni di destra. Nel sospetto di microembolia polmonare veniva sottoposto a scintigrafia polmonare che mostrava una disomogenea distribuzione parenchimale del radiofarmaco nel terzo medio superiore del polmone destro, con area più decisamente fredda in sede apicale, nel terzo medioanteriore e più piccola in sede mantellare. Posto in trattamento specifico si assisteva a un miglioramento delle condizioni cliniche che ne permettevano la dimissione.
A 6 mesi di distanza si rendeva necessario un nuovo ricovero a causa del ripresentarsi della sintomatologia caratterizzata da astenia intensa e dispnea al minimo sforzo. ECG: tachicardia bsinusale, extrasistolia ventricolare trigemina. Ecocardiografia: funzione sistolica non valutabile. Scintigrafia polmonare: irregolare e disomogenea la distribuzione del radiofarmaco con presenza di multiple aree fredde in entrambi i polmoni, soprattutto a destra.
Indagando sulle abitudini di vita del ragazzo, si apprendeva che sin dall’epoca del primo ricovero aveva iniziato far uso di sostanze stupefacenti, fumando cocaina e crack, con probabile effetto di vasocostrizione della circolazione polmonare, proliferazione delle cellule muscolari lisce della media e dell’intima dei vasi, maggiore consumo d’ossigeno. Tutto ciò predisponeva il paziente alle crisi vaso-occlusive, nonostante il trattamento della patologia di base.
Effetti del consumo di marijuana
L’uso della cannabis produce effetti tossici a livello dell’apparato respiratorio per esposizione sia di breve che di lunga durata: frequenza di assunzione e quantità assunte rappresentano un fattore fondamentale nel determinismo di eventuali patologie polmonari.
Va tenuto presente che i soggetti che abusano di cannabis sono in elevata percentuale (69%) anche fumatori di tabacco ed è quindi difficile distinguere gli effetti del fumo di cannabis rispetto a quelli ampiamente noti del tabacco (12). Sebbene studi clinici di questo tipo siano rari e non tutti concordi, la maggioranza delle ricerche dimostra come l’effetto della cannabis esplichi un effetto additivo nei confronti del tabagismo. La particolare modalità di aspirazione dello “spinello” (inspirazione profonda e prolungata seguita da una manovra di Valsalva) espone il polmone ad un contatto quantitativamente maggiore e prolungato con le sostanze in esso contenute, rispetto ad una sigaretta di tabacco; è infatti dimostrato che i livelli di monossido di carbonio e di deposito di catrame sono rispettivamente cinque e quattro volte superiori dopo assunzione di uno spinello rispetto ad una singola sigaretta.
In uno studio longitudinale è stato evidenziato come il piccolo ma significativo decremento del volume medio espiratorio forzato al primo secondo (FEV1) negli utilizzatori di cannabis è il doppio di quello attribuibile al fumo di tabacco. Anche dopo robuste ma brevi esposizioni al fumo di cannabis (5 spinelli al giorno per 6-8 settimane) si sviluppano significative riduzioni, dose dipendenti, della FEV, reversibile dopo cessazione dell’uso. La presenza di tosse, catarro, dispnea, sibili sono risultati essere più frequenti negli abituali consumatori rispetto ai non consumatori.
Le principali conseguenze che possono derivare dall’uso della cannabis sono: cronica infiammazione delle vie aeree, granulomi, pneumotorace, tumori e infezioni (contaminazione della cannabis da parte di batteri gram negativi e/o spore fungine), danno del tappeto muco ciliare o cambiamenti nella competenza immunologica locale.
Avvelenamento da monossido di carbonio (CO)
L’avvelenamento da monossido di carbonio è la più frequente causa di morte da avvelenamento accidentale in ogni età, ma sovente non viene riconosciuto tempestivamente per l’aspecificità dei sintomi. Non a caso il monossido di carbonio viene soprannominato il “killer silenzioso”: è un veleno allo stato gassoso, incolore, insapore inodore; questo viene prodotto dalla incompleta combustione, per carenza di ossigeno (la combustione completa porta alla formazione di anidride carbonica) di legna, carbone, petrolio, kerosene, metano, propano.
Nell’ambiente domestico sono presenti numerose possibili fonti di avvelenamento, come im- pianti di riscaldamento autonomo con cattiva manutenzione e ambienti inadeguati, grill a car- bone, camini o focolari difettosi, asciugatori per vestiti, fuochi, fumo da sigaretta, etc.
La sintomatologia spesso è subdola; poiché si verifica maggiormente nel periodo invernale viene spesso scambiata per una banale virosi delle vie aeree. Il CO determina ipossia tissutale attraverso due meccanismi: si lega all’Hb nello stesso sito dell’ossigeno formando la carbossiemoglobina (COHb) che, a causa della sua affinità per l’Hb> di 250 volte rispetto a quello dell’O2, provoca un grave blocco del trasporto dell’O2; provoca uno spostamento a sinistra della curva di dissociazione dell’ossiemoglobina residua, riducendone pertanto la capacità di cedere O2 ai tessuti. Un ulteriore danno tissutale può essere provocato dal legame del CO con altre proteine della cellula (enzimi della respirazione cellulare). La quantità di monossido di carbonio assorbita è direttamente proporzionale alla durata dell’esposizione, alla concentrazione nell’ambiente e alla ventilazione stessa. Difficilmente si pensa che il dolore toracico, accompagnato da tachicardia, possa essere un sintomo da riferire ad avvelenamento da CO. I casi di pazienti che hanno presentato un interessamento cardiaco, con quadri che vanno dall’aritmia all’infarto miocardico, vengono per lo più descritti in persone con pregressa cardiopatia, anche se oggi appaiono segnalazioni simili in età pediatrica e adolescenziale. Nel sospetto di avvelenamento da monossido di carbonio è indispensabile eseguire la determinazione della COHb (valori normali 1-3%; nei fumatori 5-6%). Per meglio definire la gravità dell’avvelenamento da CO, le indagini da eseguire comprenderanno anche i biomarcatori cardiaci, la cui elevazione si associa a necrosi cardiaca e muscolare (troponina cardiaca, mioglobina, CPK-MB, peptide natriuretico tipo B). Il trattamento comprende l’allontanamento dall’ambiente in cui è avvenuta l’esposizione al monossido di carbonio, somministrazione di ossigeno al 100% (da mantenere sino alla normalizzazione dei valori della COHb). L’emivita della COHb è di 4-6 ore in aria ambiente, di 1 ora respirando ossigeno puro e si riduce a 15-30 minuti in camera iperbarica. Bambini e adolescenti con sintomi aspecifici quali cefalea e/o vertigini, polipnea, dolore toracico e tachicardia potrebbero essere vittime di avvelenamento da monossido di carbonio. Inoltre, dolore toracico e tachicardia con obiettività clinica negativa dovrebbero venir riconosciuti come espressione d’ipossia. Nel sospetto di esposizione al CO, il paziente, insieme al suo nucleo familiare, dovrebbe essere sottoposto a screening per dosaggio della COHb, onde evitare pericolose sottovalutazioni con conseguenze, purtroppo, non infrequentemente tragiche.
Cause Cardiache
Il dolore toracico di natura cardiogena è un evento raro in età pediatrica e adolescenziale, con una prevalenza inferiore al 6%(30). Nella Tabella 2, vengono riportate le più comuni cause cardiache di dolore toracico in età pediatrico-adolescenziale (2).
Cause Psicogene
I disturbi psicogeni rappresentano dal 5-10% delle cause di dolore toracico nei bambini. L’incidenza è più elevata durante l’adolescenza e nel sesso femminile. È possibile ipotizzare un disturbo psicogeno in presenza di ansia ed eventi stressanti (morti per malattie cardiovascolari o malattie in familiari, separazione o divorzio dei genitori, abuso fisico o sessuale, attacchi di panico); si osserva una netta discrepanza tra la severità dei disturbi che il soggetto accusa e il reperto obiettivo assolutamente negativo(2). Il dolore toracico, non infrequentemente, si associa a dolori addominali ricorrenti e cefalea.
Conclusioni
Una buona conoscenza della fisiopatologia e dell’anatomia del torace contribuirà a finalizzare l’esame obiettivo ed il percorsodiagnostico-terapeutico dell’adolescente con dolore toracico (Tabella 3).
Le alterazioni della parete toracica rientrano tra le cause più comuni delle toracoalgie e sono, generalmente, facilmente riproducibili. In questi casi vi è un’irritazione dei tessuti parietali dai- quali partono gli stimoli che, seguendo i nervi intercostali, raggiungono i gangli delle radici dorsali, percorrono le vie spinali afferenti e arrivano ai centri cerebrali, dove sono interpretati come dolori netti, superficiali e localizzati. È possibile, inoltre, che uno stimolo doloroso, nato da un’irritazione primitiva di una radice dorsale, sia riferito alla parete toracica, come si verifica nel caso delle radicoliti. Le strutture somatiche e viscerali hanno alcune vie nervose sensoriali in comune e, pertanto, un disturbo viscerale può esprimersi con manifestazioni dolorose a livello T1-T6.
Anche i problemi addominali possono causare dolore toracico in quanto le porzioni posteriori e laterali del diaframma sono innervate dai nervi intercostali e possono, pertanto, “riferire” la sensazione dolorosa al torace inferiore e all’addome; il sistema d’innervazione della porzione centrale e di quella anteriore, invece, determina un fenomeno di sinalgia delle regioni della spalla e del collo.
Nel corso dell’esame obiettivo dovranno essere valutati i segni vitali e si dovrà effettuare un’attenta valutazione (percussione e palpazione)delle pareti toraciche e dell’addome e dell’apparato cardiaco e respiratorio (auscultazione). Dovranno essere sempre esclusi possibili traumi toracici. Per quanto concerne l’impiego di esami strumentali, la valutazione dovrà comprendere una radiografia del torace. Ulteriori esami (di laboratorio e/o strumentali) quali emogasanalisi, enzimi miocardiaci, ECG (a riposo, dopo sforzo, Holter), ecocardiografia, scintigrafia polmonare, ecografia addominale, sono raramente necessari a meno che non vi siano indicazioni specifiche raccolte dall’anamnesi e/o dall’esame obiettivo.
Il paziente che giunge alla nostra osservazione sintomatico, con un dolore non palesemente di natura funzionale o muscolo scheletrico, dovrà essere sottoposto ad ossigenoterapia e monitoraggio cardio-respiraraOverride-9″>L’approccio al dolore toracico nell’adolescente dovrà essere affrontato tenendo conto sia degli aspetti somatici che di quelli psicosociali, data la loro stretta connessione e reciproca influenza.
Il corretto approccio clinico e metodologico, eviterà inutili, stressanti e costose indagini.
Tabelle
Tabella I. Prevalenza del dolore toracico in età pediatrico adolescenziale
|
Dolore toracico idiopatico |
12-85% |
|||
|
Muscoloscheletrico • Costocondrite/sindrome costosternale • Sindrome di Tietze • Sindrome da scivolamento costale • Traumi o stiramento dei muscoli • Xifodinia • Malformazioni vertebrali |
15-31% |
Miscellanea • Drepanocitosi • Cause mammarie • Malattia di Bornholm Sindrome S.A.P.H.O. • Herpes Zoster • Compressione nervosa • Droghe • Fumo da sigarette |
4-21% |
|
|
Polmonare • Asma • Asma da sforzo • Bronchite • Pleurite • Polmonite • Pneumotorace • Embolia polmonare • Sindrome toracica acuta |
12-21% |
Cardiaco |
6% |
|
|
Psicogeno |
5-17% |
|||
|
Gastrointestinale • Reflusso gastro-esofageo • Spasmo esofageo • Esofagite/gastrite iatrogena • Ernia iatale • Ulcera peptica • Colecistite |
8% |
|||
Tabella II. Cause cardiache di dolore toracico
|
Infiammatorie: pericarditi, miocarditi (infettive: virus, batteri; non infettive: LES, M. di Crohn, sindrome post cardiotomica |
|
Aumentata richiesta miocardica di ossigeno o ridotta disponibilità: cardiomiopatia (dilatativa o iper- trofica), stenosi aortica, stenosi subaortica, stenosi aortica sopravalvolare, aritmie |
|
Anomalie delle arterie coronarie: congenite e acquisite (arterite coronaria-malattia di Kawasaki, post chirurgiche, vasculopatia coronarica post trapianto, ipercolesterolemia familiare, diabete mellito) |
|
Miscellanea: dissecazione aortica, rottura di aneurisma aortico, ipertensione polmonare, mixomi atriali, device cardiaci/stent |
|
Droghe: cocaina, overdose di sostanze simpaticomimetiche |
Tabella III. Dolore toracico nell’adolescenza: strategia d’intervento in base alla sintomatologia
|
Sintomi |
Tipo d’intervento |
|
Dolore toracico acuto presumibilmente funzionale o idiopatico |
Follow-up e indagini specifiche in base alla sintomatologia clinica |
|
Dolore toracico associato a palpitazioni, sincope o patologia cardiaca sottostante |
Valutazione cardiologica ed eventuali esami strumentali (ECG, ecocardiografia, ecc.) |
|
Dolore toracico secondario a una causa specifica sottostante |
Ulteriori approfondimenti sulla base della valutazione clinica |
|
Dolore toracico cronico funzionale o idiopatico |
Approfondimento diagnostico per sospetta origine psichiatrica, asma o patologia gastroesofagea |
Bibliografia
1. Raiola G, Galati MC, De Sanctis V, et al. Il dolore toracico nell’adolescente. Minerva Pediatr 2002; 54:623-630.
2. Surendranath Ret al. Chest Pain in Children and Adolescents. Pediatrics in Review 2010;Vol. 31(1): e1-e9
3. Risch WD et al. The effect of graded immersion on heart volume, central venous pressure, pulmonary blood distribution, and heart rate in man. Pflugers Arch 1978; 374:115-118.
4. Uchida K et al. Acute aortic dissection occurring during butterfly stroke in a 12-year-old boy. Interact CardiovascThoracSurg 2009; 9:366-368.
5. Buck JR et al. Pulmonary embolism in children. ] PediatrSurg 1981; 16:385 391.
6. Evangelista J et al. Chest pain in children: diagnosis through history and physical examination. J Pediatr HealthCare 2000; 14:3.
7. BK Kunduet al. “Diagnosing the SAPHO syndrome: a report of three cases and review of literature” ClinRheumatol (2013) 32: 1237-1243
8. M Raviero-Barciela et al. Palmoplantarpustolosis and chest pain. Lancet, 2012; 5; 379 (9827).
9. Tsuchie Het al. Langerhans cell histiocytosisof the sternum. Ups J Med Sci. 2009; 114:121-125.
10. Pacifici R. Tabagismo e Servizio Sanitario Nazionale: prospettive ed impegni. X Convegno Nazionale: Tabagismo e Servizio Sanitario Nazionale, 30 maggio 2008; www.iss.it
11. Haim DY et al. The pulmonary complications of crack cocaine. A comprensive review. Chest 1995;107:233-240.
12. Poulton RG et al. Prevalence and correlates of cannabis use and dependence in young New Zealanders. NZ Med J 1997; 110:68-70.
Mesa redonda de Salud Mental. La identidad del Adolescente. Como se construye
La identidad del Adolescente. Como se construye
L.S. Eddy Ives. Pediatra. Directora médica del Centro Médico San Ramón. Barcelona
Adolescere 2014;II (2): 14-18
Resumen
|
Hay cuatro hitos a alcanzar en la adolescencia: independencia de las figuras parentales, aceptación de la imagen corporal, integración en la sociedad a través del grupo, y consolidación de la identidad. El desarrollo de la identidad va a depender de la superación favorable de los cuatro estadios previos del ciclo vital del ser humano (infancia, niñez temprana, edad del juego, y edad escolar) de la misma manera que el buen desarrollo de la identidad en el adolescente va a influir posteriormente sobre los estadios post adolescencia (juventud, adultez, vejez) para que éstos a su vez se desarrollen de forma favorable. Palabras clave: Adolescencia, Identidad, Independencia. |
Abstract
|
There are four milestones to be achieved in adolescence: independence of parental figures, acceptance of body image, integration into society through the group, and consolidation of identity. The identity development will depend on the favorable overcoming from the previous four stages of the human life cycle (infancy, early childhood, play age, and school age) in the same way that good identity development in the teen will subsequently influence the post adolescence (youth, adulthood, old age) stages so that they, as well, develop favorably. Keywords: Adolescence, Identity, Independence. |
La adolescencia es la etapa del desarrollo que transcurre desde el inicio de la pubertad (aparición de los caracteres sexuales secundarios a raíz de cambios hormonales) hasta la finalización del crecimiento biológico y del desarrollo psicológico y social del individuo, aunque éste seguirá con cierta evolución durante todo el ciclo vital1. Su inicio y finalización es diferente en cada individuo, y es más tardía en el varón. La adolescencia es un periodo primordial para el desarrollo psicosocial2, siendo cuatro los hitos a alcanzar en esta etapa de la vida:
- La lucha por pasar de la dependencia de las figuras parentales, a la independencia.
- Preocupación incrementada por el aspecto corporal en una sociedad donde hay una constante preocupación en este sentido. Pero el interés en el adolescente es sobre todo para tener un aspecto, o imprimir una marca, diferente a la de sus padres, que en la actualidad puede ser a través de los piercings y tatuajes3.
- Integración en el grupo de amigos, teniendo este hecho mayor importancia al inicio de la adolescencia para perder fuerza al final del desarrollo psicosocial a favor de una relación individual más íntima con quien compartir pensamientos y sentimientos.
- Desarrollo de la propia identidad, siendo este hito el propósito del actual escrito.
Construcción de la identidad
Se puede afirmar que el hito o meta más importante de la adolescencia es el desarrollo o construcción de la identidad. Todo adolescente necesita saber quién es, pues necesita sentirse respetado y amado, como todo ser humano, y para ello necesita saber quién es. El niño prepúber se identifica a través de sus padres o los adultos de su entorno, pero el adolescente necesita desarrollar su propia identidad y ser ellos mismos.
Erik Erikson (1902-1994) es uno de los autores que más ha escrito sobre el desarrollo de la identidad desde la infancia hasta la vejez, con especial énfasis en la adolescencia, a través de un enfoque psicoanalítico4,5. A lo largo de los estadios del ciclo vital aborda diferentes aspectos, siendo los más relevantes las crisis psicosociales, el radio de relaciones significativas y las fuerzas básicas (Tabla 1). Según Erikson el desarrollo humano sólo se puede entender en el contexto de la sociedad a la cual uno pertenece. Cada una de las ocho etapas del desarrollo implica una dificultad o crisis emocional con dos posibles soluciones, favorable versus desfavorable, siempre avanzando etapa por etapa sin poder saltarse ninguna. Las cinco primeras etapas corresponden a la infancia y adolescencia. Son varios los factores que influyen en el desarrollo psicosocial de las diferentes etapas6:
1. Dimensión comunitaria. Para que un joven se encuentre a sí mismo es necesario que haya encontrado su dimensión comunitaria. Se creará una unión entre lo que más o menos le viene dado (fenotipo, temperamento, talento, vulnerabilidad) y determinadas decisiones o elecciones que toma (opción de estudio, de trabajo, valores éticos, amistades, encuentros sexuales), y todo ello dentro de unas pautas culturales e históricas.
2. Dinámica del conflicto. El adolescente suele tener sentimientos contradictorios, pasando de sentimientos de vulnerabilidad exacerbado a tener grandes perspectivas individuales.
3. Período evolutivo personal. Cada individuo tiene su propio período evolutivo que dependerá tanto de factores biológicos, psicológicos, como sociales.
4. Modelos recibidos. Ningún yo se construye de forma aislada. Primero recibirá el apoyo de modelos parentales, y posteriormente de modelos comunitarios.
5. Aspectos psicohistóricos. Toda biografía está inexorablemente entretejida por la historia que a uno le toca vivir. Sin duda no es lo mismo vivir en época de paz que en época de guerra. Nelson Mandela (1918-2013) dijo (Discurso en Trafalgar Square, Londres 2005), “A veces es responsabilidad de una generación ser grande. Tú puedes ser esa gran generación.”
Según Erikson hay períodos en la historia vacíos de identidad debido a tres formas básicas de aprensión humana:
a) miedos despertados por hechos nuevos, tales como descubrimientos e inventos que cambian radicalmente la imagen del mundo, la forma de interactuar, trabajar, pensar, etc.
b) ansiedades despertadas por peligros simbólicos percibidos como consecuencia de la desintegración de las ideologías anteriormente existentes.
c) temor a un abismo existencial desprovisto de significado espiritual.
6. Historia personal. Diferentes situaciones personales estresantes pueden tener una influencia negativa en la construcción de la identidad, como por ejemplo: a) tener que emigrar a otro país, sobre todo si ocurre en la adolescencia, pero también en la infancia; b) pérdida de un ser querido referente en la vida del adolescente; c) dificultades económicas importantes; d) sufrir maltrato, abusos o abandono.
En ocasiones, en algunos jóvenes o en algunos períodos de la historia, la crisis de la adolescencia es escasamente percibida, sin ningún ruido, pero en otras ocasiones es muy marcada, claramente señalada como un período crítico, como una especie de “segundo nacimiento”. La formación de la identidad puede poseer algún aspecto negativo que en ocasiones puede permanecer a lo largo de la vida como un aspecto rebelde de la identidad total. Lo deseable es que la identidad negativa no se vuelva dominante. La identidad negativa es la suma de todas aquellas identificaciones y fragmentos de identidad que el sujeto tuvo que interiorizar como indeseables.
La adolescencia corresponde al estadio V del ciclo vital de Erikson, cuando la crisis psicosocial es la Identidad (resolución favorable) en contraposición a confusión de roles o de identidad (resolución desfavorable). La fuerza básica es la Fidelidad y las relaciones significativas serán los pares y modelos de liderazgo. Para llegar a la crisis psicosocial de la identidad de la adolescencia hay que haber superado las cuatro etapas previas, siendo lo ideal que haya sido de forma favorable. Por tanto, en el estadio denominado infancia, haber logrado Confianza; en la niñez temprana, Autonomía; en la edad del juego, Iniciativa; y en la edad escolar, Laboriosidad y Competencia.
Entrando en mayor detalle para una mejor compresión del desarrollo de la identidad del adolescente, en el estadio I, la Infancia (0-12 meses), la crisis psicosocial a superar es la confianza básica versus desconfianza básica. Aquí tiene especial importancia la madre o figura maternal que idealmente habrá significado una base segura para el establecimiento de un vínculo seguro con su hijo. La fuerza o cualidad básica que se desarrolla es la Esperanza.
En el estadio II o Niñez temprana (1-3 años) la crisis psicosocial es el desarrollo de la autonomía en contraposición a presentar vergüenza y duda (desenlace desfavorable). Intervienen ambas figuras parentales. Es la etapa del no, y la máxima expresión es la autonomía que obtiene el niño con el control de los esfínteres. El decide cuándo y cómo evacúa, siendo la fuerza básica la Voluntad. La firmeza de sus cuidadores en poner límites le evitará dudar de ellos, y consecuentemente, dudar de sí mismo.
El siguiente estadio III, Edad del juego, se sitúa más o menos entre los 3 y 6 años. La duración de los diferentes estadios son variables según el niño. La crisis a superar de forma favorable en este estadio es la iniciativa versus culpa (desenlace desfavorable). Los niños inician juegos con otros niños, se inventan juegos, y tienen mucha imaginación. Si se les da la oportunidad de llevar a cabo sus iniciativas se sentirán seguros de sí mismos. Debe emerger el sentido del propósito y de la ambición. La radio de las relaciones significativas será la familia básica y la fuerza que emerge, la Finalidad.
El último estadio antes de la adolescencia es el estadio IV o Edad escolar (7-11 años). Es cuando el niño inicia proyectos hasta completarlos sintiéndose orgulloso de sus logros. La crisis psicosocial es industria o laboriosidad versus inferioridad (sentimiento de inferioridad si no logra realizar las tareas encomendadas), siendo la fuerza básica la Competencia. Los profesores juegan un papel crucial en esta etapa. Cuando se apoya al niño y se le refuerza en su trabajo, sentirá que es capaz de alcanzar su meta, sino se va instalando un sentimiento de inferioridad. Un riesgo en esta etapa es que únicamente se dé valor al trabajo, sacrificando la imaginación y la creatividad.
Finalmente se llega al estadio V, Adolescencia (12-20 años), que es cuando la crisis psicosocial, tal como se ha mencionado anteriormente, es alcanzar la identidad en contraposición a la confusión de roles (desenlace desfavorable). El radio de relaciones significativas en este periodo son el grupo de amigos, grupos externos y modelos de liderazgo. Muchas veces el adolescente está más preocupado por lo que él puede aparentar en los ojos de los demás, o sea la imagen que proyecta, que en cómo él realmente se siente. En la búsqueda de la identidad pueden necesitar repasar las crisis psicosociales vividas previamente, siendo la más relevante la primera, la de confiar en los demás y en uno mismo. Luego está el segundo estadio en el cual debe haber adquirido la cualidad básica de la voluntad, que le permitirá buscar oportunidades para decidir libremente en cada momento. El adolescente suele tener un miedo atroz a quedar en ridículo, prefiriendo actuar sin pudor, de forma libre, contradiciendo sus superiores antes que realizar una actividad que pudiera parecer vergonzoso ante sus ojos o los de sus pares. Necesitan sentir la afirmación de sus iguales. De la misma forma, el adolescente puede ser muy intransigente y nada tolerante con las diferencias culturales, sociales, físicas o raciales, de aptitudes o características individuales, siendo una forma de defensa ante el sentimiento de pérdida de identidad. La fuerza básica de este estadio es la Fidelidad.
Más allá de la identidad del adolescente está la crisis de intimidad que aparece en el estadio VI o Juventud (20-25 años). Solo cuando la formación de la identidad es sólida puede aventurarse con la intimidad (desenlace favorable) que consiste en una fusión de identidades, siendo la fuerza básica el Amor. El joven que no se siente seguro con su identidad rehúye las relaciones interpersonales íntimas para ir en busca de actos íntimos más bien promiscuos, sin una verdadera fusión y entrega. El joven, o adolescente tardío, que no es capaz de superar favorablemente este estadio desarrolla un sentimiento de aislamiento (desenlace desfavorable) que le suele ser doloroso pues carecerá del sentimiento de haberse encontrado a sí mismo.
Avanzando más en el ciclo vital, el ser humano necesita aprender, pero también enseñar; necesita cuidar, pero también sentirse cuidado. En el estadio VII o Adultez se desarrolla la Generatividad (desenlace favorable) que es la preocupación por establecer y guiar la siguiente generación. Por supuesto, no todo ser humano necesita tener descendencia propia, pues puede proyectar su energía en otras formas creativas y altruistas. De la misma manera, que por el simple hecho de tener hijos, uno no logra generatividad. Hay padres que carecen de la capacidad para proporcionar unos auténticos cuidados (fuerza básica), que puede ser debido a identificaciones defectuosas o erróneas con sus padres, o por su propio egocentrismo, ocasionando un desenlace desfavorable, que es el estancamiento.
Finalmente, en el último estadio u VIII, la Vejez, uno debe aceptar el hecho que la vida de uno ha sido su propia responsabilidad. El ser humano debe adaptarse e integrar sus logros y triunfos pero también sus desilusiones y fracasos. La fuerza básica es la Sabiduría. Cuando no se logra la integridad (desenlace favorable) se tiende a la desesperanza (desenlace desfavorable). Se irá instaurando el sentimiento que el tiempo se acaba y que no se dispone de tiempo suficiente para comenzar otra vida para buscar caminos alternativos, y de esa forma lograr la integridad.
Conclusión
El desarrollo de la identidad dependerá en gran medida de la superación favorable de los estadios previos del ciclo vital del ser humano, de la misma manera que el buen desarrollo de la identidad en el adolescente va a influir sobre los estadios post adolescencia para que éstos se desarrollen de forma favorable. En cada estadio habrá una crisis psicosocial que podrá superarse de forma favorable o desfavorable, con un radio de relaciones significativas, para alcanzar una fuerza básica, que en la adolescencia es la Fidelidad.
Bibliografía
1. Iglesias Diz JL. Desarrollo del adolescente: aspectos físicos, psicológicos y sociales. Pediatr Integral 2013; XVII (2): 88-93.
2. Horno Goicoechea P. Maduración psicosocial de la adolescencia. Influencia del apego. En: Hidalgo MJ, Redondo AM, Castellano G. Medicina de la Adolescencia, Atención Integral, 2ª ed. Madrid: Ergón, 2012. Pág.43-48.
3. Ruiz-Lázaro PJ. Psicología del adolescente y su entorno. Siete Días Médicos 2013; 852 (septiembre-octubre): 14-19. http://www.sietediasmedicos.com/index.php/component/k2/item/3286-psicologia-del-adolescente-y-su-entorn
4. Erikson EH. El ciclo vital completado. Edición revisada y ampliada. Ed. Paidós. Barcelona, 2011.
5. Erikson EH. Identity: Youth and Crisis. W.W. Norton & Company. New York 1968.
6. Erikson EH. Sociedad y adolescencia. Siglo XXI editores, s.a. 19 edición en español, 2004.
El adolescente con TDAH. Tratamiento psicoeducativo
El adolescente con TDAH. Tratamiento psicoeducativo
J.J. González Lajas. Licenciado en Psicopedagogía y Maestro de Educación Especial. Especialista en Trastorno por déficit de atención e hiperactividad [TDAH]. Especialista en Terapia Cognitivo Conductual en la infancia y la adolescencia. Experto en Derecho en el aula y tratamiento jurídico de situaciones de conflicto. Director de PSICOTDAH.
Adolescere 2014;II (2): 67-81
Resumen
|
Gran cantidad de esfuerzos se han puesto en marcha para tratar de resolver los problemas que presentan los adolescentes con TDAH en el contexto educativo y que afectan principalmente a la conceptualización de sus dificultades, pero sin embargo, siguen existiendo una serie de factores condicionantes relacionados con el contexto interpersonal y ambiental, la neurofisiología, la cognición, las emociones y la conducta que es necesario analizar y comprender si pretendemos disminuir el riesgo de abandono escolar temprano y los elevados porcentajes de dificultades de aprendizaje. Para ello, no vamos a exponer tal o cuál método psicopedagógico puede ser mejor, sino más bien el planteamiento y la estructura inclusiva que tenemos que ofrecer a los adolescentes con TDAH, desde una perspectiva ecológica para tratar de adaptarnos del modo más coherente y objetivo posible a la situación particular de cada uno de ellos, entendiendo que cualquier manifestación no aparece de la nada y que desde una perspectiva multidisciplinar debemos evitar que se sigan etiquetando sus déficits, en vez de sus necesidades. Palabras clave: Adolescente, TDAH, Fracaso escolar, Aprendizaje, Enseñanza, Alumno, Profesor, Motivación, Percepción, Emoción, Estrategias, Necesidades. |
Abstract
|
Lots of efforts have been launched to address the problems presented by adolescents with ADHD in the educational context and that mainly affect the conceptualization of their difficulties. There are still a number of conditioning factors related to the interpersonal and environmental context, neurophysiology, cognition, emotions and behavior that must be analyzed and understood if we are to reduce the risk of early school dropout and the high rates of learning difficulties. To do so, we will not define which psychopedagogical method may be better, but instead, how to approach and offer an inclusive structure for adolescents with ADHD, from an ecological perspective so as to try to adapt in the most consistent and objective manner to the particular situation of each one of them, understanding that manifestations do not appear out of nowhere. From a multidisciplinary perspective we must prevent further labeling of their deficiencies, rather than their needs. Key words: Adolescent, ADHD, School failure, Learning, Teaching, Student, Teacher, Motivation, Perception, Emotion, Strategies, Needs. |
Introducción
“Había una vez un rótulo, que luego fue un nombre, y ahora es un adolescente con TDAH”
El Trastorno por déficit de atención e hiperactividad [TDAH] es uno de los trastornos del neurodesarrollo más frecuentes en la infancia y la adolescencia, y una de las mayores causas de “fracaso escolar” para el alumnado TDAH al presentar un mayor índice de riesgo de abandono escolar temprano (Young, Fitzgerald y Postma, 2013). En España, la prevalencia se sitúa en torno al 6,8% en población escolar (Catalá-López et al 2012) y los estudios longitudinales de seguimiento refieren que aproximadamente el 78% de los niños que presentan TDAH en edad infantil, siguen cursando dicha sintomatología en la adolescencia (Barkley, 2006), aunque no todos mantienen un nivel de funcionamiento análogo al existir una gran diversidad en cuanto al impacto que el trastorno puede referir sobre el propio adolescente y su nivel de adaptación funcional. De hecho, aproximadamente entre el 70-80% presentan alguna dificultad de aprendizaje en lectura, escritura o matemáticas (Miranda, 2012).
TDAH ¿Condición o destino biológico?
La condición TDAH puede ser un “signo de vulnerabilidad” pero no tiene porque convertirse en un destino biológico, si consideramos el “fracaso escolar” como una afección que en teoría puede afectar a cualquiera y tenemos en cuenta que existen grupos de riesgo a los que conviene vacunar
En el contexto académico del adolescente con TDAH, las correlaciones absolutas no existen ya que trabajamos con correlaciones imperfectas que abarcan tanto fenómenos humanos dependientes de variables personales y contextuales inmensamente diversas, como puntuaciones muy particulares circunscritas al rendimiento. Y en este sentido, es incuestionable que las estadísticas pueden proporcionarnos una visión del conjunto pero nunca toda, y menos aún, cuando éste se caracteriza por ser tan heterogéneo. Además, tampoco nos permiten conocer imparcialmente a los adolescentes en concreto con los que tenemos que trabajar, que a más de, pueden llegar incluso a contradecir o romper dichas estadísticas, porque en definitiva, no podemos consentir que sean éstas, quienes cierren las posibilidades de lo que podamos hacer con nuestros alumnos, condicionen la intervención y estandaricen la ineficacia.
Uno de cada 4 casos de fracaso escolar puede tener como origen el TDAH no diagnosticado (Quintero, 2012).
El 38% de los adolescentes con TDAH abandona los estudios secundarios frente a un 5% de adolescentes no TDAH (Quintero 2013 cita a Fischer, 2003).
Los alumnos con TDAH abandonaron los estudios durante el instituto 2,2 veces (23% vs 10%) más que los no TDAH (Quintero 2013, cita a Barberasi et al., 2007).
El 22% de los adolescentes con TDAH accede a la Universidad. Un 5% se gradúa en la Universidad (Quintero 2013 cita a Fischer, 2003).
Por tanto, es necesario señalar que no se deben interpretar los datos sobre “fracaso escolar”, como una muestra que va mucho más allá de una foto fija de la realidad, que indudablemente es muy variada, ya que si lo que pretendemos es conocer lo que hay detrás de esa diferenciación, es imprescindible conectar con los menores y analizar minuciosa y exhaustivamente qué es lo que ocurre en cada uno de ellos, sin olvidar que el fracaso escolar no es anónimo y tiene el nombre de las personas que lo padecen, y que los factores que han llevado a un adolescente con TDAH a esa situación, pueden ser los mismos o diferentes, pueden operar de distintas formas y con desigual intensidad o frecuencia, e incluso, variar el orden en que aparecen o se manifiestan las dificultades en los diferentes perfiles.
Las limitaciones de las pruebas estandarizadas
La idea de evaluar prácticas educativas en función de los resultados obtenidos por los alumnos utilizando pruebas estandarizadas como las publicadas en los informes PISA de la OECD, es del todo ineficaz para mejorar la calidad de la educación, porque una prueba escrita no refleja en absoluto todo aquello que el alumno está aprendiendo y ni mucho menos lo más importante. Además, estas pruebas en primer lugar, no tienen en cuenta el contexto, ni el verdadero currículum que se enseña en las aulas puesto que en la mayoría de los ocasiones existe un “currículo oculto” que no es exactamente igual al oficial al trabajar los profesores con los alumnos en contextos determinados que les hacen poner el acento en unos contenidos u otros, por lo que se vuelve muy complejo poder medir la coherencia entre las finalidades educativas, lo que se trabaja en las aulas y los resultados de aprendizaje del alumnado. En segundo lugar, no atienden al proceso de enseñanza-aprendizaje que han seguido los alumnos para obtener dichos resultados, ni a que la educación forzosamente debe desarrollarse en equipo y ésta normalmente no pasa exclusivamente por un solo profesor. Asimismo, tampoco tienen en cuenta que el estudiante aprende tanto de agentes internos como externos al centro escolar, ni el estímulo que recibe de su entorno, por lo que están sesgadas tanto por multitud de variables personales y contextuales que afectan al aprendizaje como por su propio diseño y otras cuestiones que no atienden solamente a conocimientos y destrezas sino también a la inteligencia innata (Popham, 2000).
La complejidad sistemática de la práctica educativa
Bien, situémonos ahora dentro de cualquier institución educativa, independientemente de su titularidad, tamaño y ubicación (público, concertado, privado, rural, urbano, grande o pequeño), se podrían identificar claramente tres subsistemas actuando cada uno bajo sus propios patrones de conducta: el aula, el centro escolar y la comunidad. Por su carácter sistémico y complejo, cualquier esfuerzo por la calidad y excelencia educativa respecto al alumnado TDAH, será únicamente sostenible y viable si los cambios y mejoras tienen lugar de forma multidisciplinar, participativa y recíproca en los tres subsistemas mencionados [Fig. I].
En el Subsistema aula (SA), las interrelaciones no suelen ser tan complejas pero en cambio sí que lo es el proceso de enseñanza-aprendizaje del alumno TDAH porque mayoritariamente viene condicionado por la interrelación con los otros dos subsistemas, ya que aunque el alumno tiene capacidad para aprender en todas partes, en la Institución Escolar lo hace de una manera diferente, no solo en cuanto a la naturaleza del proceso sino también en cuanto al ritmo y a las condiciones en que se ejecuta dicho aprendizaje.
En cambio, el Subsistema centro escolar (SCE), ejerce su mayor influencia tanto en los programas o contenidos como en los objetivos y finalidades educativas causando que el SA no pueda responder a sí mismo al depositar las expectativas que desea ver cumplidas en sus alumnos cuando finalicen la formación.
Por su parte, el Subsistema comunidad (SC), también ejerce su influjo sobre el SA, porque interviene persuasivamente en el currículo, único elemento común a los tres subsistemas, y que juega un papel decisivo y absoluto en cualquier hecho educativo.
Asimismo, como es obvio, las diferentes exigencias funcionales hacen que el aula sea una unidad radicalmente condicionada y afectada tanto por la estructura organizativa del centro escolar como por el entorno.
Por lo tanto, un sistema educativo eficaz sólo podrá ser aquel en que todos sus miembros sean capaces de reconocer las redes de influencia y las conexiones visibles e invisibles entre los diferentes subsistemas, busquen comprenderlas, fortificar los vínculos, y se sientan verdaderamente responsables de todos los que están conectados a ellas, porque cuando cualquiera de estas redes o conexiones falla y no se atiende competentemente al sistema ni a las interrelaciones existentes entre las estructuras y los adolescentes con TDAH, su aprendizaje acaba viéndose deteriorado y se sienten mucho más vulnerables y desconcertados ante las influencias disfuncionales, por verse sometidos a prácticas educativas sistemáticas y excluyentes en las que no se atiende a su constelación particular de factores diferenciales que definen su mundo individual e identidad personal, ni se les asegura el desarrollo de competencias y capacidades que les permitan un progreso integral constante, satisfactorio e inclusivo.
Indicios y trayectoria del “fracaso escolar”
Las dificultades de los adolescentes TDAH en el contexto escolar son recuperables, pero para que esto pueda llevarse a la práctica, es necesario e imprescindible trabajar desde la prevención y separarlas drásticamente del fracaso propiamente dicho, que en la mayoría de las ocasiones provoca en estos alumnos una ruptura sin retorno con la Institución escolar y con todo lo que conlleva y significa. Asimismo, es importante poder presentar la siguiente clasificación de sucesos acumulados en la construcción del “fracaso” atendiendo a su impacto, para que nos puedan servir como referente a la hora de identificar de forma preventiva y precoz los signos de alarma relacionados con el mismo (Early School Leavers, 2005).
I. Leve: Discontinuidades en los aprendizajes, desfases continuados, alumno lento cognitivamente, demora puntual respecto al ritmo promedio, falta de organización, escasez de pulcritud en los trabajos y sanciones a conductas disruptivas.
II. Moderado: Carencias en herramientas básicas, hábitos de estudio deficientes, dificultades significativas de comprensión, lagunas de aprendizaje, atención muy dispersa o deficiente, falta de constancia en las tareas, desafecto hacia la escuela, faltas de asistencia injustificadas, incumplimiento de tareas dentro y fuera del aula, carencia de interés y falta de expectativas.
III. Grave: Inadaptación importante, calificaciones bajas en todas las áreas curriculares, déficits significativos en materias básicas y certificación oficial de bajo rendimiento.
IV. Muy grave: Derivación a vías secundarias del currículum, abandono escolar temprano, repetición de curso e imposibilidad de acceso a niveles superiores.
El “fracaso escolar”, no es solo un déficit académico, sino que tiene otros muchos componentes consecuencias y connotaciones. Tampoco es un “estado terminal”, ni aparece súbitamente, sino que como puede advertirse se trata de un proceso dinámico cuya apariencia varía en función del estadio en el que se encuentre cada uno. Además, en el proceso de incubación se van añadiendo causas de muy diverso tipo y procedencia que provocan que dicho “fracaso”, se manifieste de una forma singular en cada sujeto, y que cada alumno afectado se convierta en un caso único (Gimeno Sacristán, 2013). Y en este sentido, todos los profesionales vinculados con el TDAH, debemos tener presente que la transición entre las etapas de Educación Primaria (EP) y Educación Secundaria Obligatoria (ESO) supone un cambio de cultura pedagógica muy importante en los adolescentes con TDAH, sobre todo en cuanto a la organización del currículum, el tipo y la diversidad de perfiles del profesorado, el nivel de exigencia, el peso y la frecuencia de la evaluación, las relaciones interpersonales con los profesores, y como no, la disminución de ayudas prestadas en la familia y su clima motivacional.
Por tanto, en el momento de planificar la intervención y proponer el tratamiento necesitamos conocer objetivamente las historias particulares de cada caso, puesto que es incuestionable que en un buen diagnóstico diferencial, residen las mayores posibilidades de mejora.
Libertad de Cátedra y calidad educativa
La libertad de cátedra es un derecho constitucionalmente reconocido en el art. 20.1.c, del que gozan todos los docentes y aunque el contenido es diferente en relación al grado y naturaleza del centro docente, la edad de los alumnos y la materia que se imparte, un docente no tiene libertad para no enseñar y debe prestar atención a los derechos de los destinatarios de la enseñanza porque es una libertad que obliga (Vidal Prado, 2003-2004).
La actuación del profesorado es un elemento clave porque se ha de potenciar el uso de metodologías, estrategias didácticas y medidas inclusivas que permitan al alumnado TDAH progresar en la enseñanza atendiendo a sus particularidades, de modo que no sólo se tenga por objeto compensar los déficits, sino que cada uno pueda alcanzar el mayor grado de aprendizaje posible.
“Los profesores de piano, nunca mantendrían a sus alumnos lejos del teclado, simplemente porque aún no puedan interpretar a Mozart”.
Y en este sentido, es primordial minimizar la influencia negativa del contexto porque en demasiadas ocasiones condiciona en exceso la acción docente y puede llegar a ser un obstáculo muy importante, como barrera de aprendizaje que influye negativamente en la práctica educativa y como efecto para llegar a inhibirnos de realizar cualquier cambio o mejora, lo cual sería lamentable y dogmáticamente dramático e inconcebible. Por tanto, la única alternativa para mejorar los resultados de aprendizaje de los adolescentes con TDAH pasa por mejorar la enseñanza e incluir forzosamente que todos ellos tengan éxito.
Codificación psicopedagógica del TDAH
Si nos plantamos mirar la enseñanza bajo un microscopio pedagógico, seguramente todos seamos conscientes de que es uno de esos “entornos humanos” que raramente se beneficia de su pasado, y menos aún en estos momentos de tantas contradicciones y reformas.
Una codificación psicopedagógica adecuada dentro de la dimensión “alumnos con necesidades específicas de apoyo educativo” (n.e.a.e), al presentar dificultades de aprendizaje de etiología mixta nos permite mejorar la comprensión e iniciar la intervención apenas experimenten las primeras dificultades académicas, además de pre-identificar objetivamente los posibles desajustes de aprendizaje, al tiempo que nos posibilita realizar una valoración funcional a nivel neuropsicopedagógico para responder eficazmente a sus necesidades y los más tempranamente posible [Fig. II]
El objetivo en el contexto educativo no debe ser por tanto “tratar un trastorno” ya que los profesores no son terapeutas, sino ayudar al alumno TDAH a minimizar sus posibles factores de riesgo, porque como se ha mencionado con anterioridad, las dificultades que presentan estos menores son recuperables siempre que seamos capaces de separarlas radicalmente del “fracaso” propiamente dicho, que supone una ruptura. Y más aún, si tenemos en cuenta que las conductas disruptivas que manifiestan la mayoría, suelen reflejar los intentos por adaptarse al medio escolar con los recursos personales de que disponen y que todos los problemas que presentan tienen zonas visibles (conductas) e invisibles (emociones y pensamientos), por lo que es imprescindible tratar de escanear todo minuciosamente para diferenciar objetivamente síntomas de causas, ya que una misma conducta puede deberse a diferentes causas y perseguir consecuencias disímiles, y por tanto precisar ayudas, intervenciones o tratamientos diferentes. Además no debemos olvidar que a estos alumnos en la mayoría de las ocasiones no les interesa ser conscientes de sus necesidades y dificultades.
Principios psicopedagógicos válidos
Hay que atender a lo que ya saben los alumnos para generar conexiones con el nuevo contenido que hay que aprender, pues así aprendemos todos. Es imprescindible motivarles hacia el aprendizaje a partir de prácticas educativas proactivas e inclusivas donde puedan sentir que avanzan.
La “materia prima” con la que trabajamos y aprendemos es el adolescente que tiene emociones “siente” y razones “piensa”.
Cualquier proceso de aprendizaje debe realizarse siempre en pequeños pasos y con ayudas apropiadas a cada momento para no generar lagunas atendiendo a su zona de desarrollo próximo (Vigotski, 1978). Además, todo el contenido que queremos enseñar debe tener sentido y significatividad para quien lo aprende, y el alumno debe saber para que le puede ser útil y entender su funcionalidad. Aprendemos mejor cuando hacemos una reflexión sobre cómo hemos aprendido (metacognición) y retenemos con mayor calidad aquellos contenidos para los cuales tenemos una actitud favorable (motivación intrínseca) o para los que hemos hecho un esfuerzo cognitivo en su aprendizaje.
Asimismo, debemos tener en cuenta también que no es posible aprender algo que esté por encima del propio nivel de desarrollo cognitivo del alumno y que es necesario desarrollar una memoria comprensiva que les permita obtener todo aquel conocimiento que precisan para resolver aquellos problemas que se les puedan plantear.
En cuanto al aprendizaje de valores y comportamientos en los adolescente con TDAH, es necesario recalcar que sólo los van a poder aprender e interiorizar a partir de espacios donde les sea posible tomar posiciones y reflexionar sobre situaciones vividas o modelos ejemplares, porque a estas edades, la implicación emocional y las experiencias son determinantes en el paso hacia la autonomía y eficacia moral. Respecto al aprendizaje de procedimientos, es fundamental trabajar la práxis a través de ejemplos que les permitan ejercitarse de lo más simple a lo más complejo, hasta dominarlos. En cambio, los conceptos, necesitan construirlos estableciendo conexiones a partir de su aplicación, relación y comparación.
Los procesos de aprendizaje
Pueden entenderse como los sucesos internos que implican una manipulación de la información entrante en el acto de aprendizaje (Beltrán, 1993).
I. Sensibilización: El inicio de cualquier experiencia debe partir de un proceso de sensibilización de carácter afectivo emocional. Cada adolescente con TDAH presenta unas expectativas, realiza unas atribuciones sobre su éxito o fracaso, posee un determinado nivel de ansiedad y tiene unas actitudes específicas favorecedoras o limitadoras que condicionaran el desarrollo de su propio aprendizaje.
II. Atención: Una vez que se muestra motivado comienza el proceso de atención, que es imprescindible para que se produzca un correcto procesamiento de la información. De todos los estímulos que está recibiendo, deberá ser capaz de seleccionar aquellos relevantes para la tarea y excluir los estímulos distractores.
III. Adquisición: Este proceso se compone de tres subprocesos. En el primero debe producir comprensión del material seleccionado e interpretarlo correctamente, en el segundo debe se capaz de retener y almacenar esa información para luego poder ser utilizada y finalmente se produzca la transformación de la información relacionándola con materiales ya acumulados.
IV. Personalización y control: Este proceso es fundamental para el aprendizaje, pues el adolescente con TDAH tiene que asumir su responsabilidad sobre el mismo, confirmar el valor de la información y extender su aplicación de forma crítica y creativa.
V. Recuperación: El material que había sido almacenado en la memoria se vuelve accesible. Si este proceso no ocurriera y la información no pudiera ser recuperada, los materiales carecerían de valor causando una pérdida de significatividad y retención. Para que se produzca una recuperación efectiva debe asegurarse en mayor medida su previa organización y categorización.
VI. Transfer: Una vez que el material puede ser recuperado eficazmente, debe ser posible realizar una aplicación del mismo en nuevos contextos, diferentes a aquellos donde fue aprendido porque el aprendizaje que queda circunscrito a un marco concreto tiene escasa utilidad.
VII. Evaluación: Se comprueba que los objetivos iniciales propuestos se han conseguido correctamente y se valora el grado de consecución de los mismos. Este proceso está íntimamente relacionado con el de sensibilización, pues en función de los resultados, cambiarán las expectativas, atribuciones y afectos que el adolescente con TDAH muestra hacia la tarea y el aprendizaje.
Un aprendizaje superficial, que no parte de los conocimientos que tienen los alumnos, que no se enraíza en contenidos significativos, será una ocasión perdida, ya que no podrá ser transferido y deberá iniciarse de nuevo todo el proceso. Por ello, es importante que el profesor destaque los aspectos semejantes que tienen unos contenidos con otros, tanto a nivel de concepto como de procedimiento con el objeto de buscar la aplicabilidad porque si logra aumentar la similitud y los rasgos de dos situaciones semejantes, la probabilidad de que se produzca el transfer aumentará significativamente.
Estrategias de aprendizaje
Todos los procesos anteriores constituyen las metas de las diversas estrategias de aprendizaje, es decir; las reglas o procedimientos que permiten tomar las decisiones adecuadas respecto al aprendizaje para lograr con eficacia el objetivo atendiendo al progreso personal del alumno en cada momento.
En el caso del alumnado adolescente con TDAH podemos utilizar y adaptar algunas de las descritas por Beltrán como las más eficientes:
I. De apoyo: van dirigidas a la sensibilización del alumno TDAH para favorecer la relación afectiva que se estable en cualquier proceso de aprendizaje y sirven para mejorar la motivación, las actitudes y el afecto.
II. De procesamiento: Favorecen el aprendizaje significativo y se refieren a la codificación, comprensión, retención y reproducción del material de aprendizaje.
III. Metacognitivas: Están directamente relacionadas con procesos de planificación, autorregulación, control y la evaluación. Su uso también permite poder planificar y supervisar las acciones de las estrategias cognitivas con una doble función: el conocimiento del estado de variables personales y contextuales en cuanto a la estrategia y la tarea; y la función de control y regulación de la conducta, por lo que en el los adolescentes con TDAH desempeñan un papel esencial.
IV. De personalización de conocimientos: Se vinculan con el pensamiento crítico (decide qué hacer y qué creer), el creativo (dirigido a nuevas formas de analizar y transformar la información), los procesos de recuperación de la información y el transfer de los aprendizajes.
En sí, la enseñanza propiamente dicha constituye una interacción de naturaleza dinámica entre el alumno, el profesor, el currículo y sus conocimientos previos. Por otra parte, la unidad de aprendizaje en el adolescente con TDAH siempre debe incluir el estímulo discriminativo, la respuesta y la consecuencia, tanto del alumno como del profesor, y la manera en que interactúan porque si cualquier componente está ausente en el alumno o en el docente, la unidad nunca va a poder ser completa ni eficaz.
La búsqueda de soluciones mediadas respecto a las estrategias implica tener en cuenta que las estrategias entrenadas en programas específicos no son posteriormente empleadas por los alumnos con TDAH de forma espontánea y que en la mayoría de los casos, quedan exclusivamente vinculadas al centro de aprendizaje en el que se adquirieron. Por ende, es preciso estimular la aplicación de la estrategia en diversos contextos de forma continuada hasta que pertenezca al conjunto de herramientas que de modo natural emplea el adolescente para resolver problemas y sea capaz de aplicarla a nuevas situaciones. Para ello, es necesario que la instrucción contribuya al transfer, mostrándoles siempre el valor del proceso, fomentando la personalización y ofreciéndoles oportunidades e incentivos para la reflexión y la práctica. Asimismo, también es muy importante comenzar el proceso de transfer con aquellas situaciones cuyos contextos de aplicación académicos o sociales son iguales o próximos al contexto origen para poder ir trasladándolo progresivamente a otras situaciones, cuyos contextos de aplicación son diferentes o más distantes del contexto inicial del aprendizaje.
Factores personales que condicionan el uso inadecuado de estrategias de aprendizaje
Los propósitos inmediatos inadecuados que describen las actitudes ante la tarea de los adolescentes con TDAH junto con las metas finales inapropiadas suelen interactuar dando lugar a un proceso de estudio sin estrategias adecuadas que repercute desfavorablemente en el aprendizaje (Alonso, 1993).
Con frecuencia los alumnos con TDAH no supervisan el grado de comprensión de lo aprendido y eso les limita significativamente en la búsqueda y utilización de estrategias de aprendizaje alternativas y eficientes. A más de, la carencia de una base adecuada de conocimiento motivada por lagunas o brechas cognitivos-emocionales que se han ido acumulando a lo largo de toda su historia escolar o por automatizaciones incorrectas, son otra consecuencia que también les impide utilizar estrategias de forma eficaz. El desconocimiento de las estrategias apropiadas en estos alumnos, promueve también el uso de rutinas sobreaprendidas que a veces pueden producirles algún resultado aunque tienen la tendencia a utilizar “estrategias primitivas” que les permiten realizar trabajo pero generándose ellos mismos obstáculos que les vuelven a impedir utilizar convenientemente las estrategias (Al resumir un texto, lo que suelen hacer es copiar literalmente fragmentos del mismo sin elaborarlo con sus propias palabras ni modificar ninguna idea). Igualmente, el desconocimiento de las condiciones para emplear una estrategia que ya poseen es algo bastante frecuente, y en determinados asuntos no son capaces de aplicar las estrategias correctas porque en la mayoría de las ocasiones no saben identificar cuando se dan las condiciones óptimas para su aplicación.
Por ello, no podemos dejar de tener en cuenta que cuando un adolescente con TDAH se enfrenta a un aprendizaje lo hace con un propósito determinado y con una idea más o menos precisa de lo que debe aprender y hacer para conseguirlo. Además, el tipo de metas académicas que persiguen influye tanto en el desarrollo como en la puesta en práctica de las estrategias pertinentes, por lo que les va a requerir ciertas dosis de esfuerzo y perseverancia para demostrar su competencia, y en demasiadas ocasiones se refugian en la idea de que a “mayor esfuerzo menor capacidad”, con lo que no va ser ésta, una peculiaridad de su conducta académica.
Atribuciones causales de éxito y fracaso
¿El factor causal al que atribuyen el éxito o el fracaso los alumnos con TDAH se encuentra bajo su control o por el contrario es incontrolable?
Según Weiner son múltiples las causas a las que se puede recurrir para explicar los resultados de éxito o fracaso en contextos educativos, pero la capacidad, el esfuerzo, la dificultad en la tarea y la suerte son las que podemos considerar como más relevantes y destacadas para el caso del alumnado adolescente con TDAH.
I. Dimensión interna vs externa: Desde el punto de vista del adolescente con TDAH que hace la atribución, está claro que cualquier factor causal puede considerarse que está dentro de la persona o fuera de ella. De esta forma, mientras la capacidad y el esfuerzo son considerados factores internos, la suerte y la dificultad de la tarea son factores externos.
II. Dimensión estable vs inestable: Preliminarmente debemos tener claro que una causa estable es aquella que se percibe como inalterable con el paso del tiempo. Por lo que en este sentido, podemos considerar la capacidad como estable, ya que normalmente nuestros niveles permanecen constantes, en cambio el rendimiento puede variar en función de otros factores de naturaleza inestable como por ejemplo el esfuerzo.
III. Dimensión controlable vs incontrolable: Lo más relevante a tener en cuenta en esta dimensión respecto al adolescente con TDAH, es que no necesariamente las causas internas tienen porque ser siempre controlables, porque aunque haya personas que defiendan que la capacidad pueda considerarse fija y permanente, está claro que lograr o no lograr aplicar parte de las capacidades que tienen, no conlleva que ciertos factores externos puedan estar bajo su propio control.
Secuencia motivacional
Una secuencia motivacional comienza siempre con un resultado y una reacción afectiva inmediata por parte del adolescente con TDAH produciéndose una valoración inicial de los resultados. Estas primeras reacciones serán de satisfacción en el caso de que el resultado sea positivo y de desánimo o frustración si es negativo. A continuación, sobre todo si el resultado es inesperado, negativo o importante para el alumno, éste se preguntará acerca de las causas que han determinado dicho resultado (Weiner, 1985).
En la selección de la etiología que provoco tales resultados, influyen una serie de antecedentes o variables causales que englobarían todas aquellas experiencias significativas para el alumno, y que tienen relación más o menos directa con el resultado obtenido, incluyendo factores tan relevantes como la historia personal de cada uno, el autoconcepto, el rendimiento y sus tendencias autoprotectoras.
“Descubrieron que tenía TDAH, pero quizás era yo quien estaba dentro del TDAH”
El siguiente paso lo constituirían las atribuciones que el adolescente con TDAH realiza para explicar el resultado, siendo la capacidad, el esfuerzo, la dificultad de la tarea y la suerte, las causas más frecuentes a las que suelen atribuirle los éxitos y fracasos escolares, tal y como se ha aludido con anterioridad, aunque esto no quiere decir, que no coexistan otra serie de factores o variables causales a los que pueden recurrir con frecuencia para tratar de explicar determinados resultados académicos, como son la satisfacción en el aula, el estado de ánimo, la fatiga o la atención que reciben por parte del profesor.
En función de cada una de las diferentes dimensiones causales, las consecuencias psicológicas a nivel cognitivo y afectivo en el adolescente con TDAH van a ser distintas (orgullo, confianza, autoestima, motivación vs desánimo, ira, desesperanza, culpa), lo cual se traslada también a consecuencias comportamentales con un mayor aumento o disminución respecto a sus niveles de implicación para alcanzar la conducta de logro.
Y en este sentido, sería recomendable poder trabajar en mayor medida sobre los resultados atribuidos a causas estables al ser anticipados como más probables en el futuro. que sobre los resultados atribuidos a factores inestables.
Modelo de aprendizaje escolar
Los factores “Presagio” están integrados por una serie de variables que existen previamente al propio acto de aprendizaje y se relacionan con el alumno y el contexto de enseñanza. Se dividen en dos categorías [Fig. III]:
I. Factores del Alumno: Hacen referencia a todas aquellas variables personales relativamente estables y relacionadas directamente con el aprendizaje y sus características, aunque también engloba el sentido de predisposición para implicarse en las actividades académicas.
II. Factores de la Enseñanza: están relacionados con variables contextuales bajo el control del profesor o de la propia Institución escolar y desempeñan un papel fundamental sobre la adopción de un determinado enfoque de aprendizaje por parte del alumno.
Como se puede advertir, ambos factores actúan recíprocamente, por lo que las percepciones que hacen los profesores sobre los motivos y capacidades de sus alumnos influyen en sus decisiones de enseñanza, del mismo modo que las percepciones que realizan los adolescentes con TDAH respecto al contexto de enseñanza, afectan también directamente a sus predisposiciones y motivos para el aprendizaje, así como a sus decisiones de acción inmediatas.
El propósito de este modelo es tratar de favorecer el incremento del meta-aprendizaje, de forma constructiva entendiéndose como tal el proceso metacognitivo particularmente implicado en el aprendizaje y conectado directamente con la “conciencia” del alumno con TDAH tomando como referencia los motivos que le capacitan para controlar, seleccionar y desplegar estrategias eficaces. Asimismo, le ha de permitir aprender a decidir con qué estrategia general puede manejar o dirigir la tarea en el contexto escolar y desarrollar conocimientos tácticos en torno a qué procesos cognitivos son los más adecuados para el procesamiento eficaz de la tarea.
La principal ventaja de este modelo, es que nos permite que el producto del aprendizaje y el rendimiento puedan ser descritos y evaluados en todo momento de forma cuantitativa, cualitativa e institucional, destacando la importancia de los resultados afectivos referidos a los sentimientos de los adolescentes con TDAH en cuanto a las experiencias de aprendizaje. Además, el feedback de todas estas fuentes tiene importantes efectos sobre las expectativas, la motivación, la implicación y la toma de decisiones tanto de los alumnos como de los profesores (Biggs, 1989).
Decálogo de “Necesidades no tan especiales”
I. Entender lo que me dicen y que me entiendan.
II. Que me escuchen, que me hablen y que me demuestren que puedo confiar en ellos.
III. Que los demás confíen en mí y me ayuden a desarrollar mi historia personal ofreciéndome mayor responsabilidad en la familia y en la escuela.
IV. Sentirme útil, que me enseñen a aprender y me ayuden a formarme académicamente.
V. Que me enseñan a compartir sentimientos y emociones con los demás (alfabetización emocional).
VI. Que los profesores me presten atención, me respeten y aprendan a comunicarse conmigo al igual que lo hace mi familia.
VII. Que me enseñen a pensar y me ayuden a expresarme antes, durante y después de una actividad o tarea.
VIII. Que me enseñen a focalizar correctamente mi atención (alfabetización atencional) y me estimulen con experiencias de éxito donde pueda transferir lo aprendido.
IX. Entrenamiento metacognitivo mediante estrategias comprensivas y motivadoras.
X. Que el profesor facilite la comunicación con mis compañeros y me demuestre una gran seguridad y confianza en que puedo aprender.
Como podemos advertir, se trata simplemente de derechos fundamentales que necesitamos todas las personas para sentirnos eficaces y alcanzar un desarrollo integral óptimo. Y en este sentido, tanto desde la propia institución escolar como desde las demás disciplinas implicadas en el TDAH, debemos promover e impulsar todas aquellas acciones que sean precisas para garantizar la inclusión educativa de estos alumnos y que sean capaces de satisfacer sus necesidades y compensar sus dificultades.
Conclusiones
Enmarcada esta visión, es evidente que el desafío que nos plantean los adolescentes con TDAH requiere una reflexión y aprendizaje continuo por parte de todos, por lo que no pueden existir francotiradores entre las diferentes disciplinas si queremos ofrecerles una respuesta educativa inclusiva y eficaz que les permita disfrutar de oportunidades de aprendizaje y participación en un contexto de valoración de su individualidad tanto en el ámbito escolar, como familiar y social.
El camino del fracaso se inicia en el propio alumno, pero no es el quien lo desencadena porque el alumnado individual y colectivamente “es como es” y al menos en la Educación Secundaria Obligatoria tenemos que estar capacitados para construir a partir de lo que nos viene dado, ya que el déficit o desajuste que se puede detectar en un alumno con TDAH debe ser necesariamente el objetivo a acometer, en vez de limitarse simplemente a constatarlo. Sobre todo, si tenemos en cuenta que el “fracaso escolar” supone detener, obstaculizar o incluso anular el cumplimiento de un derecho básico y universal como es la educación.
Los resultados afectivos referidos a los sentimientos desempeñan un rol esencial respecto a las experiencias de aprendizaje porque el acto de aprender cómo proceso de construcción de conocimientos que desarrolla el adolescente con TDAH en el contexto académico, no queda reducido al plano estrictamente cognitivo, sino que abarca también la vertiente afectiva y motivacional del mismo, con lo cual tenemos que asumir objetivamente, que la construcción de significados debe implicar siempre al alumno en su totalidad e integridad.
La combinación motivo-estrategia es el elemento clave para comprender las relaciones entre las interacciones del adolescente TDAH y su proceso de aprendizaje, por constituir la base del constructo de la perspectiva de aprendizaje, al ofrecernos las mayores posibilidades de conocer cómo los alumnos abordan una determinada tarea de aprendizaje (motivos, intenciones, grado de implicación, recursos cognitivos empleados, calidad de los resultados, etc.), y permitirnos descubrir con objetividad su “forma de aprender”.
Para que tenga lugar un verdadero aprendizaje, se debe crear un clima en el que se sientan identificados con la tarea que realizan y se vean competentes y abiertos tanto a experiencias de éxito como a la mejora permanente.
La enseñanza debe ofrecer siempre un diseño abierto, flexible e inclusivo en el que haya posibilidades de modificar lo planificado si lo requiere el alumno con TDAH o la propia dinámica de clase, y donde el adolescente pueda elegir, optar y seleccionar en función de sus capacidades e intereses personales, atendiendo a que el centro de interés debe estar en el que aprende y no, tanto, en el que enseña. Además, enseñar no es sólo dar clase, sino cualquier cosa que podamos hacer para ayudar y motivar a los adolescentes con TDAH a aprender, sin causarles ningún daño y creando las condiciones óptimas en las que todos consigan convertir en realidad su potencial de aprendizaje.
Tablas y figuras
Figura 1. La complejidad sistemática de la práctica educativa
Figura 2. Codificación psicopedagógica del alumnado TDAH
Figura 3 Modelo de aprendizaje escolar del adolescente con TDAH
Bibliografía
1. Alonso, J. Motivación y estrategias de aprendizaje: Determinantes contextuales e influjo recíproco. En C. Monerero (Compil). Las estrategias de aprendizaje: Procesos, contenidos e interacción. Barcelona: Ediciones Domènech; 2003.
2. Barkley, R.A. Murphy KR. Attention-deficit Hyperactivity Disorder: A Clinical Workbook (3ª edición). New York: Guilford; 2006.
3. Beltrán, J. Procesos, estrategias y técnicas de aprendizaje. Madrid: Síntesis; 1993.
4. Biggs, J.B. The role of metalearning in study processes. British Journal of Educational Psychology 1985; 55: 185-212.
5. Biggs, J.B. Approaches to the enhancement of tertiary teaching. Higher Educational Research and Development 1989; 8: 7-25.
6. Biggs, J.B. What do inventories of students learning processes really measure? A theorical review and clarification. British Journal of Educational Psychology.1993; 63:3-19.
7. Catalá-López F, Peiró S, Ridao M, Sanfelix-Gimeno G, Genova-Maleras R, Catalá MA. Prevalence of attention deficit hyperactivity disorder among children and adolescents in Spain: a systematic rewiew and meta-analysis of epidemiological studies. BMC Psychiatry. 2012 Oct 12; 12:168.
8. Early School Leavers: Understanding the Lived Reality of Student Disengagement from Secondary School. Informe del Hospital for Sick Children the Ontario al Ministerio de Educación y formación. Toronto. 2005.
In: http://www.edu.gov.on.ca/eng/parents/schoolleavers.pdf
9. Gimeno Sacristán, J. En busca del sentido de la educación. Madrid: Ediciones Morata; 2013.
10. Miranda A. Manual práctico de TDAH. Madrid: Editorial Síntesis; 2011.
11. Popham, WJ. Moderm Educational Measurement: Practical Guidelines for Educational Leaders. 3ª edition. Needham Heightd, MA. Allyn & Bacon: 2000.
12. Quintero J,. Trastorno por déficit de atención e hiperactividad. Situación en España. [homepage en internet] 2013 [Fecha de acceso marzo de 2014] Disponible en: http://www.mecd.gob.es/dctm/cee/noticias/tdahquintero130313.pdf?documentId=0901e72b815c43f3
13. Senge, P. Shools that learn. Doubleday. Nueva York: 2000 (Trad. cast.: Las escuelas que aprenden. Barcelona. Granica).
14. Vidal Prado,C. Veinticinco años de libertades educativas. Revista de Derecho Político, núm. 58-59, 2003-2004, págs. 193-213.
15. Vigotski, L.S. Pensamiento y lenguaje. Madrid: Paidós; 1978.
16. Weiner, B. An atributional theory of achievement motivation and emotion. Psychological Review; 1985: 92: 548-573.
17. Young S, Fitzgerald M, Postma MJ. TDAH: hacer visible los invisible. Libro Blanco sobre el trastorno por déficit de atención con hiperactividad (TDAH): propuestas políticas para abordar el impacto social, el coste y los resultados a largo plazo en apoyo a los afectados. Shire AG, con el apoyo del European Brain Council (EBC) y GAMIAN-Europe (Global Alliance of Mental Illness Advocaty Networks). 2013.
Comentario de Libros.“Los abusos sexuales a menores y otras formas de maltrato sexual”
”Los abusos sexuales a menores y otras formas de maltrato sexual”.
Autor: Félix López Sánchez.
Editorial Síntesis
L. Rodriguez Molinero
Pediatra acreditado en Medicina de la Adolescencia por la AEP
El Profesor F. López nos ha regalado otro libro. Uno más. El tema es espinoso, duro y molesto por lo que supone de crítica a los valores sociales, de crítica a las ciencias sociales y de crítica a los sistemas políticos encargados de los programas educativos oficiales.
Si de por sí el Maltrato Infantil (MI) es difícil de entender conceptualmente y de diagnosticar prácticamente, cuando se trata de delimitar los Abusos Sexuales (AS) la confusión es aún mayor. Pero hay que hacer un esfuerzo intelectual para acercarnos a este problema, en primer lugar porque existe, y en segundo, porque a la luz de los datos estadísticos, los abusos sexuales no son pocos.
El mismo Profesor López publicó (1994) el único estudio de incidencia del AS no solo en España sino en todo el área mediterránea. Los resultados son contundentes, el 20% de las mujeres y el 15 % de los varones reconocen haber sufrido a lo largo de su infancia algún tipo de AS. Es el “secreto mejor guardado” de una sociedad que mira para otro lado cuando se ve reflejada en la realidad más abyecta del ser humano.
Todo empezó a mediados del siglo pasado con la Declaración de los Derechos Humanos, que supone un punto de inflexión en el reconocimiento oficial de la dignidad humana. De ellos se derivaron los Derechos del Niño. Posteriormente se han ido definiendo las necesidades infantiles para el buen desarrollo psicológico y social (Teoría del Apego de Bowlby) y finalmente de describe el Buentrato Infantil (BI), que determina que no solo no hay que violentar física o psicológicamente a las personas (en este caso a los niños), sino que tampoco hay que negarles el contacto físico, el abrazo, los deseos de intimidad personal, la necesidad de vinculación con las personas más afines y próximas, el respeto a la identidad y la orientación sexual.
En lo relacionado con la conducta sexual humana, el DSM-II, sacó la homosexualidad de la clasificación de enfermedades, lo que ha supuesto que se considere ésta dentro del ámbito de la normalidad. No ha sido fácil. Todavía persisten rémoras ideológicas, culturales, religiosas y políticas homofóbicas no solo sociales, sino penales.
El libro del Profesor López nos recuerda el AS como una lacra social con consecuencias a corto, medio y largo plazo que destruyen la calidad y la cantidad de las vidas de las víctimas.
La aportación más novedosa e interesante del libro consiste, al tratar de otras formas de Maltrato Sexual (MS), en denunciar algunos comportamientos sociales, familiares o personales ante la homosexualidad o bisexualidad. Ciertas actitudes pueden considerarse un subtipo de MS a todos los efectos.
El libro es un resumen de muchas ideas que desde hace más de treinta años lleva divulgando el Profesor López, y de cuya docencia hemos disfrutado y aprendido personalmente. Él mismo nos recuerda que se ha avanzado en este tema del AS más de lo que se podía suponer, y esto es motivo de optimismo y satisfacción colectiva.
Como pediatras y responsables del cuidado del niño desde que nace, tenemos la posibilidad de impartir pedagogía a las familias, para garantizar al niño felicidad y calidad de vida. También se nos recuerda la necesidad de reivindicar desde nuestro puesto de trabajo las condiciones que faciliten la consecución de estos objetivos.
En definitiva, un buen libro que actualiza conocimientos y aporta una visión nueva del MS.
Taller. Manejo de psicofármacos
Manejo de psicofármacos
S.Alonso Bada. Unidad de Salud Mental Infanto-juvenil del Hospital Sierrallana. Torrelavega, Cantabria
Adolescere 2014;II (2): 103-112
Resumen
|
La adolescencia supone una etapa de cambio fundamental en el desarrollo humano que permite la evolución desde la infancia hasta la vida adulta. Además de los cambios físicos, el adolescente vive un proceso de construcción de su identidad. Palabras clave: Psicofármacos, Adolescente, Trastornos mentales. |
Abstract
|
Adolescence is a stage of change essential in human development that allows the evolution from childhood to adulthood. Besides the physical changes, the adolescent experiences a process of identity construction. Key words: Psychotropic drugs, Teenage mental disorders. |
Generalidades del uso de psicofármacos en el adolescente
El elemento clave para utilizar de forma adecuada los psicofármacos en la adolescencia es el realizar una evaluación psiquiátrica de calidad. Para esto es fundamental tener un conocimiento de los diferentes trastornos clínicos y las características de su presentación en los jóvenes así como de los cambios evolutivos esperables en esta etapa del desarrollo para poder diferenciar los síntomas, que requieren una intervención, de lo que son variantes de la normalidad. Además de la exploración clínica nos ayudaremos de la información aportada por padres y cuidadores, y en algunos casos será necesario contar con información de su centro escolar.
No podemos olvidar que la farmacoterapia únicamente es una pieza más de un plan terapéutico global, en el que se han de tener en cuenta todos los aspectos de la vida del adolescente y debe acompañarse de otras intervenciones: psicosociales, psicoterapia individual, terapia familiar y de grupo, terapia conductual o cognitivo conductual, psicoeducación o consejo a los padres.
La intervención debe estar fundamentada en la definición cuidadosa de los síntomas del paciente, dentro de una evaluación global, así como en el conocimiento de las indicaciones de los diferentes psicofármacos.
Una vez establecido el diagnóstico y determinada la indicación de tratamiento psicofarmacológico, debemos informar al adolescente y a su familia de los fármacos disponibles con indicación en su caso particular. Es importante que tengan expectativas realistas de lo que se puede conseguir con el tratamiento; si es la remisión sindrómica o la desaparición de algún síntoma diana, o simplemente una reducción de la intensidad sintomática.
Posteriormente serán informados de las posibles terapéuticas, con sus diferencias tanto en perfil de eficacia como de posología o efectos secundarios hasta decidirnos por uno de ellos. Es importante que conozcan los beneficios, los riesgos y la existencia de otros tratamientos alternativos.
Una situación en la que debemos ser especialmente cuidadosos con la información en aquellos casos es en los que sea preciso utilizar un fármaco fuera de indicación. Para estos casos en concreto es recomendable la utilización de un consentimiento informado, que sea leído y firmado tanto por el chico como por sus responsables legales.
Debemos iniciar los tratamientos en monoterapia, dando preferencia a aquellos síntomas que sean más severos y graves; utilizaremos este primer fármaco hasta su dosis óptima antes de cambiar a otro de otra familia o añadir otro.
La titulación deberá iniciarse a dosis bajas, aunque no de forma demasiado lenta porque los pacientes pueden cansarse y dejar el tratamiento antes de alcanzar las dosis terapéuticas adecuadas.
Si aparecen secundarismos, discutiremos con el adolescente y el cuidador si el plan de tratamiento debe ser modificado, valorando si el efecto secundario es transitorio y tolerable, si necesita otra medicación para paliar el efecto adverso o si es conveniente cambiar el tratamiento.
Una vez conseguido el efecto deseado es preciso realizar un seguimiento de la medicación y valorar periódicamente la necesidad de mantener el tratamiento o iniciar la retirada.
No debemos olvidar que el adolescente, a partir de los 12 años, debe ser escuchado en el proceso de decisión terapéutico y a partir de los 16, alcanza la mayoría de edad sanitaria, por lo que podrá legalmente decidir sobre su tratamiento.
La Ley de Autonomía del paciente regula esta situación y define las excepciones como en aquellos casos en que el paciente, a juicio del médico, no sea capaz de comprender la situación y tomar esa decisión en concreto, así como en casos de situación de riesgo grave.
Familias de fármacos utilizados en psiquiatría del adolescente
Antidepresivos
La prevalencia de depresión en niños es del 1-2% sin diferencias significativas entre ambos sexos, aumentando con la edad hasta aproximadamente un 9% en la adolescencia, siendo entonces 2 veces más frecuente en chicas. Varios estudios han demostrado que un alto porcentaje de los pacientes que sufren un episodio depresivo presentaron su primer episodio antes de los 18 años, observando que esta depresión de inicio en la edad pediátrica se asociaba a más ideas y comportamientos de suicidio.
La presentación clínica de la depresión en el adolescente difiere de la del adulto en que presentan con mayor frecuencia irritabilidad en vez de tristeza, hiperactividad, aislamiento social y quejas somáticas.
El tratamiento de elección en el Episodio Depresivo del adolescente son los antidepresivos.
Los antidepresivos tricíclicos (imipramina, clomipramina, amitriptilina) aunque han sido ampliamente utilizados en el campo de la psiquiatría del niño para tratamiento de depresión, TOC, enuresis nocturna… actualmente no se consideran de primera elección al no haberse demostrado una eficacia superior al placebo y por producir efectos secundarios importantes, como su cardiotoxicidad, lo que los hace además, especialmente peligrosos en el caso de sobreingesta voluntaria.
Los ISRS (Inhibidores Selectivos de la Recaptación de Serotonina) son los fármacos de primera elección, más concretamente la fluoxetina, recomendado tanto por la guía NICE como por la FDA, además de ser el único que tiene indicación para su uso en menores por la Agencia Española del Medicamento. La sertralina y el escitalopram se consideran de segunda elección para los organismos internacionales, aunque no disponen de indicación en España.
El tratamiento recomendado por las guías clínicas para el tratamiento de las depresiones juveniles, moderadas o graves, es la asociación de antidepresivos (fluoxetina) con psicoterapia.
Fluoxetina: Indicada para niños a partir de 8 años y adolescentes; para episodios depresivos de moderados a graves, si no hay respuesta a la terapia psicológica después de 4 o 6 sesiones. Se recomienda iniciar con 5-10 mg día, aumentando cada dos semanas hasta los 40 mg.
Sertralina: Indicada para niños y adolescentes con trastorno obsesivo compulsivo. Para la AEM no tiene indicación en el tratamiento del Trastorno Depresivo en edad pediátrica, aunque hay estudios que han demostrado su eficacia. Se inicia de 25 a 50 mg/día subiendo de 25 o 50 mg cada dos semanas hasta una dosis máxima de 200 mg.
Escitalopram indicado por la FDA desde los 12 años. La dosis de inicio es de 5 mg ajustándose a 10 en 2 semanas, hasta una dosis máxima de 20 mg.
Otros ISRS como el citalopram, fluvoxamina o paroxetina tienen un uso más limitado en esta población.
• Efectos secundarios de los ISRS: Los más frecuentes son inquietud, síntomas gastrointestinales, irritabilidad, insomnio y disfunción sexual. Son fármacos con bajo perfil de secundarismos y bastante seguros en caso de sobreingesta voluntaria.
los Inhibidores Selectivos de la Recaptación de Serotonina y Noradrenalina (ISRN): son fármacos ampliamente utilizados en adultos, pero su uso en adolescentes está más limitado. No tienen indicación para su uso en menores, pero en estudios se ha demostrado la eficacia de Venlafaxina en casos resistentes. Se iniciaría a dosis de 37.5 titulándose hasta los 150 mg;
Otros antidepresivos: Bupropion, Mirtazapina, los Inhibidores selectivos de la recaptación de Noradrenalina, o los IMAO, con amplio uso en población adulta, no están recomendados en población infanto-juvenil.
Los grandes estudios con antidepresivos (TADS y TORDIA) recomiendan iniciar con un ISRS (Fluoxetina); y si no hay respuesta cuando se ha llegado a la dosis máxima, se deberá cambiar a otro ISRS acompañándolo de Terapia Cognitivo Conductual, y si sigue sin responder, recomiendan cambio a Venlafaxina más TCC.
Antidepresivos y suicidio. Black Box Warning.
A partir de la década de los 50, empiezan a publicarse datos sobre la relación de los antidepresivos con la aparición de ideas de suicidio al inicio del tratamiento. Durante los años sucesivos se fueron reportando casos tanto de adultos como de niños y adolescentes con depresión en los que se observaba un empeoramiento de las ideas de suicidio tras iniciar el tratamiento antidepresivo. Esto llevó a la FDA a solicitar a los laboratorios que revisaran y compartieran sus datos en estudios con niños y adolescentes.
En los años 2003-4 la FDA y las Agencias Europea y Española del Medicamento desaconsejan usar la mayoría de los AD en menores de 18 años, obligando a incluir una Black Box Warning en los envases de antidepresivos, advirtiendo del aumento de las ideas de suicidio durante su uso en menores. La black box warning es la advertencia más severa que puede llevar un fármaco. El objetivo es informar del riesgo; no prohíbe el uso de este tipo de fármacos en menores y reconoce que la depresión puede tener consecuencias graves si no se trata.
Este fenómeno ha tenido sus consecuencias en el uso de antidepresivos y el manejo de la depresión en este grupo de edad. Hasta el 2003 la depresión se detectaba cada vez mejor y se trataba más, y como consecuencia, la tasa de suicidio en este rango de edad estaba disminuyendo. Tras el Black Box Warning se produjo una disminución en la prescripción de antidepresivos y un aumento en el número de suicidios en niños y adolescentes, determinado en múltiples estudios en diferentes países, tanto en EEUU como en Europa.
En los últimos años se han realizado gran cantidad de estudios sobre los diferentes ISRS, sobre la depresión en menores, metaanálisis más completos y estudios ecológicos que han ayudado a delimitar bien el uso correcto de estos fármacos.
Recomendaciones para el uso de ISRS en niños y adolescentes según la AACAP y la guía NICE.
1. Confirmar el diagnóstico de Depresión y su gravedad; estando indicados en el caso de depresión moderada o grave, no leve.
2. Explorar las ideas de suicidio basales.
3. Valorar el riesgo de efectos secundarios que puedan favorecer la realización de un acto autolítico como por ejemplo: agitación psicomotriz, impulsividad elevada, agitación, ansiedad, uso de drogas, intentos previos o antecedentes familiares de intentos o suicidios consumados.
4. Informar sobre posibles efectos secundarios.
5. Siempre que sea posible, combinar el fármaco con Terapia Cognitivo Conductual.
6. Programar revisiones frecuentes tanto para monitorizar el efecto, la posible aparición de ideación autolítica así como la presencia de secundarismos.
Antipsicóticos
Son los fármacos específicos para el tratamiento de la Esquizofrenia y otros trastornos psicóticos, cuadros que con frecuencia se inician durante la adolescencia, teniendo además indicaciones para otras patologías en este grupo de edad.
Inicialmente, los datos disponibles que apoyaban la utilización de antipsicóticos en niños y adolescentes fueron extrapolados de resultados de estudios realizados en poblaciones adultas, sin tener en cuenta los factores diferenciales para este grupo etario, como una mayor predisposición a presentar efectos extrapiramidales y una mayor resistencia al efecto de los antipsicóticos atípicos.
Todos los antipsicóticos comparten el mecanismo de acción bloqueando los receptores dopaminérgicos D2; este bloqueo de los receptores D2 produce una disminución de la actividad dopaminérgica en la vía mesolímbica, cuya hiperfunción se ha considerado la base de las experiencias psicóticas. Parte del mecanismo de acción de los antipsicóticos está relacionado también con el bloqueo de receptores histaminérgicos, muscarínicos, serotoninérgicos y alfa adrenérgicos.
Los antipsicóticos clásicos o típicos son el haloperidol, clorpromacina, levomepromazina, trifluoperazina, pimozida… Exceptuando Haloperidol, no son utilizados como fármacos de primera elección en el tratamiento de la psicosis del adolescente.
Los antipsicóticos atípicos o de segunda generación combinan bloqueo dopaminérgico D2 con actividad sobre los receptores serotoninérgicos HT2. Suponen un avance en cuanto a la disminución de los efectos extrapiramidales y la sedación, aunque presentan otros efectos secundarios como el aumento de peso y el síndrome metabólico. Dentro de este grupo encontramos olanzapina, quetiapina, risperidona, paliperidona, aripiprazol, ziprasidona y amisulpride.
Efectos secundarios
Los más frecuentes son sedación, aumento de peso e hipotensión ortostática Es necesario tener presente la posibilidad de que aparezca un síndrome neuroléptico maligno: es un efecto poco frecuente pero grave, caracterizado por hipertermia, rigidez muscular, taquicardia, alteraciones de la tensión arterial, sudoración y alteración del nivel de conciencia y aumento de la CK muscular. Requiere manejo hospitalario. Los síntomas extrapiramidales, menos frecuentes con los atípicos, incluyen síntomas como acatisia, distonía aguda, temblor, rigidez… Uno de los efectos secundarios que requiere mayor control y supervisión es el síndrome metabólico, que se caracteriza por aumento del apetito y el peso, aumento de los niveles de lípidos y la glucemia plasmática. Su relevancia clínica hace preciso monitorizar en estos pacientes tanto el índice de masa corporal como la Tensión Arterial, la glucemia en ayunas y el perfil lipídico. Otro de los efectos metabólicos es la hiperprolactinemia, que debe monitorizarse si es sintomática: galactorrea, ginecomastia o amenorrea. La aparición de efectos cardiovasculares es más frecuente con antipsicóticos típicos: puede presentarse un alargamiento del intervalo QT. Otro dato que debemos conocer es que, aunque no estén contraindicados en casos de epilepsia, sí producen una disminución del umbral convulsivo; y es un riesgo dosis dependiente, lo que hace necesario que se ajuste la dosis del anticomicial cuando es necesario utilizar estas medicaciones de forma concomitante.
Antipsicóticos con indicación en niños y adolescentes
Los antipsicóticos atípicos son considerados como primera elección por su mejor perfil de efectos secundarios y mayor eficacia en los síntomas negativos. Pero no se han establecido criterios de dosificación específicos para esta franja de edad, utilizándose dosificaciones similares a los adultos, y ajustándose la dosis en función del efecto clínico y la aparición de secundarismos. De los típicos, únicamente el haloperidol es considerado de primera línea por la FDA, aunque algunos tienen una amplia utilidad en otros trastornos como los tics.
La respuesta clínica puede demorarse una o dos semanas por lo que en ocasiones el tratamiento se inicia a dosis más altas de las recomendadas para acelerar el inicio del efecto, lo que puede ocasionar más efectos secundarios.
— Risperidona: indicado para el tratamiento a corto plazo -hasta 6 semanas- de la agresión persistente en los trastornos de conducta en niños de 5 años en adelante y adolescentes con un funcionamiento intelectual por debajo de la media, en los que la gravedad de la agresión u otros comportamientos perturbadores requieran tratamiento farmacológico. No tiene indicación para el tratamiento de la Esquizofrenia ni el trastorno bipolar en menores aunque se ha demostrado su eficacia en estudios y sí está indicado en EEUU. Se inicia a dosis de 0.25 a 1 mg, ascendiendo de 0.5 a 1 mg cada 1 o 2 días hasta una dosis máxima aprobada para adultos de 16 mg.
— Olanzapina: su uso en niños o adolescentes está indicado en EEUU pero no en España, aunque ha demostrado su eficacia en estudios. Se inicia de 2.5 a 10 mg de inicio, subiendo de 2.5 a 5 mg cada semana aproximadamente hasta una dosis máxima de 20 mg.
— Aripiprazol: Indicado para el tratamiento de la Esquizofrenia en adolescentes mayores de 15 años y en el Trastorno Bipolar a partir de los 13 años, en episodios maníacos moderados o severos. Iniciar con dosis de 2.5 mg, ascender hasta 5-10 mg de mantenimiento o hasta una dosis máxima de 20 mg.
— Clozapina; indicado en Esquizofrenia a partir de los 15 años. Fármaco que ha demostrado alta eficacia pero cuyo uso no es de primera elección por el riesgo de sufrir discrasias sanguíneas (agranulocitosis), efecto no muy frecuente pero muy grave. Requiere analítica semanal las primeras 18 semanas y posteriormente cada mes mientras dure el tratamiento. Comenzando con una dosis de 12.5 mg, subimos cada día 25 mg hasta 450 mg.
— Haloperidol: indicado para el tratamiento de la ansiedad grave, agitación psicomotriz de cualquier etiología, estados psicóticos agudos o crónico, tics y corea. A partir de 5 años. Se inicia con 0.25 a 1 mg/día titulando hasta 6 mg de dosis máxima, en varias tomas.
— Otros: Clorpromacina: (Largactil) tratamiento de la agitación psicomotriz, procesos psicóticos: esquizofrenia y síndromes delirantes. A partir de 5 años. Contraindicado a menores de 1 año. Levomepromazina: (Sinogan) Estados de ansiedad, estados de agitación, psicosis agudas y crónicas. A partir de 3 años.
— Pimozida: Psicosis agudas y crónicas, trastornos de ansiedad. A partir de los 3 años.
No se recomienda el uso de estos fármacos como primera opción aunque en ficha técnica presentan un amplio rango de indicaciones desde edades muy tempranas.
Tratamiento del TDAH
Los estimulantes y la atomoxetina son los fármacos aprobados para el tratamiento del TDAH.
Estimulantes
Fármacos cuyo mecanismo de acción se basa en el bloqueo de la recaptación de Dopamina y Noradrenalina a la neurona presináptica, lo que genera un aumento de la dopamina disponible en el espacio sináptico. Las anfetaminas, además, facilitan la liberación de catecolaminas desde las vesículas presinápticas, liberando también serotonina y noradrenalina en mayor proporción que otros estimulantes.
Metilfenidato.
— De liberación inmediata: Rubifén; 4 horas de acción. Dosis máx: 60 mg.
— De liberación modificada: Medikinet, Equasym. 8 horas de acción. Dosis máx: 60
— De liberación prolongada: Concerta. 12 horas de acción. Dosis máx: 72
Lisdexanfetamina.
Próximamente disponible en nuestro país. Es un profármaco de dexanfetamina. Tiene un inicio de acción suave y se mantiene durante 13-14 horas.
Los estimulantes están indicados como parte del tratamiento integral del TDAH en niños mayores de 6 años y adolescentes, produciendo mejoría en los síntomas conductuales del TDAH así como en la función cognoscitiva, rendimiento académico y funcionamiento social.
Los efectos secundarios más frecuentes de este grupo de fármacos son la hiporexia y posible retraso del crecimiento en niños, el insomnio de conciliación, el efecto “rebote” o reaparición brusca de los síntomas al final del efecto del tratamiento, cefalea, dolor abdominal específico; el aumento en la frecuencia y tensión arterial, y la aparición o exacerbación de tics.
Se recomienda una monitorización semestral de talla y trimestral de peso, frecuencia cardiaca y tensión arterial, así como con cada ajuste de dosis, además de una monitorización cercana del resto de posibles secundarismos.
Para minimizar los efectos secundarios se recomienda iniciar con dosis bajas e ir aumentando progresivamente cada 6-8 días. En caso de aparición de efectos secundarios se debe reducir la dosis, y si esto no fuese suficiente, deberemos retirarlo y cambiar a otra medicación.
Los estimulantes están contraindicados en casos de clínica psicótica o depresiva grave, hipertiroidismo, alteraciones estructurales cardiacas, arritmias, hipertensión grave, glaucoma y anorexia nerviosa.
La Atomoxetina
Es un fármaco no estimulante indicado para el tratamiento de niños a partir de los 6 años y adolescentes con TDAH. Inhibe de forma selectiva la recaptación de noradrenalina en el espacio sináptico mediante el bloqueo del transportador presináptico de noradrenalina.
Su dosificación es de 0.5 mg/kg/día, en una dosis única por la mañana debiéndose titular cada 7 o 14 días en una toma única por la mañana. La dosis recomendada de tratamiento es de alrededor de 1.2 mg/kg/día.
Los efectos secundarios más frecuentes son somnolencia, dolor abdominal, naúseas o vómitos, hiporexia y disminución del peso, mareos, cansancio y un ligero aumento de la frecuencia cardíaca y la presión arterial. Suelen ser transitorios y leves. Con escasa frecuencia se ha descrito hepatotoxicidad con aumento de las enzimas hepáticas, hiperbilirrubinemia e ictericia. En este caso se recomienda suspender y no reintroducir. Se ha informado de un aumento de las ideas de suicidio en pacientes tratados con atomoxetina, por lo que se recomienda monitorizar estas ideas en todos los casos.
Está contraindicado en caso de glaucoma, y tratamiento concomitante de IMAOs.
En el tratamiento del TDAH se han utilizado otros fármacos, aunque con menor frecuencia: antidepresivos como el bupropion, la venlafaxina, los antidepresivos tricíclicos, los IMAO y la reboxetina; agentes adrenérgicos como la clonidina y dopaminérgicos como el modafinilo. Ninguno de ellos tiene indicación en España para el tratamiento del TDAH.
Tratamiento del trastorno bipolar
El trastorno bipolar en los adolescentes se diferencia clínicamente de su expresión adulta en que cursa con ciclos más rápidos y más irritabilidad. Es frecuente que la manía se presente con más síntomas psicóticos, más intentos de suicidio, una conducta sexual inapropropiada y una elevadísima irritabilidad que puede producir trastonos de conducta severos. Son también más frecuentes que en adultos los episodios mixtos o disfóricos y los síntomas psicóticos.
Litio: aprobado por la FDA para el tratamiento del TB en adolescentes de 12 años o más. Se puede administrar a adolescentes usando las mismas precauciones que con adultos; control de la función renal, tiroidea, del calcio y el fósforo cada 6 meses.
Los efectos secundarios más frecuentes son temblor, naúseas y diarrea, enuresis, cansancio, y malestar general. También se han descrito efectos renales, tiroideos, dermatológicos y cardiovasculares así como cambios en el peso y el crecimiento, diabetes y pérdida de cabello. Es preciso estar atento a los síntomas de posible intoxicación: diarrea, vómitos, somnolencia o debilidad muscular.
Anticomiciales: Carbamacepina y ácido valproico se utilizan ampliamente como eutimizantes en adultos aunque no están aprobados para el tratamiento de trastornos psiquiátricos en niños.
Tratamiento del insomnio en adolescentes
Durante la adolescencia el ritmo circadiano se reacomoda, de forma que la aparición del sueño es más tardía por la noche y por las mañanas le cuesta más levantarse. Se debe intervenir únicamente cuando el insomnio esté generando repercusión en otras áreas de funcionamiento del adolescente.
El tratamiento inicial es una higiene del sueño correcta, técnicas psicológicas conductuales y cognitivas así como la aplicación de programas educativos que describen los procesos del sueño.
No hay ningún fármaco con indicación del insomnio en niños o adolescentes.
La melatonina: No hay evidencia para recomendarlo antes de los 3 años de edad. Se usa a 0.05mgr/kg administrada 1-2 o 4-6 horas antes de acostarse según se vaya a tratar un insomnio o un retraso de fase. Más importante que la dosis es el hecho de ser administrada siempre a la misma hora, valorándose su retirada con el tiempo según la evolución clínica. Hasta 6 mg/día.
Se han utilizado otros fármacos como antihistamínicos, utilizando su efecto secundario de somnolencia como objetivo.
No se recomienda el uso de benzodiacepinas o hipnóticos en adolescentes, salvo en situaciones muy concretas, en las que el motivo del insomnio sea una elevada ansiedad.
Tratamiento de la ansiedad
Los trastornos de ansiedad son de los trastornos más frecuentes durante la adolescencia; aparecen en un 10% de los adolescentes en algún momento del desarrollo.
El tratamiento farmacológico para la ansiedad debe siempre complementarse con intervenciones psicológicas acompañantes.
ISRS: son el tratamiento de primera línea para los trastornos de ansiedad del adolescente: TOC; T. de Ansiedad Generalizada y Fobia Social.
Sertralina: tiene indicación en TOC en pacientes pediátricos de 6 a 17 años. Dosis de 50mg hasta una máxima de 200 mg/día.
Fluoxetina: Ha demostrado su eficacia a dosis de 20 mg/día.
Fluvoxamina: Eficaz y seguro en niños y adolescentes con ansiedad generalizada, ansiedad de separación y fobia social; las dosis se sitúan entre 50 y 250 mg, hasta una dosis máxima de 300 mg.
Paroxetina; demostró su eficacia en fobia social a dosis entre 10 y 50 mg/día.
Los antidepresivos tricíclicos: la clomipramina está indicado en el TOC en niños a partir de 10 años. Otros estudios han demostrado la eficacia de imipramina en fobia social. Aun así son de segunda elección y se recomiendan en casos de intolerancia a los ISRS.
Benzodiacepinas; aunque no se recomienda el uso en niños y adolescentes algunos estudios han reportado beneficios. Se han utilizado alprazolam, clonacepam, lorazepam y clorazepato dipotásico. Deben ser utilizados siempre de forma puntual, a dosis pequeñas y en periodos cortos de tiempo o hasta conseguir el efecto terapéutico de los ISRS.
Bibliografía
1. Tratado de Psiquiatría de la Infancia y la Adolescencia. Jerry M. Wiener. Mina K. Dulcan.
2. Appropiate and Judicious Use of Psychotropic Medicatios in Youth. Oliver Stroe. Child Adolesc Psychiatric Clin N Am 21 (2012)703-711.
3. Psicofarmacología Pediátrica: Seguridad y Eficacia. César Soutullo.
4. Trastornos por déficit de atención y comorbilidades en niños, adolescentes y adultos. Thomas E. Brown.
5. Guía de práctica clínica sobre Trastornos del Sueño en la Infancia y Adolescencia en Atención Primaria. Guias de práctica clínica en el SNS.2011.
6. Clínical Handbook of Psychotropic Drugs for Children and Adolescents. Kalyna Z. Bezchlibnyk-Butles.
7. Agencia Española de Medicamentos y Productos Sanitarios. AEMPS.