Hipertensión arterial en la adolescencia
Hipertensión arterial en la adolescencia
C. Aparicio López(1), A. Bozzani(2), C. de Lucas Collantes(1).
(1)Hospital Universitario Infantil Niño Jesús. Madrid. España. (2)Hospital Juan Pedro Garrahan. Buenos Aires. Argentina.
Fecha de recepción: 3 de septiembre 2019
Fecha de publicación: 31 de octubre 2019
Adolescere 2019; VII (3): 36-44
Resumen
|
La hipertensión arterial (HTA) es un problema de salud creciente, afecta a más del 35% de la población adulta, es uno de los factores de riesgo cardiovascular más importante y una de las principales causas de morbimortalidad prevenible. La prevalencia real de hipertensión arterial en niños y adolescentes no está bien establecida, y sigue siendo una entidad infradiagnosticada, a pesar de haberse objetivado un incremento progresivo de la misma en las últimas décadas, influido por factores ambientales tales como el aumento de la obesidad, el sedentarismo, la ingesta de sal y hábitos tóxicos. En adolescentes la etiología de la HTA es sobre todo primaria, igual que en adulto y al contrario de lo que ocurre en menores de 6 años, en los que la etiología es fundamentalmente secundaria. El diagnóstico de HTA en la infancia tiene un interés creciente con un doble objetivo, por una parte detectar niños hipertensos subsidiarios de tratamiento, y por otra identificar adolescentes susceptibles de ser hipertensos en edad adulta, ya que existen evidencias que muestran que el “carril” de TA de un individuo se establece en edades tempranas de la vida. Palabras clave: Hipertensión arterial; Adolescentes. |
Abstract
|
High blood pressure is a growing health problem affecting more than 35% of the adult population, being one of the most important cardiovascular risk factors and one of the main causes of preventable morbidity and mortality. The real prevalence of arterial hypertension in children and adolescents is not well established and remains an underdiagnosed entity despite having seen a progressive increase in the last decades. This is influenced by enviromental factors such as increase in rates of obesity, sedentary lifestyle, salt intake and toxic habits in adolescents in whom the etiology of arterial hypertension is mainly primary as in adults, contrary to what occurs in children under 6 years in which the etiology is usually secondary. The diagnosis of hypertension in childhood is of growing interest with a double objective, on the one hand to detect hypertensive children subsidiary of treatment and on the other, to identify adolescents likely to be hypertensive in adulthood, since there is evidence that shows that the individual blood pressure lane is established at early ages of life. Key words: Arterial hypertension; Adolescents. |
Introducción
La importancia del diagnóstico y seguimiento de la HTA en la edad pediátrica ha cambiado en los últimos años, debido a una mayor concienciación sobre el riesgo cardiovascular y metabólico de los niños con TA elevada, y la posibilidad de convertirse en adultos hipertensos con el riesgo vascular, social y económico que ello supone. A pesar de todo sigue estando infra diagnosticada, en parte por la dificultad que supone la toma de TA en niños pequeños y por la variabilidad de las cifras de TA durante la infancia que dependen de la edad, sexo y talla del paciente, a diferencia del adulto en el que los límites de TA tienen un corte numérico.
La HTA en adolescentes tiene una prevalencia creciente pero sigue estando infradiagnosticada
En los años 2016 y 2017 se han publicado las actualizaciones de las guías europea y americana de HTA en niños y adolescentes con similitudes y diferencias entre ellas. La guía americana redefine los criterios diagnósticos con nueva tablas de valores normalizados según sexo, edad y talla excluyendo de ellas a niños con sobrepeso y obesos con lo que disminuye unos mmHg el límite de normalidad, reemplaza el término de prehipertensión por el de tensión arterial elevada y simplifica la clasificación de la tensión arterial en niños mayores de 13 años para mayor concordancia con la guía americana de adultos, de forma que los límites de normalidad para adolescentes mayores de 13 años son los mismos que para adultos. La guía europea mantiene la cohorte de 2004 sin excluir a los niños con sobrepeso u obesos, reemplazando el término de prehipertensión por el de tensión arterial normal-alta, y considera valores de normalidad de TA e HTA iguales a los de adulto en adolescentes mayores de 16 años. Existe discrepancia también en la definición de los estadios de HTA 1 y 2. Ambas incluyen la HTA de bata blanca e HTA enmascarada, la europea incluye además la HTA sistólica aislada en adolescentes, establecen recomendaciones para el empleo de la monitorización ambulatoria de la TA (MAPA) así como de seguimiento y tratamiento(1-2-3).
Definición
La hipertensión arterial en adultos se define clásicamente como tensión arterial (TA) persistente por encima de 140 mmHg de TA sistólica y/o de 90 mmHg de diastólica. Estas cifras se mantienen sin cambios en la guía europea, sin embargo la guía norteamericana en su última revisión considera hipertensión arterial en adultos cifras > 130/80 mmHg(1-2).
En los niños la tensión arterial varía en función de la edad, sexo y talla lo que hace imposible establecer una medida de corte única que defina la hipertensión. Durante el primer mes de vida, la TA sistólica aumenta de forma rápida hasta el año de vida, este aumento se enlentece hasta los 5 años, y desde esta edad hasta la pubertad, aumenta a un ritmo de 1-2 mmHg al año y la diastólica 0,5-1 mmHg al año. Entre los 13 y los 18 años se produce de nuevo un incremento notable de los valores de TA de forma más evidente en los varones(4).
Por ello la definición de HTA en niños y adolescentes se basa en valores de distribución normal de TA en niños sanos. En 1977 se publicaron los primeros resultados de la Task Force sobre los valores de la TA en diferentes edades, estos datos se han ido actualizando de forma periódica. En el Fourth Report de la Task Force (2004) se definió como tensión arterial normal la TAS y TAD menor del percentil 90 en función de la edad, sexo y talla. Se consideró pre-hipertensión arterial en preadolescentes la TAS y/o TAD mayor o igual a p90 y menor del p95 y en adolescentes la TA mayor o igual a 120/80 mmHg y menor del p95 ó aquella mayor o igual al p90 y mejor del p95 según valores normalizados para edad sexo y talla. Se considera HTA establecida la TA sistólica y/o diastólica mayor o igual del p95 de acuerdo a la edad, sexo y talla. Los datos se obtuvieron mediante el método auscultatorio(5).
La HTA en adolescentes se define como valores mayores del percentil 95 de TA sistólica o diastólica correspondientes a edad, sexo y talla, o con > de 120/80
En la última actualización del Fourth Report publicada en 2017, se han establecido nuevos valores de normalidad de TA, excluyendo de las tablas de normalidad a los niños con sobrepeso u obesidad, por ello representan valores de TA normales en niños con peso adecuado. Esto ha supuesto que los valores de TA normal actuales son algunos mm de Hg inferiores a los previos. El término pre hipertensión arterial ha sido sustituido por el de Tensión Arterial Elevada (TAE) considerando ésta la TA > p90 – < p95, lo que pretende dar mayor importancia a las modificaciones del estilo de vida. Se mantiene la definición de HTA como TA mayor o igual al p95 de TAS o TAD y se clasifica en grado 1 (> p95 – < p95 +12 mmHg) o 2 (> p95 + 12 mmHg) y en mayores de 13 años considera valores iguales a los de adultos. Como novedad esta actualización incorpora una tabla simplificada de valores de TA para identificar de una forma más simple a los pacientes que requieren mayor seguimiento, estudio y diagnóstico, pero no debe utilizarse para diagnosticar de TAE ni de HTA, siendo útil para una identificación rápida de los pacientes de riesgo, en los que para establecer el diagnóstico certero se deben emplear las tablas estandarizadas(1).
La guía europea difiere de la americana en la definición de los grados 1 y 2 de HTA, lo que supone que el número de niños diagnosticados de HTA sea mayor según los criterios de la guía americana(2). Esta diferencia de concepto no aumenta el número de pacientes que precisan tratamiento farmacológico pero si aumenta el número de controles clínicos y el uso de monitorización ambulatoria de TA (MAPA) para confirmar la HTA(3).
La guía europea incluye la HTA sistólica aislada del adolescente, el tipo de HTA más frecuente en este grupo etario, recomendando en estos casos la medición de la presión aórtica por métodos no invasivos mediante el estudio ecocardiográfico de la alteración de masa ventricular izquierda, cuya normalidad permite realizar un seguimiento expectante(2). (Tabla I)
Dado que los valores de referencia de los niños americanos podrían no ser extrapolables a niños españoles en 1990 se realizó un estudio para conocer los factores de riesgo cardiovascular en niños españoles (proyecto RICARDIN), con los datos obtenidos de este estudio se elaboraron unas tablas de TA según edad y sexo para niños de entre 6 y 18 años(6).
Las tablas de la Task Force tienen la ventaja de aportar cifras desde el año de vida a los 17 años y valoran sexo, edad y talla entre los percentiles 3 y 99; las de Ricardin tiene la ventaja de aportar datos de niños españoles, pero no valoran la talla y sólo valoran los percentiles 3 a 97.
Epidemiología
Se estima que un 30-40% de la población adulta mayor de 20 años tiene HTA con un incremento paulatino conforme aumenta la edad, asociado a un aumento de la morbi mortalidad en relación a infartos cerebrales, afectación cardiológica con isquemia.
La prevalencia de HTA en niños no está bien definida, y difiere según los países y estudios realizados, si bien parece que existe un incremento de la misma desde 1988 condicionada por la epidemia de obesidad del siglo XXI. La prevalencia actual estimada en niños y adolescentes es de un 3-5%, incrementándose con la edad, de forma que en periodo neonatal es de un 0,2-0,8 % y puede alcanzar un 10-11% en adolescentes. Difiere según género y raza, con mayor prevalencia en niños que en niñas, mayor en raza negra (afroamericanos), en niños con sobrepeso y obesidad y otras condiciones crónicas(1-7).
Los datos actuales de seguimiento a largo plazo de niños hipertensos demuestran que una tensión arterial elevada en la infancia se correlaciona con TA elevada en el adulto, siendo mayor esta relación cuando se trata de niños mayores y adolescentes con TA elevada, los datos existentes han confirmado una fuerte asociación entre TA elevada en la adolescencia e HTA en el adulto joven. Un estudio reciente demuestra que la progresión en adolescentes de TA elevada a HTA es de un 7% por año, asociada a un envejecimiento vascular acelerado. Por otra parte valores de TA normales en la infancia se asocian con menor HTA en edad adulta(1-8-9).
Factores de riesgo de hipertensión arterial
La existencia de HTA familiar duplica el riesgo de HTA esencial en niños y adolescentes por lo que parece que existe una base genética en la etiología de la HTA primaria. Hay estudios familiares que demuestran que el 20-40% de los casos están determinados genéticamente, y que existen casos de herencia monogénica con mutaciones en genes que codifican los canales epiteliales de sodio y polimorfismos en el sistema renina angiotensina. La mayor prevalencia en afroamericanos se ha relacionado con mutaciones del gen codificante de la apolipoproteina L1 en cromosoma 22(10).
La obesidad, la vida sedentaria, los hábitos alimenticios y tóxicos son causa del aumento de la prevalencia de HTA
Por otra parte, existen determinadas condiciones que constituyen un factor de riesgo para padecer hipertensión arterial en la infancia, entre ellas se encuentran patologías crónicas como la obesidad, circunstancia en la que se pierde el ritmo circadiano, de forma que hasta un 50% de niños obesos no experimentan el descenso nocturno fisiológico de la TA. En niños con desórdenes del sueño (sueño fragmentado, roncador primario, o apnea obstructiva del sueño) se ha encontrado una prevalencia de hasta un 7% de HTA, e incluso aquellos que duermen menos de 7 horas diarias o tienen un sueño fragmentado, tienen mayor riesgo de presentar HTA. Hasta un 50% de los niños o adolescentes con enfermedad renal crónica (ERC) sufren HTA y casi un 20% de la HTA pediátrica se atribuye a ERC. La prematuridad y el bajo peso al nacimiento también son factores de riesgo de padecer hipertensión arterial en la adolescencia y en la edad adulta. El estilo de vida y los hábitos, sobre todo en adolescentes, pueden ser factores de riesgo: la vida sedentaria, la dieta rica en sal o grasas, el tabaquismo, la ingesta de alcohol o el empleo de anticonceptivos orales. La hiperuricemia parece ser otro factor de riesgo para HTA primaria, sobre todo en adolescentes con TA elevada y sensibilidad a la sal, por lo que medidas para disminuir la hiperuricemia pueden ser eficaces en el control de la TA aunque aún es prematura la recomendación universal de tratamiento con hipouricemiantes(1-6-11-12).
Medida de la tensión arterial. Técnica
La TA en los niños varía considerablemente entre consultas e incluso en la misma consulta, y generalmente disminuye con la toma repetida de la misma. Si la primera medida resulta elevada en la consulta, se deben tomar otras 2 medidas y se realizará la media de las 3. Algunos autores recomiendan realizar 3 medidas en cada consulta con intervalos de uno ó dos minutos y hacer la media de las dos últimas. Además para un diagnóstico certero de HTA se deben obtener varias medidas a lo largo del tiempo. Al menos se precisan 3 medidas con intervalo de una semana para considerar la existencia de HTA.
Debe ser medida en el brazo derecho, salvo que el niño tenga patología aórtica, o en el brazo dominante, estando éste a la altura del corazón (la posición baja incrementa las cifras de TA). Debe tomarse tranquilo, en sedestación si es posible y si no en decúbito. El manguito debe ser del tamaño apropiado, que es aquel en el que la longitud de la bolsa inflable cubra al menos el 80-100% de la circunferencia del brazo. Se puede determinar el tamaño a emplear midiendo el punto medio entre el acromion de la escápula y el olecranon del codo, con el hombro en posición neutra y el codo flexionado 90º.
Un manguito pequeño nos dará medidas falsamente elevadas, por ello cuando un paciente esté entre dos medidas se debe elegir el manguito de mayor tamaño, existiendo incluso manguitos para adolescentes con obesidad importante(13-14).
La técnica de medición de TA es muy importante para el diagnóstico con el empleo del manguito adecuado
En cuanto al método empleado para la toma de TA, el óptimo es el auscultatorio, ya que las tablas de valores de TA normalizada se realizan con este método. Sin embargo, en la actualidad los aparatos oscilométricos son utilizados con mucha mayor frecuencia, minimizan el error del observador y son más prácticos en la clínica diaria. Cuando utilicemos aparatos oscilométricos deben estar calibrados y validados para su uso en pediatría. Por otra parte los esfingomanómetros de mercurio se han retirado en la mayor parte de los centros médicos, y no se han sustituido en su totalidad por aneroides (tensiómetros manuales sin mercurio).
Las últimas recomendaciones determinan que si la media de las tensiones obtenidas por método oscilométrico es mayor o igual del p90, se deben tomar 2 medidas auscultatorias y hacer la media de estas para el diagnóstico y clasificación correcta según el grado de hipertensión, ya que los métodos oscilométricos sobrestiman la TA.
La monitorización ambulatoria de la tensión arterial, MAPA, permite realizar la toma de la TA en el medio habitual de paciente y en condiciones cotidianas (actividad, reposo y sueño). Su uso en adultos se introdujo en la década de los 80 y su empleo se ha extendido a la edad pediátrica aunque limitado a niños mayores de 5 años o con talla mayor de 120 cm, debido a la falta de valores de referencia en niños más pequeños y por la mala tolerancia del procedimiento. Existen tablas de referencia de TA sistólica y diastólica del Fourth Report of High Blood Pressure. Se deben emplear los valores del p95 como límite de comparación. Se recomienda su uso para confirmar HTA en niños y adolescentes con TA elevada durante un año o más o en HTA grado 1 o 2 antes de iniciar tratamiento farmacológico y durante el seguimiento, para comprobar la eficacia y adherencia del mismo. Además mediante la MAPA podemos determinar la pérdida fisiológica del ritmo circadiano que indica un aumento de riesgo en los órganos diana, así como detectar la existencia de hipertensión arterial enmascarada definida como aquella en la que la TA es normal en la consulta médica, pero elevada en MAPA. Este hecho ocurre hasta en un 5.8% de niños no seleccionados, y tendrán mayor riesgo de daño orgánico hipertensivo. Los obesos tienen mayor riesgo de tener hipertensión enmascarada así como algunos pacientes con formas secundarias de HTA (enfermedad renal crónica o coartación aorta), por ello estos pacientes deben ser evaluados de forma rutinaria con MAPA(11-15-16).
La monitorización ambulatoria de TA (MAPA) está indicada en adolescentes obesos para detectar HTA enmascarada
La HTA de bata blanca definida como TA mayor o igual al p95 en la consulta y < p95 en el domicilio, es diagnosticada con la MAPA cuando las medias de TA sistólica y diastólica son < p95 y las cargas menores del 25% (la carga es definida como porcentaje de medidas ambulatorias validas por encima de un valor p95 para edad, sexo y talla). Su identificación es importante ya que permite reducir costes disminuyendo el número de estudios realizados y la exposición innecesaria a tratamiento farmacológico. Los niños y adolescentes diagnosticados de HTA de bata blanca deben tomarse la TA en controles médicos y repetir MAPA cada 1-2 años(16).
No está clara la frecuencia y edad en la que se debe medir la TA de forma rutinaria para obtener una práctica clínica óptima, aunque se sabe que la prevención debe iniciarse en edades tempranas. Se recomienda tomar la TA de inicio en un niño de no riesgo a partir de los 3 años de edad, y si esta es normal en niños sanos sin factor de riesgo tomar una vez al año a partir de esta edad. En niños con factores de riesgo añadidos como obesidad, enfermedad renal crónica, diabetes, cardiopatía, o administración de medicación que pueda producir HTA se debe tomar la TA cada vez que acudan a una visita médica. En menores de 3 años se debe tomar la TA siempre que existan factores de riesgo(1-2-7).
Debe realizarse toma de TA anual en todos los niños y adolescentes sin riesgo de forma anual a partir de los 3 años, y con mayor frecuencia en pacientes de riesgo
Etiología
La etiología de la hipertensión en niños y adolescentes varía según la edad, en niños menores de 6 años es principalmente secundaria a enfermedades renovasculares, cardiacas, endocrinas o secundarias a fármacos, drogas o productos alimentarios o a otras enfermedades sindrómicas como la neurofibromatosis. No olvidemos la posibilidad de HTA monogénica como ocurre en enfermedad de Liddle, el Sd de Gordon o el hiperaldosteronismo familiar tipo I.
En niños mayores y adolescentes la hipertensión esencial o primaria es la más frecuente y su prevalencia está en aumento. Generalmente ocurre en niños mayores con historia familiar, padres o abuelos hipertensos con sobrepeso u obesidad, sin olvidarnos en este grupo de la nefropatía cicatricial como causante de HTA. La severidad de la hipertensión no parece correlacionarse con la etiología, si bien la TA diastólica elevada parece tener más relación con una causa secundaria que una TA sistólica elevada. Los adolescentes con TA elevada representan un grupo de riesgo para el desarrollo de HTA en la edad adulta, su detección permite establecer una vigilancia adecuada e iniciar medidas de prevención(1-2).
La etiología más frecuente en adolescentes es de origen primario
Evaluación diagnóstica
Salvo que la HTA se produzca en un cuadro médico agudo como una glomerulonefritis aguda, su sintomatología es muy variable e inespecífica (mareo, vértigo, cefalea, astenia, dolor abdominal, desordenes en el sueño…), escasa e incluso inexistente, pudiendo detectarse hipertensión en un reconocimiento médico rutinario, por ello la evaluación diagnóstica debe centrarse en la posible etiología según el grupo etario y en las posibles comorbilidades asociadas. Es fundamental una adecuada historia clínica que incluya datos perinatales (HTA materna, edad gestacional, bajo peso al nacimiento, cateterismo umbilical), datos médicos (cefaleas, parálisis facial, pérdida de visión o visión borrosa, características de la orina, existencia de edemas, dolor abdominal) y nutricionales como actividad física diaria, ingesta de frutas y verduras, sodio y grasas, adiposidad y obesidad central que son predictores de HTA sistólica. Deben tenerse en cuenta experiencias adversas como maltrato, acoso escolar, depresión o ansiedad y el empleo de drogas alcohol o tabaco. Se debe indagar sobre antecedentes familiares de primer y segundo grado (padres y abuelos). El examen físico debe incluir siempre el peso, la talla y el índice de masa corporal con percentiles, la búsqueda de lesiones cutáneas, la auscultación cardiaca, la palpación abdominal, el aspecto de los genitales externos, y la exploración de pares craneales, pulsos radiales y femorales.
Debemos confirmar de forma certera la alteración de la tensión arterial ya que el seguimiento posterior, y el tratamiento dependerá de las cifras de TA encontradas, así en pacientes con sospecha de TAE con medición adecuada, se recomendarán cambios en estilo de vida y dieta saludable, aumentar la actividad física y hábitos de sueño adecuado, estableciendo controles de TA cada 6 meses, y si persiste elevada insistiremos en estas recomendaciones. Tomaremos la TA en 4 extremidades con control semestral de TA, y si persiste TA elevada a los 12 meses del diagnóstico se debe remitir al especialista, y en caso de normalización en este periodo se pasará a revisiones anuales de TA.
Cuando detectamos HTA grado 1 en un paciente asintomático se deben repetir las medidas en una o dos semanas con recomendaciones sobre estilo de vida como en TAE, si a las dos semanas persiste HTA grado 1 debemos tomar la TA en los 4 miembros e insistir en hábitos saludables. Si tras 3 meses de seguimiento persiste elevada debemos realizar MAPA e iniciar pruebas completarías y tratamiento farmacológico si precisa. Tras detectar HTA grado 2 asintomática debemos tomar TA en 4 miembros, dar recomendaciones sobre estilo de vida saludable repetir la toma en una semana, realizar MAPA y derivar a especialista, si el paciente con HTA grado 2 está sintomático o TA es 30 mmHg > p 95 (o >180/120 mmHg) debe ser remitido a urgencias(1-2-10).
Diagnóstico diferencial
Una vez confirmada la HTA los exámenes complementarios nos ayudaran a establecer la etiología.
Se deben realizar de una forma escalonada. La MAPA debe realizarse para confirmar el diagnóstico de TAE de más de un año de evolución o en casos de HTA grado 1 o 2. Además podemos determinar si existe variabilidad en el ritmo circadiano indicativo de riesgo de daño en órganos diana. A través de la MAPA también podemos diagnosticar HTA enmascarada e HTA de bata blanca. Los pacientes con HTA enmascarada tienen un riesgo cardiovascular incrementado, sobre todo los obesos, y las formas secundarias de HTA como ocurre en ERC o antecedentes de coartación de aorta. Los adolescentes con HTA de bata blanca deben tomarse de forma regular la TA en controles clínicos seriados y repetir MAPA al menos en 2 años.
La HTA en niños y adolescentes es predictor de HTA en adulto joven con un elevado riesgo cardiovascular a medio y largo plazo
Los análisis de laboratorio nos ayudarán a establecer causas secundarias de hipertensión arterial fundamentalmente de origen renal o endocrino. No debemos olvidar la determinación de microalbuminuria, marcador de hipertensión nocturna relacionada con el daño renal. En cuanto a las pruebas de imagen, la ecografía abdomino renal puede ofrecernos datos orientativos como hígado graso en pacientes obesos, masas renales (tumores, neuroblastoma), alteraciones en la morfología o el tamaño renal (quistes renales, hidronefrosis sugerente de patología obstructiva, nefrocalcinosis, riñones disminuidos de tamaño que sugieran enfermedad renovascular o parenquimatosa) (1-5-6).
Ante la sospecha de hipertensión arterial de origen renovascular, el renograma con IECA ha perdido utilidad. Hoy en día se recomienda la realización de AngioTC o AngioRM dependiendo de la experiencia del centro y edad del paciente.
Para detectar cronicidad o daño en órgano diana se recomienda realizar fondo ojo para detectar retinopatía hipertensiva, y ecocardiograma para detectar posible hipertrofia del ventrículo izquierdo y/o posibles anomalías orgánicas como coartación de aorta. Debe realizarse al inicio de tratamiento farmacológico y repetirse en intervalos de 6-12 meses para valorar la progresión del daño orgánico, en HTA persistente a pesar tratamiento, en la hipertrofia concéntrica o cuando exista disminución de la fracción de eyección del ventrículo izquierdo. La realización de EKG no es necesaria ya que tiene un valor predictivo positivo muy bajo(14) (Tabla II).
Tratamiento
El objetivo terapéutico es alcanzar niveles de tensión arterial seguros que reduzcan el daño a los órganos diana y el riesgo de HTA en adultos y las consiguientes alteraciones cardiovasculares. Las recomendaciones previas en niños (sin enfermedad renal crónica y no diabéticos) eran mantener TA en p<95 para edad, talla y sexo. Sin embargo se ha objetivado daño en los órganos diana con cifras de TA entre p>90 (o 120/80) y menores de p 95, por ello en la actualidad el objetivo debe ser mantener la tensión arterial por debajo del p90 o <120/80 mmHg, la que sea más baja. Debido a la variedad etiológica el tratamiento debe ser individualizado, con unas bases comunes a todos los pacientes(1).
Las primeras intervenciones deben realizarse en el estilo de vida y modificar los hábitos nutricionales, (reducir la ingesta de sal y grasas y potenciar la ingesta de frutas y verduras), se debe fomentar la actividad física, (realizar ejercicio físico 3-5 días en semana y en sesiones de 30-60 minutos). Se debe actuar sobre el estrés potenciando ejercicios de meditación, respiración o “mindfulness”. Evitar factores de riesgo como medicamentos o tóxicos que pueden producir elevación de TA (AINE, anticonceptivos orales, tabaco, alcohol, drogas o regaliz).
Si no se consigue el control de la TA con estas medidas o cuando la HTA sea de grado 2 iniciaremos tratamiento farmacológico. Se comenzará con un único fármaco a la menor dosis posible y se podrá aumentar la dosis cada 2- 4 semanas hasta conseguir TA <p90, se alcance la dosis máxima del fármaco o aparezcan efectos secundarios del mismo. De primera elección son los inhibidores del enzima convertidor de angiotensina (IECA), salvo que exista estenosis bilateral de la arteria renal o FG < 30 ml/min/1,73m2 o bloqueantes de los canales de calcio. Si no se consigue el control de la TA con un único fármaco a dosis máxima, se añadirá un segundo fármaco de un grupo terapéutico diferente, generalmente asociando los dos anteriores o bien una tiazida porque muchos hipotensores producen retención de sal y agua(1-14).
El tratamiento farmacológico deberá emplearse asociado a medidas no farmacólogicas en TA elevada o HTA grado I si las medidas anteriores no funcionan y en HTA grado 2
Es importante conocer el efecto teratógeno de IECA y ARA II en informar a las adolescentes, de forma que durante el segundo y tercer trimestre de embarazo está formalmente contraindicado. Tampoco se recomienda su uso durante el primer trimestre de embarazo, debido al riesgo potencial de malformaciones congénitas. En ningún caso deberían iniciarse durante el embarazo tratamientos con IECA o ARA II.
Seguimiento
Si inicialmente conseguimos control de la TA con cambios en estilo de vida debemos realizar un seguimiento cada 4-6 meses para comprobar adherencia. Si hemos iniciado tratamiento farmacológico realizaremos un control periódico inicial cada 4-6 semanas para ajustar dosis y valorar necesidad de añadir un segundo o un tercer fármaco. Una vez conseguido el objetivo se puede recomendar monitorización de TA en domicilio con controles periódicos en consulta con MAPA. Si tras administrar tres fármacos a dosis máximas (uno de ellos debe ser un diurético) no obtenemos respuesta, nos encontramos ante una HTA resistente a tratamiento. En este caso debemos insistir en la restricción de sal, buscar causas secundarias de HTA, y añadir espironolactona para controlar el exceso de volumen y tratar el posible hiperaldosteronismo.
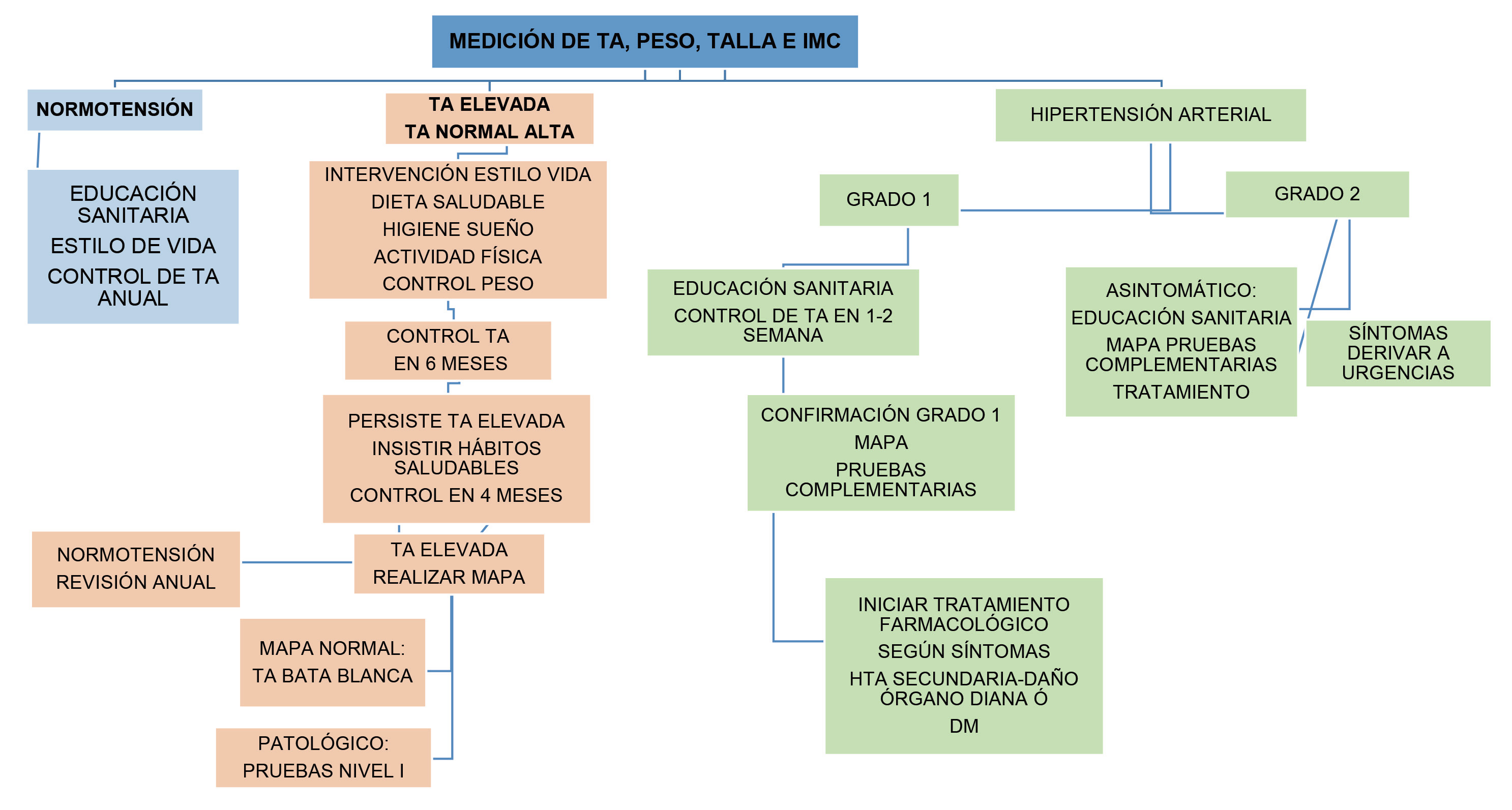
En niños y adolescentes con ERC y proteinuria se sabe que el tratamiento de la hipertensión arterial frena la progresión del daño renal, siendo el objetivo terapéutico en estos pacientes conseguir TA <p50 obtenidas mediante MAPA. En niños diabéticos debemos tratar farmacológicamente cuando la TA es mayor o igual al p95 o mayor de 130/80 mmHg en adolescentes mayores de 13 años(1). En estos pacientes se recomienda un control estrecho de la TA ya que en fases tempranas de la enfermedad la alteración del ritmo circadiano de la TA precede a la microalbuminuria (Figura 1).
Los autores declaran que no tienen conflictos de interés.
Tablas y figuras
Tabla I. Clasificación actualizada de TA según Guía norteamericana y europea
|
GUÍA NORTEAMERICANA |
GUÍA EUROPEA |
|||
|
Niños de 1 a <13 años |
Niños ≥ 13 años |
Menores de 16 años |
> 16 años y adultos |
|
|
TA normal |
< p 90 |
< 120/80 |
< p 90 |
< 130/85 |
|
TA elevada TA normal-alta |
≥ p 90 a < p 95 (lo que sea menor) |
120/<80 a |
≥ p 90 a < p 95 |
130-139/85-89 mmHg |
|
HTA 1 |
≥p95 a < p 95 + 12 mmHg (lo que sea menor) |
130/80 a |
≥ p 95 – p 99 |
140-159/90-99 mmHg |
|
HTA 2 |
≥ p 95 +12mmHg |
≥ 140/90 |
> p 99 |
160-179/100-109 mmHg |
|
HTA sistólica aislada |
TAS ≥ p 95 y |
TAS ≥ 140 y TAD <90 |
||
Tabla II. Evaluación pacientes hipertensos
|
EXPLORACIÓN FÍSICA Antropometría |
|
|
Rasgos externos de Síndromes o enfermedades asociadas a HTA |
|
|
Examen cardiovascular |
|
|
Pruebas Analíticas |
|
|
Pruebas de Imagen |
Ecografía Abdomino renal: masas, tumores, morfología renal |
|
Valoración daño órgano diana |
|
|
Pruebas adicionales |
|
Figura 1. Algoritmo de diagnóstico y seguimiento de tensión arterial
Bibliografía
1. Flynn J., Kaelber D., Baker-Smith C., Blowey D., Carroll A., Daniels S., et al. Clinical Practice Guideline for screening and management of High Blood Pressure in children and Adolescents. Pediatrics 2017;140 (3):e20171904.
2. Lurbe E, Agabiti-Rosei E, Kennedy Cruickshank J, Dominiczak A, Erdine S,Hirth A., et al. 2016 European Society of Hyperthension guidelines for the management of high blood pressure in children and adolescents. Journal of Hyperthension 2016;34(1).
3. Lurbe I Ferrer, E. La hipertensión arterial en niños y adolescentes a examen: implicaciones clínicas de las diferencias entre la Guía Europea y la Americana. An Pediatr. 2018;89(4): 255.e1-255.e5.
4. Whelton PK, et al. 2017 High Blood Pressure Clinical Practice Guideline, Hypertension; pp.: 22).
5. National High Blood Pressure Education Program Working Group on High Blood Pressure in Children and Adolescents. Pediatrics. The Fourth Report on the Diagnosis, Evaluation, and Treatment of High Blood Pressure in Children and Adolescents. Pediatrics. 2004;114:555-76.
6. Grupo Cooperativo Español para el Estudio de los Factores de riesgo Cardiovascular en la Infancia y la Adolescencia. Factores de riesgo cardiovascular en la infancia y la adolescencia en España. Estudio RICARDIN II. valores de referencia. An Esp Pediatr. 1995;43:11-7.
7. Litwin M. Why should we screen for arterial hypertension in children and adolescents? Pediatr Nephrol 2018;33:83-92
8. Chen X, Wang Y. Tracking of blood pressure from childhood to adulthood: a systemic review and metaregression analysis. Circulation 2008;117(25):3171-3180.
9. Theodore RF, BroadbentJ, Nagin D, Amblerd A, Hogana S, Ramrakhaa S, et al. Childhood to early-midlife systolic blood pressure trajectories: aerly life predictors, effect modifiers, and adult cardiovascular outcomes. Hypertension 2015;66(6):1108-115.
10. Anyaegbu E., Dharnidharka V., Hypertension in the teenager. Pediatr Clin North Am 2014;61(1):131-151.
11. Goutham Rao. Diagnosis, Epidemiology, and Management of Hypertension in Children. Pediatrics 2016;138(2):e20153616.
12. Wang, Y., Hu JW., Yong-Bo, Chu C. Wang K., Zheng W. The role of Uric Acid in Hypertension of Adolescents, Prehypertension and Salt Sensitivity of blood Pressure. Med Sci Monit 2017;2:790-5.
13. Maristella Santi, Barbara Goeggel Siminetti, Corinna F.P. Leoni-Foglia, Mario G. Bianchetti, Giacomo D. Simonetti. Arterial hypertension in children. Curr Opin Cardiol 2015, 30:403-410.
14. Málaga Guerrero S., Diaz Marín Juan José., Argüelles Luis Juan. Hipertensión arterial en la infancia. Valoración diagnóstica. En V. García Nieto, F. Santos, B. Rodríquez-Iturbe eds. Nefrología Pediátrica. Editorial: Aula Médica,2006.829-837.
15. Lurbe E., Cifkova R., Cruickshank J.K., Dillon M.J., Ferreira I., Invitti C., et al. Manejo de la hipertensón arterial en niños y adolescentes: recomendaciones de la Sociedad europea de Hipertensión. Hipertens Riesgo Vasc 2010;27(2):47-74.
16. Strambi M., Giussani M., Ambruzzi MA., Brambila P., Corrado C., Giosdano U., Maffeis C., et al. Novelty in Hypertension in children and adolescents: focus on hypertension during the first year of life, use and interpretation of ambulatory blood pressure monitoring, role of physical activity in prevention and treatment, simple carbohydrates and uric acid as risk factors. Italian Journal of Pediatrics 2016;42:69-91.
Lectura recomendada
- Flynn J., Kaelber D., Baker-Smith C., Blowey D., Carroll A., Daniels S., et al. Clinical Practice Guideline for screening and management of High Blood Pressure in children and Adolescents. Pediatrics 2017;140 (3):e20171904.
- Lurbe E, Agabiti-Rosei E, Kennedy Cruickshank J, Dominiczak A, Erdine S,Hirth A., et al. 2016 European Society of Hyperthension guidelines for the management of high blood pressure in children and adolescents. Journal of Hyperthension 2016;34(1).
- Litwin M. Why should we screen for arterial hypertension in children and adolescents? Pediatr Nephrol 2018;33:83-92.
- Goutham Rao. Diagnosis, Epidemiology, and Management of Hypertension in Children. Pediatrics 2016;138(2):e20153616.
- Strambi M., Giussani M., Ambruzzi MA., Brambila P., Corrado C., Giosdano U., Maffeis C., et al. Novelty in Hypertension in children and adolescents: focus on hypertension during the first year of life, use and interpretation of ambulatory blood pressure monitoring, role of physical activity in prevention and treatment, simple carbohydrates and uric acid as risk factors. Italian Journal of Pediatrics 2016;42:69-91.