Problemas digestivos y nutrición
Problemas digestivos y nutrición
I. Vitoria Miñana.
Unidad de Nutrición y Metabolopatías. Hospital Universitario La Fe. Valencia.
Fecha de recepción: 16-01-2021
Fecha de publicación: 28-02-2021
Adolescere 2021; IX (1): 7-13
Resumen
|
Se revisan las recomendaciones nutricionales para adolescentes con patologías digestivas comunes. En primer lugar, se indican los alimentos que pueden tomarse y los que deben evitarse en la intolerancia a la lactosa. Se hace hincapié en las fuentes de calcio de otros alimentos, así como los errores actuales producidos por las modas nutricionales. En el caso de la intolerancia a la fructosa se repasa el contenido en fructosa de la mayoría de alimentos para poder establecer una guía práctica de alimentación. En el estreñimiento funcional se establecen las recomendaciones alimentarias en función del contenido en fibra alimentaria. Finalmente, se indica el escaso papel de la alimentación en la enfermedad ulcerosa péptica. Palabras clave: Intolerancia a la Lactosa; Malabsorción de fructosa; Estreñimiento. |
Abstract
|
The nutritional recommendations for adolescents with common digestive pathologies are reviewed. Firstly, the foods that can be taken and those that should be avoided in lactose intolerance are indicated. Emphasis is placed on the sources of calcium from other foods, as well as the current errors produced by nutritional fashions. In the case of fructose intolerance, the fructose content of most foods is reviewed in order to establish a practical guide to eating. In the case of functional constipation, dietary recommendations are established on the basis of dietary fiber content. Finally, the limited role of food in peptic ulcer disease is discussed. Key words: Lactose intolerance; Fructose malabsorption; Constipation. |
Introducción
En el presente artículo se revisan las recomendaciones nutricionales para adolescentes con patologías digestivas comunes tales como la intolerancia a la lactosa, malabsorción a la fructosa y estreñimiento funcional, tratando de ofrecer recomendaciones actuales y prácticas.
Alimentación en la intolerancia a la lactosa
En la intolerancia a la lactosa primaria congénita, situación muy rara, se recomienda la retirada de este hidrato de carbono de por vida, mientras que en la hipolactasia tipo adulto, el tratamiento consiste en la reducción de la ingesta de lactosa de forma individualizada para conseguir evitar los síntomas ya que la capacidad residual de lactasa es variable de un individuo a otro, por lo que la tolerancia será también distinta. (Tabla I)
La leche y los lácteos son la principal fuente de lactosa, pero hay que tener en cuenta también que la lactosa puede estar presente en otros alimentos manufacturados, muchos productos comerciales y medicaciones. Por otra parte, la leche y los lácteos son la principal fuente de calcio de la dieta y las necesidades de calcio en el adolescente son elevadas, del orden de 1300 mg/día(1). Por ello, no se debe aconsejar la retirada injustificada de los lácteos de la dieta.
Los lácteos pueden sustituirse por otros alimentos alternativos, siendo los mejores sustitutos los lácteos de origen animal sin lactosa. Los adolescentes pueden tomar leches comerciales sin lactosa, que estén correctamente diseñadas desde el punto de vista nutricional. Este tipo de bebidas contienen lactasa que hidroliza la lactosa en glucosa y galactosa, por lo que son aptas para las personas intolerantes a la lactosa, pero están contraindicadas en los pacientes con galactosemia. También hay comercializados productos con bajo contenido en lactosa como yogures no enriquecidos en leche, queso y mantequilla.
En los adolescentes con intolerancia a la lactosa hay que favorecer la ingesta de calcio adecuada mediante otros alimentos alternativos
En las formas de déficit de lactasa de comienzo tardío, se tolera habitualmente el yogur, ya que contiene beta-galactosidasa endógena que facilita la hidrólisis intestinal de lactosa. Asimismo, se toleran los quesos que contienen cantidades inapreciables de lactosa tales como Emmental, Gruyere, Tilsiter, Jarlsberg, parmesano maduro (de más de 10 meses), queso Cheddar maduro y manchego curado.
El contenido en calcio de dichos quesos se muestra en la Tabla II.
En la intolerancia a la lactosa se tolera el yogur por su contenido en beta-galactosidasa así como los quesos con muy bajo contenido en lactosa y ricos en calcio como son Emmental, Gruyere, Tilsiter, Jarlsberg, parmesano maduro (de más de 10 meses), queso Cheddar maduro y manchego curado
Además de los lácteos, otras fuentes dietéticas de calcio son las verduras (brócoli o espinacas), legumbres (judías, guisantes, garbanzos o soja), pescados y mariscos (salmón, langostinos, gambas, almejas, berberechos, sardinas), pero su biodisponibilidad es menor(2).
Otro tipo de alimento que se va usando cada vez más por la población, y también por el adolescente, como alternativa a la leche, son las mal llamadas “leches vegetales” o bebidas vegetales(3). En relación con las bebidas vegetales, un gran porcentaje no están suplementadas en calcio. Así, en 2017 se publicó una revisión de 164 bebidas vegetales comercializadas en España en el que se incluía la información relativa al contenido en calcio(4). 43 de 54 marcas de bebidas de soja fueron suplementadas con calcio y 23 de ellas también con vitamina D. Las cantidades más comúnmente añadidas fueron 120 mg de calcio por 100 mL y 0,75 µg de vitamina D por 100 mL. De las 24 marcas de bebidas de arroz revisadas solo 8 especificaron las cantidades añadidas de calcio y solo 5 de estas, las cantidades añadidas de vitamina D. De las 22 marcas de bebidas de almendras, solo 5 fueron suplementadas con calcio y vitamina D.
El grupo de bebidas de avena, coco y otras bebidas variadas comprendió 49 marcas. Solo 13 de estas 49 bebidas fueron suplementadas con calcio y vitamina D.
Las bebidas vegetales añaden distintas clases de sales de calcio. El fosfato tricálcico es el más común en las bebidas de soja suplementadas y este tipo de calcio se absorbe en una proporción del 75% respecto del calcio de la leche de vaca. Además, el tratamiento térmico de las bebidas vegetales comerciales precipita el calcio, lo que explica la gran diferencia en el contenido de calcio dependiendo de si la muestra se agita o no. Por otra parte, el mayor contenido en fibra insoluble y fitatos también reduce la absorción de calcio y de otros iones divalentes(5). Finalmente, cuando se especifica el tipo de vitamina D añadida, se trata de la vitamina D2, que tiene una eficacia menor que la vitamina D3(6). En definitiva, las bebidas vegetales, aunque estén suplementadas en calcio y vitamina D, no son una fuente adecuada dada la baja biodisponibilidad, tal como se ha indicado. En resumen, el empleo de bebidas vegetales como alternativa a las bebidas lácteas no es adecuada.
También debe hacerse un comentario acerca de los llamados quesos veganos, ya que también es una moda nutricional que puede ser adoptada por los adolescentes, incluidos los casos con trastornos de la conducta alimentaria(7). Muchos de los quesos veganos se publicitan como “sin lactosa”, “sin proteínas de vaca” y “sin gluten”. En realidad, debe comprobarse la composición nutricional ya que muchos de ellos contienen como ingredientes principales: agua, aceite de coco, a veces una pequeña cantidad de almidón y una mezcla variable de colorantes, saborizantes y aromas. Estos productos contienen una gran cantidad de grasa saturada, pues el aceite de coco es rico en ácido palmítico y esteárico. Pero no ofrecen ningún beneficio para la salud, no aportan nutrientes esenciales y su consumo frecuente es perjudicial para la salud cardiovascular.
En la intolerancia a la lactosa no son alimentos alternativos adecuados ni los quesos veganos de aceite de coco ni las bebidas vegetales
Una posible alternativa nutricional es el tratamiento de reemplazo enzimático con lactasa exógena, existiendo distintos preparados que, adicionados a los alimentos con lactosa (en gotas o tabletas) o tomados antes de ingerir la lactosa (comprimidos masticables o cápsulas), degradan la lactosa reduciendo los síntomas. Finalmente, se ha descrito que el uso de probióticos como Lactobacillus spp, bidobacterium o bifidobacterium animalis, que producen lactasa en el intestino, podrían tener efectos positivos, sin embargo, aún no hay suficiente evidencia.
Alimentación en la malabsorción de fructosa
La fructosa se encuentra en estado natural en la miel (20-40%), frutas, zumos de frutas (20-40%), verduras (1-2%) y otros alimentos vegetales. El sorbitol constituye otra fuente de fructosa y se encuentra en la fruta, verdura, y como agente edulcorante en alimentos dietéticos. La fructosa también se emplea como agente edulcorante en los jarabes de maíz ricos en fructosa para la industria alimentaria, como alternativa a la sacarosa, en forma de fructosa cristalina, por ser su índice edulcorante superior al de la sacarosa y en muchos productos para diabéticos, en forma de fructosa o sorbitol. El contenido en fructosa y sacarosa de las frutas y verduras varía según las condiciones de crecimiento de la planta, el almacenamiento después de la recogida y el tipo de procesamiento culinario.
La fructosa puede ser ingerida de forma libre, formando parte de la sacarosa o de oligo/polisacáridos, y se absorbe principalmente por difusión facilitada, mediante un transportador específico (GLUT-5), que se encuentra en la membrana apical del enterocito y principalmente en tramos proximales del intestino delgado, y en menor medida por otro transportador compartido con glucosa (GLUT-2) que se encuentra en la membrana basolateral. GLUT5 es un transportador con un umbral bajo de saturación, cuya capacidad varía ampliamente entre individuos.
La capacidad de absorción de fructosa mejora con la edad y también con la ingesta asociada de glucosa, galactosa y algunos aminoácidos, mientras que empeora con el consumo de sorbitol, lo cual es importante, pues realmente en nuestra dieta no solemos tomar fructosa en forma pura.
Actualmente se desconocen las causas genéticas que condicionan la malabsorción de fructosa, y no se conoce la cantidad máxima que es capaz de absorber la mayoría de los individuos y de si esta capacidad puede incrementarse por el consumo de fructosa, como ocurre en modelos animales(8).
Las consecuencias fisiológicas y clínicas de la absorción incompleta de fructosa, tanto por una disminución de la capacidad de absorción como por un consumo excesivo, son las mismas que en el resto de cuadros de malabsorción de azúcares y, si bien no todos los individuos presentan síntomas, cuando se manifiestan, se habla de intolerancia dietética para diferenciarla de la intolerancia hereditaria a la fructosa o fructosemia, enfermedad metabólica por déficit de aldolasa B, que provoca acúmulo de fructosa-1-fosfato en hígado, riñón e intestino y que se manifiesta con hipoglucemia, dolor abdominal, diarrea, náuseas y vómitos(9).
La malabsorción a la fructosa no debe confundirse con la intolerancia a la fructosa o fructosemia
Las personas con malabsorción sin síntomas de fructosemia no precisan restricción dietética. Las que muestran síntomas, deben limitar la ingesta de fructosa e intentar conseguir un balance entre la ingesta de fructosa y de glucosa.
En la malabsorción a la fructosa habrá alimentos restringidos (en mayor o menor medida, según la tolerancia individual) y permitidos(10). Los vegetales que contienen predominantemente almidón, así como las verduras de hoja verde, son mejor tolerados. El cocinado provoca una pérdida de azúcares libres, y por ello, las verduras cocinadas tienen un menor contenido en fructosa y son más recomendadas que las crudas.
En la malabsorción a la fructosa con clínica digestiva deben evitarse alimentos ricos en fructosa tales como frutas y determinadas verduras, fundamentalmente
Los alimentos restringidos son:
- Frutas
- Zanahoria, brócoli, judías verdes, coliflor, batata, tomate y pimiento verde
- Habichuelas y guisantes
- Maíz
- Fructosa, miel, jarabe de maíz, sorbitol, mermeladas, postres de gelatina, caramelos, postres edulcorados con fructosa y condimentos como salsa barbacoa, kétchup o salsa agridulce
Los alimentos permitidos son:
- Espárragos, espinacas, cebollino, apio, col rizada, lechuga, pepino, chirivías, calabaza, rábanos, patata y calabacín
- Melaza, azúcar y sacarina
- Resto de cereales, carnes, pescados, huevos, lácteos y grasas
Los zumos de frutas y la absorción de fructosa en adolescentes sanos
Al margen de los casos de malabsorción de fructosa, hay un riesgo de diarrea por alteración de la absorción de los hidratos de carbono por consumo excesivo de zumos de fruta.
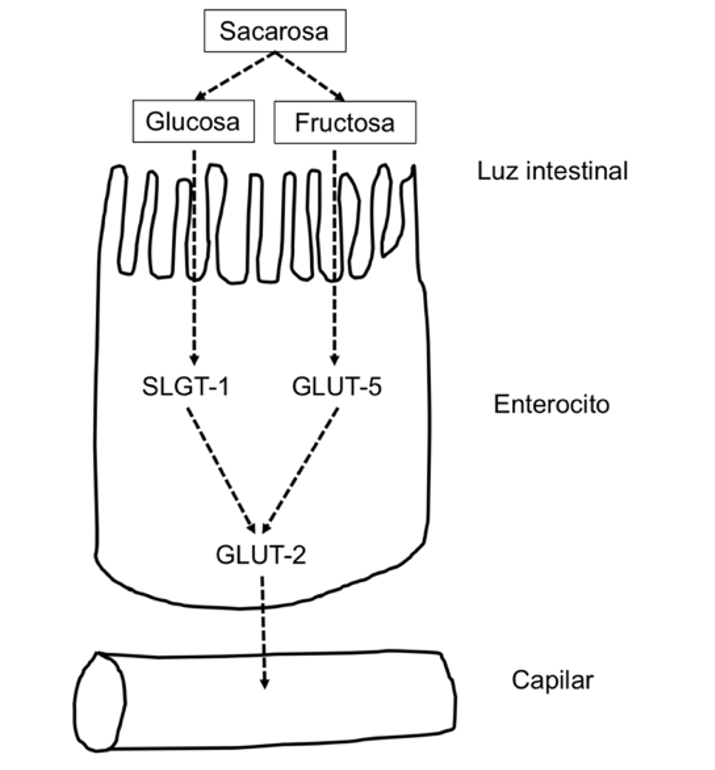
Los hidratos de carbono más comúnmente presentes en los zumos de fruta natural son la glucosa, fructosa, sacarosa y sorbitol. Como se indica en la Figura 1, la sacarosa es hidrolizada a glucosa y fructosa en el intestino delgado por acción de la sacarasa-isomaltasa. Mientras la glucosa es absorbida en el borde en cepillo del intestino delgado por un mecanismo de transporte activo (SGLT-1) acoplado al sodio, la fructosa lo hace por un mecanismo facilitado por una molécula transportadora GLUT-5, de modo que se absorbe con mayor rapidez si la fructosa y la glucosa son equimolares. El sorbitol se absorbe por vía pasiva a un ritmo muy bajo, por lo que gran parte del mismo no es absorbido. Además, podría interferir en la absorción de fructosa.
Tanto la fructosa como el sorbitol no absorbidos en el intestino delgado llegan al colon, donde son fermentados por las bacterias intestinales produciendo hidrógeno, CO2, ácidos propiónico, acético y butírico, lo que provoca meteorismo, flatulencia y dolor abdominal. La carga osmolar de los azúcares no absorbidos arrastra agua por efecto osmótico y es responsable de la diarrea, que puede ser crónica(11).
Tal como se observa en la Tabla III, los zumos de frutas con mayor equilibrio en glucosa y fructosa son los zumos de naranja, uva y piña. Sin embargo, los zumos de pera y de manzana contienen doble concentración de fructosa que de glucosa y mayor contenido en sorbitol, por lo que pueden asociarse a malabsorción de fructosa si se toman en grandes cantidades. Estos datos son interesantes sobre todo en el caso de diarrea crónica inespecífica, pues puede ser favorecida por la excesiva ingesta de zumos de fruta ricos en sorbitol y/o con una relación fructosa-glucosa elevada.
En resumen, y a la vista de estos estudios, puede afirmarse que en cantidades moderadas, los zumos de frutas no plantearán problemas de absorción en niños o adolescentes sanos. En cantidades elevadas, los mejor tolerados deben ser los de piña y naranja mientras que los de pera y manzana serán los peor tolerados.
En adolescentes sanos, una ingesta moderada de zumos de frutas no plantea problemas de absorción. En cantidades elevadas los mejor tolerados deben ser los de piña y naranja mientras que los de pera y manzana serán los peor tolerados, en razón de las cantidades relativas de glucosa y fructosa
Alimentación en el estreñimiento funcional
En relación con la alimentación en el estreñimiento funcional se aconseja habitualmente aumentar el consumo de fibra alimentaria. Esta recomendación de aumento en el consumo de fibra, junto con una mayor ingesta de líquidos en la dieta, es una medida común, aunque sin suficiente evidencia científica(12). La recomendación actual es realizar una dieta balanceada que incluya fruta, vegetales, legumbres y cereales de manera que la cantidad de fibra ingerida al día sea la adecuada, es decir, 0,5 gramos/kg o una cantidad equivalente a la edad del niño más 5 como mínimo. El aumento de la fibra de la dieta sí que lograría una mejoría clínica al menos en los niños y adolescentes que presentan un tránsito colónico lento. El ejercicio físico regular es considerado un coadyuvante en el tratamiento dado que favorece el peristaltismo intestinal(13).
En el estreñimiento funcional se aconseja tomar las cantidades habituales de fibra para la edad
En el momento actual muchas veces no se consumen las cantidades recomendadas de fibra diaria. La fibra dietética es un conjunto de moléculas complejas, sobre todo hidratos de carbono de origen vegetal (pectinas, beta-glucanos, mucílagos y gomas), que el intestino delgado no puede digerir y que llegan intactos al colon. Según la composición de la fibra logran un distinto grado de retención de agua, generan ácidos grasos de cadena corta (acético, propiónico y butírico) que son nutrientes de los colonocitos y aumentan la masa fecal. Sus principales inconvenientes son la flatulencia y la sensación de plenitud(14).
Las principales recomendaciones para aumentar el aporte de fibra con la alimentación del niño y adolescente son(15):
La estrategia de recomendaciones basadas en un mayor consumo de frutas, verduras, legumbres y cereales integrales deben formar parte de la educación sanitaria del adolescente con consumo insuficiente de fibra
Ofrecer alimentos ricos en fibra a lo largo del día y no solo en una o dos comidas.
- Ofrecer fruta fresca con piel, como peras o ciruelas.
- Utilizar cereales integrales (pan, cereales, pasta, arroz…).
- Elegir pan integral o moreno con salvado para acompañar los bocadillos de los almuerzos y meriendas, así como en la comida y cena.
- Preparar guisos con verduras y legumbres a diario (cremas de verduras, lentejas, judías, gazpacho…).
- Ofrecer ensalada en las comidas principales con lechuga y otras verduras frescas.
- Acordarse de los tentempiés ricos en fibra como son las uvas pasas, orejones, ciruelas pasas, …
- Comprobar la cantidad de fibra que contienen los alimentos elaborados adquiridos en el supermercado.
En la Tabla IV se indica el contenido en fibra de algunos alimentos.(16)
Alimentación en la enfermedad ulcerosa péptica
La dieta tiene un escaso papel como causante o agravante de esta patología. No obstante, debe recomendarse la eliminación de hábitos tóxicos (alcohol o tabaco) y del consumo de sustancias estimulantes (como el café), bebidas con gas y aquellos alimentos que el paciente asocie con la aparición o empeoramiento de la clínica.
Tablas y figuras
Tabla I. Contenido en lactosa de alimentos
|
Sin lactosa |
Contenido bajo (0-2 g) |
Contenido medio (2-5 g) |
Contenido elevado |
|
|
|
|
Tabla II. Contenido en calcio por 100 g de porción comestible de quesos bajos en lactosa
|
Queso |
mg calcio/100 g |
|
Cheddar |
740 |
|
Manchego curado |
765 |
|
Gruyere |
880 |
|
Emmental |
1029 |
|
Parmesano |
1275 |
Fuente: Base de Datos Española de composición de alimentos (BEDCA) (https://www.bedca.net) (consulta 10-1-21).
Tabla III. Contenido en glucosa, fructosa, sacarosa y sorbitol de frutas comunes
|
Naranja |
Manzana |
Pera |
Uva |
Piña |
|
|
Glucosa (g) |
3,2 |
3,1 |
2,3 |
7,6 |
3,3 |
|
Fructosa (g) |
3,3 |
7,5 |
6,4 |
8,5 |
3,3 |
|
Sacarosa (g) |
3,5 |
1,5 |
0,9 |
trazas |
5,4 |
|
Sorbitol (g) |
0,4 |
2 |
0 |
Tabla IV. Contenido de fibra en los alimentos(16)
|
Ración o unidad (g) |
g de fibra por ración o unidad |
|
|
Cereales de desayuno |
30 |
0,4 |
|
Cereales ricos en fibra |
30 |
8,4 |
|
Pan blanco |
20 |
0,8 |
|
Pan de molde |
25 |
0,7 |
|
Pan integral |
20 |
1,8 |
|
Espinacas congeladas |
150-200 |
9-12 |
|
Guisantes congelados |
90 |
4,5 |
|
Judías verdes |
150 |
4,1 |
|
Lechuga |
125 |
1,2 |
|
Patata |
125 |
2,5 |
|
Puerros |
150-200 |
3-3,9 |
|
Tomate |
150-200 |
2-2,8 |
|
Zanahoria |
150 |
2,4-3,7 |
|
Judías blancas |
80 |
5,6 |
|
Garbanzos |
80 |
4,8 |
|
Lentejas |
80 |
3,2 |
|
Albaricoques |
50 (unidad) |
0,9 |
|
Cerezas |
175 (ración) |
3 |
|
Ciruelas |
80-100 (unidad) |
0,7-0,9 |
|
Fresas |
100 (ración) |
1,8 |
|
Kiwi |
100 (unidad) |
1,8 |
|
Mandarina |
50-100 (unidad) |
0,7 – 1,4 |
|
Manzana |
150-200 (unidad) |
2,5 – 3,3 |
|
Melocotón |
200 (unidad) |
1,7 |
|
Melón |
250 (rodaja) |
1,5 |
|
Naranja |
200 (unidad) |
2,9 |
|
Pera |
150 (unidad) |
2,6 |
|
Plátano |
150-180 (unidad) |
2,9-3,5 |
|
Uvas |
100-150 (ración) |
0,4-0,7 |
Figura 1. Mecanismo de absorción de la fructosa
Bibliografía
- Institute of Medicine (US) Standing Committee on the Scientific Evaluation of Dietary Reference Intakes.
Dietary Reference Intakes for Calcium, Phosphorus, Magnesium, Vitamin D, and Fluoride. Washington (DC): National Academies Press (US); 1997. Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK109825/ doi: 10.17226/5776. - Misselwitz B, Butter M, Verbeke K, Fox M. Update on lactose malabsorption and intolerance: pathogenesis, diagnosis and clinical management. Gut 2019; 68: 2080-91.
- Moreno JM, Galiano MJ. Nutrición en el adolescente: aclarando mitos. Adolescere 2019;7:14-22.
- Vitoria I. The nutritional limitations of plant-based beverages in infancy and childhood. Nutr Hosp. 2017;34:1205-1214.
- Heaney RP, Rafferty K. The settling problem in calcium-fortified soy bean drinks. J Am Diet Assoc 2006; 106:1753.
- Armas LA, Hollis BW, Heaney RP. Vitamin D2 is much less effective than vitamin D3 in humans. J Clin Endocrinol Metab 2004; 89:5387-91.
- Ruiz PM. Guía de actuación ante los trastornos de la conducta alimentaria en la adolescencia en Atención Primaria. Adolescere 2020:64e1-64e7.
- Ebert K, Witt H. Fructose malabsorption. Mol Cell Pediatr. 2016; 3: 10.
- Vitoria I. Entendiendo las metabolopatías. Barcelona: Ed. Tierra. Barcelona; 2020.
- Chicano FJ, García E, Cañete A. Trastornos de la digestión y absorción de hidratos de carbono En: Sociedad Gastroenterología, Hepatología y Nutrición Pediátrica ed. Tratamiento en Gastroenterología, Hepatología y Nutrición Pediátrica. 5ª ed. Ed. Madrid: Ergon; 2010. p.213-222.
- Comité de Nutrición de la AEP. Consumo de zumos de frutas y de bebidas refrescantes por niños y adolescentes en España. Implicaciones para la salud de su mal uso y abuso. An Pediatr 2003;58:584-93.
- Tabbers MM, DiLorenzo C, Berger MY, Faure C, Langendam MW, Nurko S, et al. Evaluation and treatment of functional constipation in infants and children: evidence-based recommendations from ESPGHAN and NASPGHAN. J Pediatr Gastroenterol Nutr. 2014; 58: 258-74.
- Cilleruelo ML, Fernández S. Estreñimiento. En: F. Argüelles Martín F, García Novo MD, Pavón P, Román E,Silva G,Soo A. Eds.Tratado de gastroenterología, hepatología y nutrición pediátrica aplicada de la SEGHNP. Madrid: Ergon; 2010.p 111-122.
- López MJ, Navas VM. Estreñimiento e incontinencia fecal. En: Polanco Allué I. Atlas de gastroenterología pediátrica. Madrid: Ergon; 2014. p. 135-49.
- Navas VM, Martínez A, Pociello N. Tratamiento del estreñimiento. En: Espín Jaime B. Guía de estreñimiento en el niño. Madrid: Ergon; 2015. p. 19-28.
- Segarra O, Redecillas S, Bautista C. Guía de Nutrición Pediátrica Hospitalaria. Madrid: Ed. Ergon; 2016.
Bibliografía recomendada
- Canani RB, Pezzella V, Amoroso A, Cozzolino T, Di Scala C, Passariello A. Diagnosing and treating intolerance to carbohydrates in children. Nutrients. 2016; 8: 157. Revisión vigente del tratamiento de las intolerancias a lactosa, fructosa y otros hidratos de carbono.
- Espín Jaime B. Guía de estreñimiento en el niño. Madrid: Ergon; 2015. p. 19-28. Libro con abordaje integral del estreñimiento. Su carácter práctico lo hace recomendable para la consulta diaria.




