Diabetes en la adolescencia
Diabetes en la adolescencia
A. Andrés Mingorance Delgado.
Médico adjunto del Servicio de Pediatría del Hospital General Universitario de Alicante. Unidad de Endocrinología y Diabetes Pediátrica.
Fecha de recepción: 20 de septiembre 2017
Fecha de publicación: 30 de octubre 2017
Adolescere 2017; V (3): 5-16
Resumen
|
La adolescencia representa desde el punto de vista endocrinológico un despertar del eje puberal con el consiguiente aumento de la velocidad de crecimiento, modificación de los depósitos lipídicos del organismo, modificación de la masa muscular… Este cambio, aparte del emocional, supone un incremento en las necesidades de insulina del adolescente con Diabetes mellitus tipo 1 (DM1), ya que se modifican las necesidades de insulina tanto de acción basal como de la insulina para las raciones de hidratos de carbono en cada una de las ingestas y de las necesidades de insulina para corregir un evento de hiperglucemia. Al tiempo y derivado en parte, se multiplican casi por dos las necesidades nutricionales. Esto dificulta el control metabólico de la Diabetes mellitus durante esta etapa. En la que es necesario mantener un control estricto. Al mismo tiempo es importante dar recursos para el autoajuste de la terapia para mantener una adecuada integración en el grupo de iguales durante la práctica de ejercicio, salidas… Palabras clave: Diabetes mellitus tipo 1; adolescencia; pubertad; terapia. |
Abstract
|
Adolescence represents from the endocrinological point of view an awakening of the pubertal axis with the consequent increase of growth velocity, modification of the lipid deposits in the organism, modification of the muscular mass, etc. These changes, besides the emotional implications, involve an increase in the overall insulin requirements of those adolescents with type 1 diabetes mellitus (DM1), since the insulin needs of basal, carbohydrate-related boluses and correction boluses differ to previous ages. Nutritional needs are almost doubled during this period. All of this hinders the metabolic control of Diabetes mellitus during this stage were maintaining a strict control is essential. At the same time, it is important to provide resources for the self-adjustment of the therapy so as to maintain an adequate integration in the peer group during exercise, outings… Key words: Diabetes mellitus type 1; adolescence; puberty; therapy. |
Introducción
En nuestro entorno existe una menor predisposición a la aparición de DM2 durante el periodo puberal, a pesar del incremento en la prevalencia de la obesidad. Esto supone que en la práctica, el 90% de la diabetes es DM1. Alrededor de un 5% será DM2 y que su abordaje será el de la obesidad. Y un 1 – 3 % de diabetes tipo MODYs cuyo tratamiento no se incluirá en este artículo.
El tratamiento intensivo de la DM1 permite retrasar y enlentecer la progresión de sus complicaciones crónicas(1,2). La frecuencia de complicaciones en estos pacientes han disminuido con respecto a series históricas tras la popularización de la terapia con múltiples dosis de insulina.
El tratamiento intensivo de la DM1 retrasa o enlentece la progresión de las complicaciones crónicas
Se han realizado diferentes Guías, como la reciente “Global IDF/ISPAD GUIDELINE FOR DIABETES IN CHILDHOOD AND ADOLESCENCE 2014” con la finalidad de asesorar a los profesionales que atienden a niños y adolescentes con DM.
En el año 2000, se constituyo en Noruega el Norwegian Childhood Diabetes and Quality Project (NCDQ), para el asesoramiento mediante “Benchmarking” o técnicas de evaluación comparativa del tratamiento de la diabetes en la edad pediátrica. El objetivo del NCDQ era establecer en centros hospitalarios una asistencia muy cualificada en el tratamiento de DM en la edad pediátrica con unos indicadores de calidad sobre el control metabólico y la detección precoz de las complicaciones, con el fin de mejorar la calidad de vida y proporcionar una mejor atención a estos pacientes. Durante el establecimiento de este sistema se evidenciaron mejorías significativas asociadas a los cambios en el manejo de la enfermedad así como en los ítems de calidad de vida de los niños y adolescentes con DM(3).
El grupo de trabajo de diabetes de la SEEP, en el documento de consenso publicado en 2012(4) recomienda que la atención del paciente pediátrico con diabetes mellitus debe realizarse a nivel hospitalario con los protocolos de asistencia y seguimiento necesarios para cada edad y garantizar así la asistencia e integración del paciente en su entorno.
Los profesionales sanitarios pediátricos que realicen su asistencia han de tener una formación específica.
Necesidad de control de la diabetes mellitus durante la adolescencia
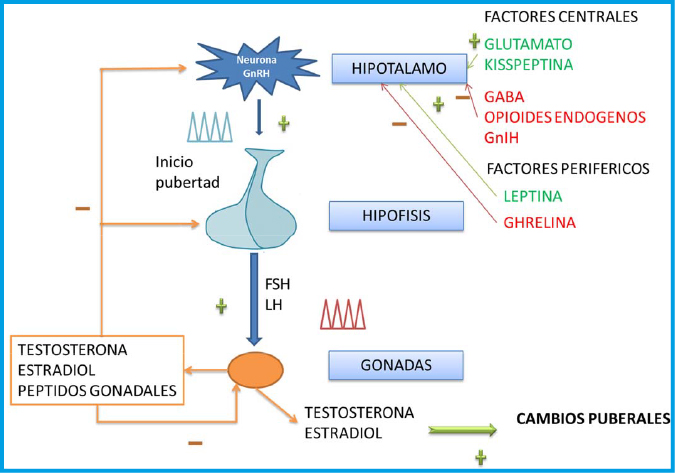
El incremento de los factores de crecimiento tisular y sobre todo de la IGF-1 da lugar a un aumento del riesgo de desarrollo de complicaciones microvasculares en situación de hiperglucemia. Es por ello que se hace prioritario controlar los niveles de glucemia para evitar el desarrollo precoz de dichas complicaciones. La importancia del autocuidado y autoajuste de la terapia se ve entorpecida por la multitud de factores que confluyen durante esta etapa del desarrollo humano.
Durante la pubertad pueden diagnosticarse albuminurias, que en gran parte son transitorias. Puede aparecer incrementos de valores de LDLc que requerirán tratamiento. Pueden presentarse valores de TA por encima de P95 para talla, sexo y edad. Lo que puede dar lugar a la necesidad de asociar otros fármacos a la terapia insulínica, aparte de aquellos que se hayan podido asociar a otras patologías que suelen caminar de la mano con la diabetes.
En ocasiones los intentos de autoajuste de la terapia de la diabetes no consigue nada más que fracasos por la resistencia plurihormonal a la insulina.
Todo, asociado a los cambios psicológicos propios, puede producir un rechazo hacia la diabetes con falta de aceptación de la situación vital y dar lugar al incremento de patología psicológica. Es una etapa en la que se ha de estar atentos a la aparición de sintomatología depresiva o de ansiedad.
Objetivos de control glucémico durante la adolescencia
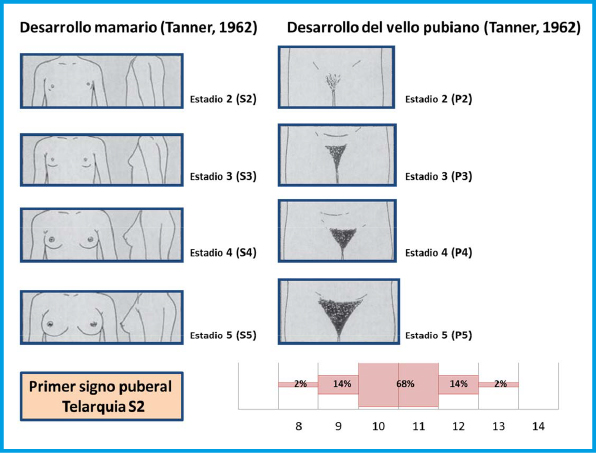
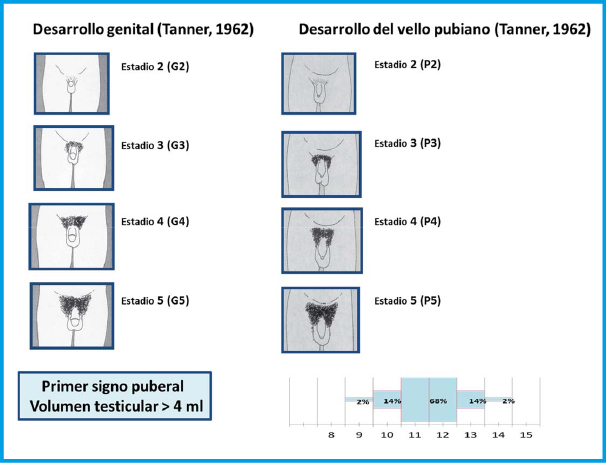
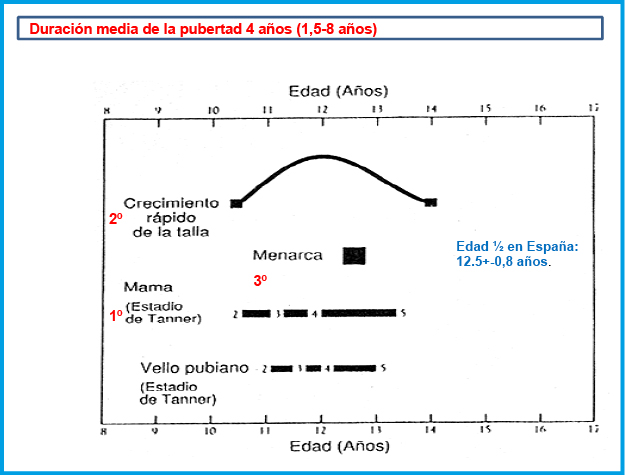
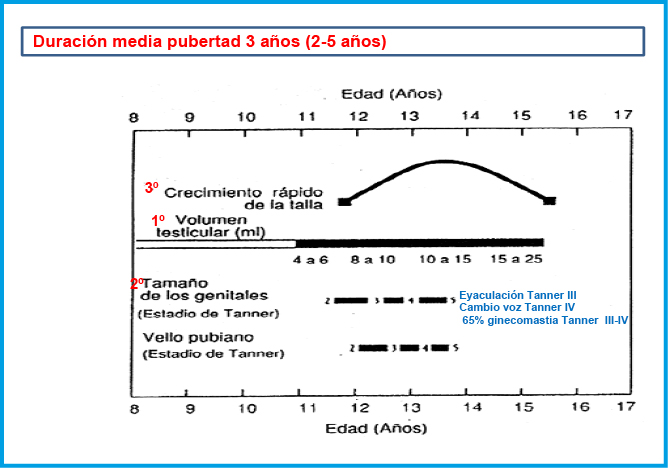
Esta etapa de la vida que abarca desde los 9 – 11 años hasta completado el desarrollo sexual, se caracteriza por un proceso de crecimiento y maduración emocional que no se completa en la mayoría de los casos hasta fases posteriores en la que se denomina adulto joven. Durante la misma es necesario hacer frente a cambios nutricionales, diversificación de alimentación; el inicio de la universidad o estudios superiores, inicio de la actividad laboral; actividad física, en ocasiones de alto nivel de competición; desarrollo psico-social, la integración en el grupo de iguales… Durante la adolescencia puede ocurrir una negación al autocuidado de la DM1 a pesar de los avances tecnológicos, con escasa adherencia, cambio en la relación con los padres, cansancio psicológico de la diabetes y sensación de pérdida de calidad de vida, adquisición de autonomía en otros aspectos de la persona… Todo esto hace que el ajuste terapéutico no siempre vaya asociado únicamente a aspectos de la fisiología, sino a otros más propios de la psicología.
Los objetivos de la terapia de la Diabetes mellitus tipo 1 (DM1) en la adolescencia persiguen las mismas metas que en otras etapas de la vida, siendo conscientes de que la memoria metabólica no respeta a estos momentos del ciclo vital.
Una HbA1c menor de 7,5%; disminuir lo máximo posible el riesgo de hipoglucemias graves y menor variabilidad, son los principios básicos de la terapia. A la vez que un tratamiento que sea tolerado y aceptado por el paciente. Encaminado a no producir una pérdida excesiva de calidad de vida. En numerosas ocasiones es el miedo a la hipoglucemia lo que lleva al paciente a mantener niveles elevados de glucemia durante la noche o durante todo el día(5), pero a diferencia de otros momentos, esto no se acompaña de un aumento del número de controles de glucemia capilar. Aunque resulte paradójico, los niveles más bajos de HbA1c se han asociado con un menor riesgo de hipoglucemia grave y coma en pacientes pediátricos(6).
Las recomendaciones de control actual para el adolescente con DM1 se pueden resumir:
— La mejor HbA1c que se pueda conseguir.
— Evitar hipoglucemias graves, hipoglucemias moderadas frecuentes.
— Evitar periodos prolongados de hiperglucemia (nivel de glucemia superior a 250mg/dl).
Son necesarias las Unidades de Diabetes Pediátrica para controlar adecuadamente a los adolescentes diabéticos
Sin embargo es necesario individualizar.
Se precisa de una Unidad de Diabetes Pediátrica suficientemente dotada para que de forma ideal se visiten entre 3 y 4 veces al año en consulta de diabetes, así como posibilitar accesos a demanda de imprevistos.
Tratamiento insulínico
La elección de un régimen de insulina va a depender de factores individuales del paciente como la edad, duración de la DM1, alimentación y actividad habitual; capacidad para administrarlo y objetivos de control. Han de tenerse en cuenta las preferencias del paciente. En general el objetivo es reemplazar las necesidades de basal para evitar la hiperglucemia entre comidas y evitar los picos de hiperglucemia tras ellas.
Ha sido ampliamente descrita la correlación de los incrementos de IGF-1 durante la pubertad con el aumento de la resistencia a la insulina tanto en no diabetes como en diabetes. En el niño con DM1 podremos ir observando una tendencia a igualar las necesidades de insulina a lo largo de la noche y a lo largo de la tarde, patrón bimodal de la pubertad precoz. En la infancia se observa mayores necesidades de insulina en la parte final del día y primera parte de la madrugada (fenómeno del atardecer) y un marcado fenómeno antialba. En la etapa que precede a la adolescencia, como se ha referido con anterioridad, comienza a dibujarse un fenómeno del alba y se mantiene el fenómeno del atardecer para pasar después al patrón típico del adolescente, con un marcado fenómeno del alba, con mayores necesidades de insulina a partir de las 3 – 4 de la madrugada hasta unas horas después de levantarse, que supera ampliamente las necesidades de insulina del persistente fenómeno del atardecer. Siempre ha de tenerse en cuenta, que este fenómeno del alba se mitiga al completar el desarrollo puberal.
En el adolescente existe un marcado “fenómeno del alba”, con mayores necesidades de insulina
Se observa un incremento de las necesidades de insulina que pasa de en torno a 0,7 UI/kg/día a en ocasiones 1,5 – 2 UI/kg/día(7).
Los cambios en la alimentación hacen que se más importante tener en cuenta la carga glucémica(8) y las unidades de grasa y proteína de cada una de las ingestas a lo largo del día, para ajustar mejor la insulina a administrar(9,10).
En función de todo lo previo, se ha de seleccionar una pauta de las siguientes:
Administración de insulina subcutánea con pluma (de uso mayoritario en nuestro medio) o jeringa:
— Pauta Bolo – Basal. En ella la basal representaría entre un 40 y un 50% de la dosis total diaria de insulina en forma de análogos de acción lenta (AAL), Detemir, Glargina o Degludec, administradas en 1 – 2 dosis al día, con selección del momento en función del efecto de las hormonas contra-insulares. Combinada con un análogo de acción rápida (AAR) administrado entre 10 y 20 minutos antes de las comidas, en función de la carga glucémica de la ingesta. A mayor carga glucémica y mayor glucemia previa mayor tiempo de anticipación. Si en esta pauta se utilizan insulinas humanas, el tiempo de anticipación se hace necesariamente mayor, de hasta 30-40 minutos, aunque cuente con la ventaja de cubrir mejor la hiperglucemia tardía que puedan producir las proteínas.
— Pauta de dos inyecciones al día con mezcla de análogo de rápida o humana más NPH 2/3 antes de desayuno y 1/3 antes de la cena. O una variante de la misma con dosificación en tres momentos del día con combinación de análogos de acción rápida o humana; con NPH antes del desayuno, AAR o humana antes de merienda o cena y NPH o AAL a la hora de ir a la cama. Esta pauta puede ser una alternativa, pese a administrarse NPH, en pacientes que toman media mañana y merienda y que no consienten una pauta bolo basal. Las pre-mezclas de insulina AAR con NPH en pluma, pueden tener su indicación cuando hay problemas de adherencia terapéutica. Aún siendo conscientes de la escasa flexibilidad para el ajuste terapéutico. Por la variabilidad en la acción de la insulina NPH y la elevada frecuencia de hipoglucemias inducidas, con el arsenal terapéutico disponible se deberían valorar otras alternativas.
Los análogos de acción lenta precisan administrarse:
— Glargina (100ui/ml): 1 vez cada 24 horas (aprobado para mayores de 7 años, en menores debería solicitarse consentimiento informada).
— Glargina (300 ui/ml) (no hay estudios de seguridad en menores de 18 años).
— Detemir: 1 vez cada 12 horas.
— Degludec (aprobado su utilización en Europa para pacientes a partir de 1 año) 1 vez cada 24 horas.
Detemir y Glargina no deben mezclarse con insulinas rápidas.
Todos los AAR tienen aprobada su utilización en niños a partir de 1 año y los tres actuales tienen perfiles de acción similar. Los nuevos análogos de inicio más rápido y menor duración podrían tener interés para pacientes en tratamiento con ISCI.
Terapia con bomba de insulina (ISCI)
En la actualidad representa la forma más fisiológica de administración de insulina. Permite administrar de forma programada una basal variable durante las 24 horas, que se ajusta a las necesidades de insulina en los diferentes momentos del día.
La ISCI representa la forma más fisiológica de administrar insulina
Durante la pubertad se requiere mayor basal en la segunda parte de la madrugada (fenómeno del alba), mientras que antes de este momento de desarrollo se suele necesitar mayor cantidad de basal en las últimas horas del día (fenómeno del atardecer) y en la primera parte de la madrugada con disminución de las necesidades hacia el amanecer (fenómeno anti-alba). Estos ajustes pueden realizarse de forma individualizada con esta terapia. Permite programar diferentes patrones de basal para diferentes patrones de actividad y para circunstancias extraordinarias, como después se comenta en los días de enfermedad, es posible programar una dosis basal temporal para el tratamiento de tendencias a hiperglucemia o hipoglucemia.
La posibilidad de administrar mayor número de bolos, para corregir hiperglucemias como para comidas, supone una mejora en la satisfacción con el tratamiento. Cada vez hay mayor evidencia sobre la necesidad de ajustar la cantidad de insulina del bolus en función de la cantidad de grasas y proteínas de la ingesta(11). Es recomendable administrar el equivalente de insulina para una ración de hidratos de carbono por cada 100 – 150 cal aportadas en forma de Unidad Grasa – Proteína (UGP) extendido en el tiempo. Esto, con otras pautas de tratamiento no es posible realizarlo.
Los problemas de adherencia a esta terapia pueden derivar de un escaso número de controles de glucemia, la ausencia de respuesta a la hiperglucemia, la inadecuada contabilización de carbohidratos o la omisión de bolus.
La formación previa al tratamiento va dirigida al entrenamiento en el manejo de todo el sistema y a la resolución de problemas. Durante la formación ha de darse especial importancia al manejo de la hiperglucemia con cetosis, que puede ser indicativo de un mal funcionamiento del sistema de infusión. Si el flujo de insulina se interrumpe durante un tiempo prolongado, puede aparecer cetosis, lo que será especialmente problemático durante la noche. Se instruye en la detección precoz de esta situación y la actuación con la dosis de insulina administrada con pluma o jeringa para evitar la cetoacidosis. Esto ha implicado una disminución en el riesgo de cetoacidosis en los portadores de ISCI(12).
Numerosos estudios clínicos han demostrado la reducción de HbA1c y menor número de hipoglucemias graves en comparación con MDI en pacientes tratados con ISCI (13). Ésta, además mejora la calidad de vida en adolescentes por disminuir el número de pinchazos y flexibilizar la terapia que permite adaptarla a su estilo de vida.
En tratados con ISCI, se han demostrado reducción de HbA1c y menores hipoglucemias
De acuerdo con los consensos internacionales(13), todos los pacientes pediátricos con DM1 son candidatos potenciales para el uso de ISCI, sin ningún límite de edad ni momento evolutivo de la enfermedad. La decisión ha de ser tomada en conjunto con paciente, familia y equipo de diabetes.
No obstante, como en otras etapas de la vida, para conseguir buenos resultados terapéuticos y satisfacción de pacientes y familiares es necesario seleccionar de forma adecuada a los pacientes (12).
Las contraindicaciones de este sistema sería la dificultad para manejarlo, no contar carbohidratos o la no realización de la monitorización de la glucemia. En ocasiones es el paciente quien rechaza esta terapia por los cambios en la imagen corporal que conlleva o la dificultad para realizar algunas actividades.
Un análisis simplista de la eficacia del tratamiento con ISCI es vincularlo únicamente a resultados de HbA1c y no el análisis detallado por indicaciones.
Monitorización de glucosa
La medición de glucemias capilares aportan el reflejo inmediato del grado de control de la glucemia, de la hipo e hiperglucemia y ayuda a la decisión del ajuste de la insulina a administrar. Para tener una visión aproximada de la evolución de la glucemia a lo largo del día se recomienda realizar entre 6-10 controles de glucemia capilar al día. Esto incluye antes de cada comida, 2 horas tras la cena y alguna determinación de madrugada. En situaciones de cambio de actividad o durante procesos intercurrentes y siempre asociado a la edad, conlleva un mayor número de determinaciones. La mejora en los valores de HbA1c se asocian de forma directa con el número de controles de glucemia capilar(14).
Se recomienda realizar entre 6-10 controles de glucemia capilar al día
El registro de estos controles de glucemia, junto con los ajustes realizados en situaciones no habituales, para posterior revisión en consulta, siguen siendo necesarios. En la actualidad con la disponibilidad de medios electrónicos al alcance de cualquiera y las aplicaciones que permiten el mismo o mayor detalle de registro, no se justifica continuar exigiendo el rellenado de los clásicos cuadernillos, salvo que el paciente los prefiera.
Monitorización continua de glucosa (MCG)
Los monitores continuos de glucosa intersticial realizan de forma continuada la valoración de glucosa y muestran valores cada 1 a 5 minutos de la misma. Los resultados son almacenados en un receptor o en una bomba de insulina lo que permite la evaluación posterior. Para un adecuado ajuste de la terapia es necesaria la recogida de eventos que pueden causar las variaciones de glucosa.
La recogida continua de información de glucosa, los avisos de tendencias, la suspensión ante la previsión de hipoglucemia cuando se asocia a una bomba de insulina, hace que se conviertan en un standard en el cuidado en DM1, a la vez que permite disminuir los objetivos de glucemia con una mayor seguridad y sin incrementar el número de hipoglucemias o el tiempo en hipoglucemia.
Desde el 2006 se han incrementado las publicaciones que demuestran la utilidad de la MCG en la reducción de la HbA1c, sobre todo cuando se realiza un uso prolongado del sistema(15), disminución en la frecuencia y gravedad de los episodios de hipoglucemia(16) y mejoría en la percepción en la calidad de vida con independencia de la edad.
La FDA a final del 2016 ha aprobado el primer sistema lo suficientemente fiable, que permite ajustar la dosificación de insulina con la información que proporciona sin necesidad de comprobar con glucemia capilar.
Hasta el momento la limitación fundamental del uso de la MCG ha sido el coste y la falta de financiación por los sistemas públicos de sanidad. En la actualidad, ya hay varias Comunidades Autónomas que lo incluyen entre sus prestaciones. Es recomendable revisar el documento de consenso de la Sociedad Española de Diabetes – Sociedad Española de Endocrinología Pediátrica sobre las recomendaciones de utilización(17).
El sistema de infusión de insulina mejorada con MCG utilizando el sistema Minimed (R) 640G con tecnología SmartGuard (R) realiza la suspensión automática de la liberación de insulina con predicción de niveles bajos de glucosa. Este sistema proporciona protección adicional a la MCG-RT o a la suspensión en hipoglucemia, de interés en pacientes con especial sensibilidad a la misma. En el estudio realizado por el Dr Biester et al (2016)(18) muestra que consigue evitar el 76,8% de las hipoglucemias y sólo el 6,8% de los episodios con tendencia al descenso llegan a ser menores de 55 mg/dl, sin incrementar los valores de glucemia media ni de HbA1c.
Las limitaciones vienen dadas por la longitud de los filamentos del sensor que reduce los lugares de inserción en personas delgadas a glúteo o zona posterior del brazo; la duración de 6 días del sensor y las reacciones cutáneas locales por el adhesivo del sensor.
Alimentación. Influencia sobre el ajuste de insulina
El manejo de la alimentación continúa siendo un aspecto clave en el cuidado de la DM1. Resulta importante prevenir el sobrepeso o la obesidad. No se requiere una alimentación restrictiva sino saludable de la que toda la familia se pueda beneficiar. Esto permite mayor grado de libertad y flexibilidad en la elección de alimentos. Se requiere una formación adecuada a las familias y no todas, o en no todas las situaciones, es posible llegar a este grado de complejidad. Los planes por raciones de intercambio en las que cada ración son 10 gr. de hidratos de carbono posibilita distribuir a lo largo del día, en función de las preferencias del paciente, la cantidad diaria de carbohidratos. Las pautas más rígidas y constantes de alimentación se han utilizado junto a pautas de insulina NPH e insulina regular, donde tanto la dosis de insulina como la ingesta de carbohidratos se mantenía constantes de día en día. Esta pauta ha sido percibida como demasiado restrictiva y potencial fuente de conflictos con la adherencia.
La alimentación del adolescente diabético debe ser saludable y no restrictiva
El estirón puberal y todo el cambio hormonal que lo provoca, da origen a unas necesidades nutricionales como en ningún momento de la vida. A la vez es el momento en que aparecen los conflictos con la imagen corporal y la posibilidad de la aparición de desordenes alimentarios.
Durante esta época se pasan de las necesidades de 1500 – 1800 kcal/día a las 2500 – 3000 o más kcal/día. Pueden verse incrementadas cuando se practica un deporte de alta intensidad.
Estas necesidades suelen cesar cuando termina el pico de estirón puberal y ha de pasarse a pautas de alimentación menos calóricas.
La ingesta en adolescentes en ocasiones es más caótica, se suelen saltar los desayunos y puede haber picoteo a cualquier hora del día o de la noche. Una perdida de peso o una falta de incremento debe alertar a esta edad sobre omisiones en la dosis de insulina para controlar el peso, o ser indicativo de un trastorno de la conducta alimentaria. En esta etapa se ha de intentar simplificar los patrones de tratamiento, para evitar en lo posible, desajustes extremos entre la ingesta y la administración de insulina(19).
Ajuste de terapia para el ejercicio
De forma fisiológica durante el ejercicio se produce una disminución de la secreción de insulina y un incremento en la producción de hormonas contra-reguladoras que incrementan la producción hepática de glucosa. Esto combinado con un incremento del consumo de glucosa por parte del músculo, hace que se mantengan los niveles de glucemia estables en la mayoría de las ocasiones.
En DM1 la regulación a la baja en la producción de insulina en respuesta al ejercicio no se produce, pero sí el incremento de factores contra-insulares. Esta suma de factores aumenta el riesgo de hipoglucemia e hiperglucemia durante el tiempo de ejercicio.
Es importante manejar el tiempo y ajuste de dosis de insulina previa y posterior, el tipo y la duración de la actividad, los niveles de glucemia previos y tras la misma, ajustar suplementos de hidratos y conocer el momento en el que se tiende a producir la hipoglucemia para poder prevenirla.
Para actividades que se prolonguen durante muchas horas en un día (excursiones…) se recomienda realizar una disminución de entre un 30-50% de la dosis de basal de ese día y de alrededor de un 20 % del siguiente. Para pacientes que portan bomba de insulina hay multitud de opciones para el ajuste durante el ejercicio(3). Esto se simplifica en terapia con sistemas integrados ISCI-MCG pues en función de la tendencia de la glucosa se realizan suspensiones de basal.
Si se realiza ejercicio prolongado se disminuirá entre un 30-50% la dosis basal de insulina de ese día
La situación de hiperglucemia (>250 mg/dl) con niveles de cuerpos cetónicos en sangre positivos (>0,5 mmol/L) hace que el deporte sea peligroso por la elevada acción de las hormonas contrareguladoras. Han de realizarse medidas correctoras siempre con antelación al inicio de la actividad.
Manejo del día de enfermedad
Los adolescentes con diabetes y buen control metabólico no sufren mayor número de procesos infecciosos o de enfermedad que otro sin diabetes; sin embargo deben realizarse ajustes en la rutina de cuidado de la diabetes en estas situaciones.
La vacuna antigripal y el resto de vacunas están indicadas. La diabetes no debe modificar la actitud terapéutica de la enfermedad intercurrente.
La diabetes no debe modificar la actitud terapéutica de la enfermedad intercurrente
En la educación diabetológica avanzada debe tratarse el manejo de la deshidratación, hiperglucemia incontrolable o la cetosis y la hipoglucemia. Las familias deben tener formación presencial, por escrito y posibilidad de consultar con el equipo diabetológico para resolver estas situaciones.
La administración de insulina inactiva o la interrupción del flujo de insulina desde una bomba o la omisión de dosis de insulina puede ser la causa de un día de enfermedad. Aunque el manejo de la hiperglucemia es el mismo, es importante delimitar la causa para evitar la recurrencia.
La hiperglucemia suele asociarse a enfermedades que cursan con fiebre, por la elevación de las hormonas de estrés que inducen la gluconeogénesis y la resistencia a la insulina. Enfermedades de mayor gravedad incrementa la producción de cuerpos cetónicos por la inadecuada acción de la insulina o por la falta de ingesta de carbohidratos. Por contra, las enfermedades que asocian vómitos y diarrea llevan a la hipoglucemia por la disminución de la ingesta, la disminución de la absorción desde el intestino o por enlentecimiento del tránsito intestinal.
Las recomendaciones generales durante las enfermedades asociadas son:
— Realizar controles de glucemia capilar al menos cada 3 – 4 horas o más frecuente cuando la glucemia está fuera del rango objetivo (80 – 180 mg/dl).
— Controlar cetonemia o cetonuria al menos cada 12 horas cuando la glucemia exceda los 300 mg/dl.
• La cetonemia mayor de 0,5 mmol/L cuando la glucemia es superior a 200 mg/dl indican la necesidad de suplementos de fluidos e insulina.
• La presencia de cetonemia cuando los niveles de glucemia son normales o bajos (durante una gastroenteritis), reflejan una falta de ingesta de carbohidratos. En este caso no se precisa de suplementos de insulina y está contraindicada. El tratamiento pasa por aportar fluidos con glucosa.
— No se debe suspender la insulina durante un día de enfermedad.
• En situación de ayuno, disminuir al 40% de dosis de basal habitual para cubrir las necesidades metabólicas básicas y prevenir la cetoacidosis.
• En infecciones que asocian fiebre pueden requerir incrementos desde el 10% de la basal habitual para prevenir la hiperglucemia y la tendencia a la cetosis. Pueden necesitarse suplementos con AAR cada 2 – 4 horas en función de las glucemias.
• En caso de hiperglucemia con cetonemia mayor de 3 mmol/L se recomienda tratamiento en el hospital con fluidoterapia e insulinoterapia iv.
En portadores de bomba de insulina que desarrollan hiperglucemia y cetosis mayor de 1 mmol/L siempre se ha de considerar como primera opción un fallo en el sistema de infusión. Durante la formación se ha de insistir en la necesidad de administrar bolos con pluma o jeringa y realizar el cambio del sistema. Puede necesitarse una Dosis Basal Temporal al 120% o más, hasta que los niveles de glucemia comiencen a normalizarse y desaparezca la cetonemia.
La administración de una “Minidosis de glucagón” puede resultar de utilidad para glucemias menores de 70 mg/dl persistentes o cuando no haya tolerancia oral. Para ello, se realiza la mezcla habitual, pero se carga en una jeringa de insulina con una dosis de 1 ui por cada año de edad con un máximo de 15 ui y se administra en subcutáneo. Esta mezcla se puede reutilizar en las siguientes 48 horas si se conserva a 4ºC y la minidosis se puede repetir cada 2 – 4 horas. Hay que tener en cuenta que es menos útil en ayunos prolongados y no debe utilizarse para tratar hipoglucemias graves.
Durante cualquier proceso intercurrente debe vigilarse el estado de hidratación. La fiebre con la diuresis osmótica producida por la hiperglucemia y la eventual cetonuria pueden incrementar las pérdidas de agua y electrolitos. El soporte domiciliario puede incluir:
— Suplementos de agua para casos de hiperglucemia sin otras complicaciones.
— Si hay pérdidas de fluidos por diarrea o vómitos, los fluidos de rehidratación deben contener sales (Sueros de rehidratación oral). Estos preparados contiene 25 – 30 g/L de glucosa, 45 – 90 mEq/L de Na, 30 mEq/L de bicarbonato y 20 – 25 mEq/L de K. Los sueros de rehidratación oral se pueden preparar en casa mezclando media cucharada de café de sal (aprox 3 gr), 7 cucharadas de café de azúcar (28 gr) y 100 ml de zumo de naranja en 1 litro de agua.
— En casos de dificultad para comer o si glucemia baja por debajo de 200 mg/dl, se pueden ofrecer bebidas para deportistas que contienen aproximadamente 255 g/L de glucosa, 20 mEq/L de Na, 3 mEq/L de bicarbonato y 3 mEq/L de K.
— En caso de glucemia en descenso por debajo de 100 mg/dl, se recomienda aportar fluidos con mayor contenido en azúcares (zumos o bebidas no carbonatadas, que contienen alrededor de 70 gr de glucosa/100 ml) Estas bebidas no aportan sodio por lo que no son adecuadas de forma aislada durante una gastroenteritis.
La utilización de fármacos antieméticos en domicilio, sin la valoración previa por un médico, en general están contraindicados por el riesgo de enmascarar otros procesos abdominales. En caso de que no existan contraindicaciones se puede valorar la utilización de Ondansetrón a la dosis habitual.
Diagnóstico de diabetes durante la adolescencia
No supone una excepción pues es uno de los momentos de mayor incidencia.
La información y la formación ha de realizarse en todo momento en presencia del paciente y dirigida fundamentalmente a él, intentando a la vez abordar los miedos y dando seguridad en sus acciones. En función del modelo familiar a aceptación de los cuidados de la diabetes serán mejor o peor aceptados. Este es el momento diagnóstico en el que más apoyo psicológico puede necesitarse. Del grado de adaptación, aceptación e integración en el grupo de iguales dependerá posiblemente el devenir de la evolución y pronóstico de la diabetes.
El diagnóstico de DM1 se debe realizar en presencia del adolescente, para abordar los miedos e inseguridades, siendo en este momento en el que más apoyo psicológico necesita
Salidas, drogas y sexualidad
Es deseable la socialización fuera de la supervisión parental en esta etapa. Se ha de estar atento a la asociación de otra patología en caso de que esta no se produjese. La DM1 viene a complicar el proceso de independización. La ingesta no “controlada” de alimentos que por otra parte tienen mayor contenido en grasa saturada, el incremento de la actividad física puede favorecer la variabilidad glucémica, relacionada o no con eventuales ingestas de alcohol y/u otras drogas.
Es por todo lo previo que merece un episodio de formación, preferiblemente grupal, sobre estos aspectos, la prevención de abuso de sustancias y sexualidad.
Transición a la unidad de endocrinología de adultos
Este paso no debe realizarse a una edad fija, para cada paciente ha de buscarse el momento óptimo y evitar pérdidas, manteniendo un óptimo control de la enfermedad(20). Se ha de clarificar los diferentes modelos de trabajo en cada una de las unidades. El proceso debe iniciarse de forma precoz desde la consulta de pediatría, años antes de la transición, y culminar con un encuentro entre los profesionales que han seguido y van a seguir al paciente y él mismo. Para ayudar en este proceso, la formación grupal u la utilización de nuevas tecnologías pueden resultar de utilidad.
Conclusiones
Controlar la DM1 durante las distintas fases de desarrollo hasta la edad adulta, es un desafío al que se enfrentan diariamente familias, adolescentes y al que las unidades de diabetes pediátricas, cada vez con mayor complejidad de asistencia, pero con los mismos medios de siempre, intentan ayudar.
Durante la etapa de la adolescencia se abandona la supervisión de los padres para ganar en independencia, que ha de ser favorecida desde las Unidades de Diabetes Pediátricas para que se produzca de forma progresiva con la total asunción por parte del paciente, preservando su intimidad y privacidad.
Es necesario realizar un esfuerzo en el ajuste de la terapia para que se adapte lo mejor posible a las nuevas circunstancias y no conduzca al abandono de la terapia.
La formación grupal en esta etapa resulta de mayor interés para el adolescente y debe englobar aspectos de educación para la salud.
Es necesario estar atentos a signos de trastornos afectivos o de la conducta alimentaria.
Lecturas recomendadas
— Barrio Castellanos R, García Cuartero B, Gómez Gila A, González Casado I, Hermoso López F, Luzuriaga Tomás C, Oyarzabal Irigoyen M, Rica Etxebarria I, Rodríguez Rigual M, Torres Lacruz M; Grupo de Trabajo de Diabetes Pediátrica de la Sociedad Española de Endocrinología Pediátrica (SEEP). [Consensus document on continuous subcutaneous insulin infusion (CSII) treatment in paediatrics with type I diabetes]. An Pediatr (Barc). 2010 May;72(5):352.e1-4.
— Rica I, Mingorance A, Gómez-Gila AL, Clemente M, González I, Caimari M, García-Cuartero B, Barrio R. Achievement of metabolic control among children and adolescents with type 1 diabetes in Spain. Acta Diabetol. 2017 Jul;54(7):677-683.
— Chase HP. Understanding Diabetes: A handbook for people who are living with diabetes, 11th ed. Denver, CO: Children’s Diabetes Foundation, 2006.
Bibliografía
1. Epidemiology of diabetes interventions and complications (EDIC) Research Group Diabetes 1999; 48(2):383-90
2. The diabetes Control and Complications Trial/ Epidemiology of Diabetes Interventions and Complications and Pittsburgh Epidemiology of diabetes Complications Experience (1983-2005). Moderm-Day Clinical Course of Type 1 Diabetes Mellitus After 30 years´ Duration. Arch Intern Med 2009; 169(14) 1307-16
3. Margeirsdottir HD, Larsen JR, Kummernes SJ, Brunborg C,Dahl-Jørgensen K on the behalf of the Norwegian Study Group for childhood diabetes The establishment of a new national network leads to quality improvement in childhood diabetes: Implementation of the ISPAD Guidelines. Pediatric Diabetes 2010: 11: 88–95
4. Hermoso López F, Barrio Castellanos R, Garcia Cuartero B, Gómez Gila A,González Casado I, Oyarzabal Irigoyen M, Rica Etxebarria I, Rodríguez-Rigual M, Torres Lacruz M; Grupo de trabajo de Diabetes de la Sociedad Española de Endocrinología Pediátrica. [Treatment of the child and adolescent with type 1diabetes: special paediatric diabetes units]. An Pediatr (Barc). 2013 May;78(5):335.e1-4
5. Battelino T, Phillip M, Bratina N, Nimri R, Oskarsson P, Bolinder J. Effect of continuous glucose monitoring on hypoglycemia in type 1 diabetes. Diabetes Care. 2011; 34(4):795-800
6. Miller KM, Foster NC, Beck RW et al. Current state of type 1 diabetes treatment in the U.S.: Updated data from the T1D exchange clinic registry. Diabetes Care. 2015; 38:971–978
7. Karges B, Kapellen T, Wagner VM, Steigleder-Schweiger C, Karges W, Holl RW,Rosenbauer J; DPV Initiative. Glycated hemoglobin A1c as a risk factor for severe hypoglycemia in pediatric type 1 diabetes. Pediatr Diabetes. 2017;18(1):51-58
8. Bantle JP,Wylie-Rosett J, Albright AL, et al. Nutrition recommendations and interventions for diabetes-2006: a position statement of the American Diabetes Association. Diabetes Care 2008; 31(Suppl 1):S61–S78
9. Smart CE, Annan F, Bruno LP, et al. ISPAD Clinical Practice Consensus Guidelines 2014. Nutritional management in children and adolescents with diabetes. Pediatr Diabetes 2014; 15(Suppl 20):135–153
10. Smart CE, Evans M, O’Connell SM, McElduff P, Lopez PE, Jones TW, Davis EA, King BR. Both dietary protein and fat increase postprandial glucose excursions in children with type 1 diabetes, and the effect is additive. 2013;36(12):3897-902
11. Chase HP. Understanding Diabetes: A handbook for people who are living with diabetes, 11th ed. Denver, CO: Children’s Diabetes Foundation, 2006
12. Fisher LK. The selection of children and adolescents for treatment with continuous subcutaneous insulin infusion (CSII). Pediatric Diabetes. 2006;7(Suppl 4):11–4
13. Pankowska E, Blazik M, Dziechciarz P, Szypowska A, Szajewska H. Continuous subcutaneous insulin infusion vs multiple daily inyections in children with type 1 diabetes: a systematic review and meta-analysis of randomized control trials. Pediatric Diabetes. 2009;10:52–8
14. Rewers MJ, Pillay K, de Beaufort C, Craig ME, Hanas R, Acerini CL, Maahs DM. Assessment and monitoring of glycemic control in children and adolescents with diabetes. Pediatric Diabetes 2014: 15 (Suppl 20): 102–114
15. Beck RW, Buckingham B, Miller K, Wolpert H, Xing D, Block JM et al.; Juvenile Diabetes Research Foundation Continuous Glucose Monitoring Study Group. Factors predictive of use and of benefit from continuous glucose monitoring in type 1 diabetes. Diabetes Care 2009; 32: 1947-53
16. Battelino T, Phillip M, Bratina N, Nimri R, Oskarsson P, Bolinder J. Effect of continuous glucose monitoring on hypoglycemia in type 1 diabetes. Diabetes Care. 2011; 34(4):795-800
17. Giménez M, Díaz-Soto G, Andía V, Ruiz de Adana MS, García-Cuartero B, Rigla M, Martínez-Brocca MA. Documento de consenso SED-SEEP sobre el uso de la monitorización continua de la glucosa en España. Endocrinol Diabetes Nutr. 2017 http://dx.doi.org/10.1016/j.endinu.2017.03.011
18. Biester T, Kordonouri O, Holder M, Remus K, Kieninger-Baum D, Wadien T, Danne T. “Let the Algorithm Do the Work”: Reduction of Hypoglycemia Using Sensor-Augmented Pump Therapy with Predictive Insulin Suspension (SmartGuard) in Pediatric Type 1 Diabetes Patients. Diabetes Technology & Therapeutics. March 2017, 19(3): 173-182
19. Smart CE, Annan F, Bruno LP, et al. ISPAD Clinical Practice Consensus Guidelines 2014. Nutritional management in children and adolescents with diabetes. Pediatr Diabetes 2014; 15(Suppl 20):135–153
20. Rica I, Ferrer-García JC, Barrio R, Gómez Gila AL, Fornos JA. Transición del paciente con diabetes tipo 1 desde la Unidad de Diabetes pediátrica a la Unidad de Diabetes de adultos. Avances en Diabetología, Volume 30, Issue 3, Pages 80-86