Diversidad de género y adolescencia: un reto ético en la consulta
I. del Río Pastoriza.
C.S. Arcade (Pontevedra).
Fecha de recepción: 21-04-2022
Fecha de publicación: 30-06-2022
Adolescere
Resumen
|
La diversidad de expresiones e identidades de género o diversidad de género (DG), es un tema apasionante sobre el que los profesionales que trabajamos con menores deberíamos contar con una formación específica mínima. La meta sería intentar evitar el posible sufrimiento innecesario que se pudiese generar, en caso de que nuestro acompañamiento fuese incorrecto. Es un reto ético que merece la pena. La mirada ética que presenta la DG como una riqueza humana, podría convertirse en una herramienta de protección para esos menores ante riesgos derivados de la potencial transfobia, del rechazo que puede llevar al maltrato familiar o escolar, o incluso en nuestras consultas, sea de modo consciente o no. De ahí la necesidad de difundir dicha mirada no solo con interés en el ámbito profesional, sino también a nivel social, por ofrecernos la oportunidad como ciudadanía de intentar evitar la exclusión que puede llegar a generar el sistema de género. El manejo de la DG en adolescentes nos debe hacer reflexionar sobre el papel de las decisiones en la salud, en las que deberían ser protagonistas, entendiéndolos como sujetos de protección por su especial vulnerabilidad, pero también como sujetos de derechos que han de ejercitar su creciente autonomía..
Palabras clave: Diversidad de género; Adolescencia; Interés superior del menor; Vulnerabilidad; Transfobia.
|
Abstract
|
The diversity of gender expressions and identities, or gender diversity (GD), is an exciting topic on which professionals who work with minors should have a minimum specific training. The goal would be to try to avoid possible unnecessary suffering, which could be generated in the event that our accompaniment was incorrect. It is an ethical challenge that is worthwhile. The ethical perspective which presents the DG as human wealth, could become a protection tool for these minors, in the face of risks derived from potential transphobia, rejection that can lead to family or school abuse, or even in our consultations, be it consciously or not. Hence, the need to spread this view, not only with interest in the professional field, but also at a social level, for offering us as citizens the opportunity to try to avoid the exclusion that gender system can generate. The management of GD in adolescents should make us reflect on the role in decisions about health, in which they should be protagonists, understanding them as subjects of protection, due to their special vulnerability, but also as subjects of rights who must exercise their growing autonomy.
Key words: Gender diversity; Adolescence; Best interest of the minor; Vulnerability; Transphobia.
|
Diversidad de género y exclusión: un reto ético en la consulta y en la sociedad
La diversidad de expresiones e identidades de género o diversidad de género (DG), es un tema sobre el que los pediatras deberíamos contar con una formación mínima. La meta sería intentar evitar el posible sufrimiento innecesario que se pudiese generar en caso de que nuestro acompañamiento fuese incorrecto. Es un reto ético que merece la pena
La diversidad de expresiones e identidades de género o diversidad de género (DG), es un tema apasionante sobre el que los profesionales que trabajamos con menores deberíamos contar con una formación específica mínima. La meta sería intentar evitar el posible sufrimiento innecesario que se pudiese generar en caso de que nuestro acompañamiento fuese incorrecto. Es un reto ético que bien merece la pena. La mirada ética que presenta la DG dentro de la diversidad afectivo-sexual como una riqueza humana, podría convertirse en una herramienta de protección ante riesgos para esos menores, muchos de ellos derivados de la potencial transfobia, del rechazo que puede llevar al maltrato familiar o escolar o incluso en nuestras consultas, sea de modo consciente o no(1). De ahí la necesidad de difundir dicha mirada, no solo con interés en el ámbito profesional, sino también a nivel social, por ofrecernos la oportunidad como ciudadanía de intentar evitar la exclusión que puede llegar a generar el sistema de género en nuestro entorno.
La mirada ética, que presenta la DG como una riqueza humana, podría convertirse en una herramienta de protección ante riesgos para los adolescentes trans, derivados de la potencial transfobia, del rechazo que puede llevar al maltrato familiar o escolar, o incluso en nuestras consultas
Para situar el tema podemos recurrir al libro “Dibujando el género” de Gerard Coll Planas(2), con una versión en forma de guía didáctica (http://www.dibgen.com/pdf/guia_pedagogica_Dibujando_el_genero.pdf), y vídeos en Youtube (en especial el capítulo 4, en que se hace mención explícita a dicha exclusión). (https://www.youtube.com/watch?v=cWjQjvXQwpA&t=43s). La Tabla I recoge los distintos grupos sociales excluidos en función de las dimensiones del sistema de género (elaborado por la asociación de familias AMPGYL*). La Figura 1 muestra un esquema de representación simplificado de la diversidad afectivo-sexual, que no pretende ser biologicista (ni el género está en el cerebro, ni la orientación sexual en el corazón).
*Asociación de Familias contra la Intolerancia X Género” es la denominación que se dio a sí misma la “Asociación de Madres y Padres de Gays, Lesbianas, Transexuales y Bisexuales” (AMPGYL).
Es de destacar la importante aportación de una publicación reciente, Identidades trans. Una aproximación psicosocial al conocimiento sobre lo trans(3) que analiza en profundidad el tema de las identidades trans. Los autores aportan reflexiones fruto del análisis académico de la profesora universitaria Marta E. Aparicio y la prolongada experiencia de acompañamiento de Isidro García Nieto, lo que le otorga un valor añadido. Su lectura nos invita a cuestionarnos la rigidez del género y lo que ello puede implicar, añadiendo sufrimiento a las experiencias que se alejan de las normas impuestas socialmente. Asimismo aporta herramientas para brindar un acompañamiento con calidad y calidez en las distintas etapas de la vida, tanto en el entorno familiar como social y profesional. Dichas reflexiones, que se exponen a continuación, nos pueden ayudar como punto de partida.
Hay tanta diversidad sexual y de género como personas. Las identidades trans se llevan documentando desde principios de la historia, por lo que antropológicamente se puede concluir que se trata de un hecho intrínseco de la naturaleza humana, de su diversidad. La identidad de género es una construcción personal que permite a un individuo saberse como único, pero también es una forma de construcción social. Existe consenso científico de que es el resultado de una compleja combinación de factores biológicos, psicológicos, sociales y culturales.
El paraguas trans es un término global que define a personas cuya identidad de género autopercibido es diferente del género asignado en el momento del nacimiento o cuyas expresiones de género no se ajustan a las esperadas socialmente. La identidad de género y la expresión de género son constructos multidimensionales. La única forma de saber que una persona es trans es cuando esta lo afirma y esto no puede diagnosticarse, porque no se trata de una enfermedad. El verdadero problema de las personas trans es el estigma y discriminación que experimentan, que acaban cristalizando en forma de transfobia social.
Es fundamental poner de manifiesto que no todas las personas trans desean la modificación corporal (tratamientos hormonales o quirúrgicos). Lo que hay que asegurar es que aquellas que quieran iniciar una transición médica tengan garantías sanitarias para hacerlo en un contexto sanitario público adecuado
En los últimos años, han surgido muchos movimientos sociales y académicos que señalan que la patologización de las identidades trans y sus procesos diagnósticos asociados no es necesaria para iniciar los procesos de transición de aquellas personas que libremente quieran realizarlos. Es fundamental poner de manifiesto que no todas las personas trans desean la modificación corporal (tratamientos hormonales o quirúrgicos). El hecho de que algunas quieran iniciar procesos de transición médica no implica necesariamente una medicalización y no es necesario un diagnóstico de enfermedad mental. Lo que hay que asegurar es que aquellas que quieran iniciar una transición médica tengan garantías sanitarias para hacerlo en un contexto sanitario público adecuado, que garantice sus derechos y necesidades.
Solo algunas personas trans experimentan en algún momento ese malestar denominado “disforia de género” y su existencia o permanencia no es algo inherente a las identidades trans, sino que está relacionado con la reacción del entorno y con la cantidad de transfobia que experimente. Dependiendo del contacto con la diversidad sexual y de género, estas vivencias problemáticas con el cuerpo y el comportamiento de género pueden estar más o menos presentes.
El proceso de transición social es el medio por el cual las personas trans visibilizan ante su entorno, de manera total o parcial, que su identidad de género es diferente de la asignada al nacer, un proceso único y personal para el que no existe ninguna pauta sobre cómo realizarlo de manera correcta. Puede suponer un desafío que no todas puedan asumir, pero también tiene ventajas positivas, al poder vivir de manera auténtica y coherente con su identidad. La búsqueda de ayuda en el sistema sanitario público aparece como una preocupación de las personas trans y sus familias, que buscan consejo y apoyo. Cuando no se encuentra, se producen situaciones de malestar que pueden llevar a problemas de salud mental, ya que enfrentarse a la transfobia social contribuye a aumentar los riesgos de depresión y suicidio, niveles de ansiedad, número de adicciones y abuso de sustancias. Aquellos adolescentes trans con entornos en los que se les acepta y protege no tienen mayores niveles de malestar psicológico que el resto de la población.
La principal herramienta para mantener la salud de los menores trans es fomentar el apoyo familiar y acompañarlos en su transición social, en caso de querer realizarla, todo ello alejado de perspectivas estigmatizantes y patologizadoras. En la adolescencia las necesidades respecto al tránsito deben manejarse con precaución, pues se trata de un periodo de especial vulnerabilidad
La principal herramienta para mantener la salud de los menores trans es fomentar el apoyo familiar y acompañarles en su transición social, caso de querer realizarla, todo ello alejado de perspectivas estigmatizantes y patologizadoras. En los más pequeños, permitirles expresarse, jugar y fluir de una manera libre para poder explorar sus emociones en un entorno seguro. En la adolescencia las necesidades respecto al tránsito deben manejarse con precaución, pues se trata de un periodo de especial vulnerabilidad. Sobre todo en lo relativo a las indicaciones médicas irreversibles, dado que existen opciones reversibles que les permiten avanzar en su tránsito (bloqueadores de la pubertad) o evitar ciertas situaciones dolorosas respecto al desarrollo corporal, mientras siguen reflexionando sobre lo que quieren hacer en el futuro. Durante esta etapa vital es preciso prestar especial atención a la ideación suicida e intentos de suicidio, por estar más expuestos a discriminaciones tránsfobas.
El modelo de salud deberá basarse en buscar la promoción de la salud con una atención desde una perspectiva afirmativa y despatologizadora. La transfobia en los entornos sanitarios es una barrera para que las personas trans tengan un buen estado de salud. Si dejan de acudir a los entornos de cuidado de la salud debido a las experiencias tránsfobas, debería ser prioritario el desarrollo de políticas sanitarias para comenzar un proceso formativo de los equipos de AP con la finalidad de aumentar su conocimiento sobre las realidades trans. Además de ofrecer una capacitación mediante información y formación, les permitiría cambiar para crear entornos seguros e inclusivos, libres de transfobia. Es importante preguntar cuáles son el nombre y el género por los que quieren ser tratadas las personas trans. Nunca se puede dar por hecho la identidad de género según la forma de vestir o peinarse, basándose en su expresión de género.
El pediatra debe mostrarse como apoyo para enfrentar las dificultades en el tránsito, para aportarles herramientas que faciliten su autonomía y lograr un mayor bienestar físico, psicológico y social. No se debe dar por hecho que siempre van a necesitar realizar una modificación corporal como parte del tránsito
Lo fundamental en el acompañamiento adecuado de las necesidades de las personas trans y sus procesos de transición, es abordar cada caso de manera individualizada. Los profesionales como apoyo para enfrentar las posibles dificultades en su tránsito, para aportarles herramientas que faciliten su autonomía y lograr un mayor bienestar físico, psicológico y social. Estas son las propuestas de los autores para un mejor acompañamiento desde un enfoque integral.
Aprendiendo con los expertos: la mirada ética como factor de protección
La necesidad de tener una formación mínima como pediatras nos ha de llevar a intentar seleccionar nuestras fuentes de aprendizaje en un tema tan complejo, con miradas en ocasiones excluyentes que imponen una visión única, cuando el abordaje óptimo requiere de un enfoque interdisciplinar, abierto y positivo. Se ha tratado la diversidad de género en publicaciones previas de Adolescere desde distintas perspectivas (psicológica, endocrinológica, sexual, jurídica, …), pero en este artículo nos ceñiremos al aprendizaje y la riqueza que nos puede aportar la “mirada ética”, con herramientas para un acompañamiento inclusivo y su manejo desde esa perspectiva como reto en nuestra consulta con el adolescente trans.
En relación a ese enfoque ético por parte de expertos, cabe destacar algunas intervenciones en el curso Identidad de género en la infancia y la adolescencia (Barcelona, 2017), organizado por el CUIMP-Centre Ernest Lluch, de carácter multidisciplinar, con asistencia masiva.
En dicha jornada, uno de los organizadores del evento, Sabel Gabaldón, psiquiatra infantil en el Hospital San Joan de Dèu, se refirió a su trabajo “La transexualidad medicalizada: una mirada ética”(4), publicación con un enfoque novedoso en su momento, con una propuesta de acompañamiento positivo. Destaca su referencia a la existencia de obstáculos sociales para el desarrollo de derechos fundamentales, al concepto de salud de la OMS (como bienestar bio-psico-social) y, en especial, al enfoque sobre los posibles tratamientos: “hasta donde uno quiera”, como necesidad sentida; de forma libre y autónoma; con capacidad para analizar, decidir y comprender; garantizando el compromiso de seguimiento; personalizando y midiendo consecuencias.
Propone la valoración psicológica para ayudar a explorar consecuencias, como asesoramiento, de modo opcional, enfocado a tratar el posible malestar, individualizando las necesidades. Con una actitud prudente de escucha (que no es lo mismo que miedo o inacción), y un seguimiento riguroso, tanto del menor como de su familia. Considera que la transición puede necesitar apoyo psicológico y que tendría beneficios potenciales. Que los retrasos en los tratamientos pueden potenciar el malestar, el estigma. Nos recuerda la máxima: lo metodológicamente incorrecto no es éticamente aceptable, de ahí la necesidad de contar con formación por parte de los profesionales. Y la situación de orfandad terapéutica, que hace necesaria el desarrollo de investigación clínica, con criterios éticos, de calidad.
Remarca que lo urgente es la intervención en los distintos niveles: educativo, legislativo y sanitario contra el rechazo; la creación de espacios de seguridad para que los menores puedan explorar sus necesidades; y que es preciso evitar las exclusiones incluyentes (falsas tolerancias). En cada camino personal puede existir presión social que lleve a la violencia. Señala que la diversidad de género ayuda a cuestionar la normatividad social y que el respeto a lo trans no se limita a tolerar o cambiar las leyes, sino que reconoce un valor positivo en esa diversidad.
Begoña Román, profesora de Filosofía de la Universidad de Barcelona, referente en Bioética, mostró en dicha jornada una propuesta desde la Ética aplicada: habla de la deferencia, del respeto a la diferencia. A dejar abierto a ser lo que el menor sea, cuando quiera, y garantizar siempre la aceptación. Evitando los extremos, tanto el tradicional (“se le pasará”), como la precipitación (“solucionitis”: encasillar, encajar rápidamente). Propone un cambio de mirada, de paradigma. Se refiere a que para esto no nos vale la MBE (“tiranía de los hechos”) porque pueden existir sesgos, como el binarismo o el componente cultural del género. Recuerda que somos seres históricos, no categorías a priori y no recomienda volver a las categorías. Nos alerta de que hemos de ser críticos con las evidencias, porque aportan un diagnóstico cerrado, y en este caso nos encontramos con un tema muy complejo que precisa de un abordaje amplio y de reflexiones profundas.
En la lucha de las personas por el reconocimiento, por forjar su identidad, por narrar su propia biografía, los menores precisan de autoconfianza, auto-respeto y autoestima
Se refiere a la persona como proyecto que se vive subjetiva y socialmente, intersubjetivamente, de la importancia de cómo nos reciben los demás, de nuestra identidad narrativa. Nos recuerda las obligaciones universales y necesarias, de dignidad y respeto, cuando nos referimos a las personas. Habla de que en la lucha de las personas por el reconocimiento, por forjar su identidad, por narrar su propia biografía, los menores precisan de autoconfianza, auto-respeto y autoestima. Para lograr esa autoconfianza es preciso el amor incondicional de la familia; para alcanzar el auto-respeto, han de sentir que se han respetado sus derechos; y para conseguir desarrollar su autoestima, necesitan ser valorados por sus capacidades. En caso de que esto falle, pueden generarse tanto violencia como sufrimiento. De ahí el importante papel del amor incondicional de la familia o, en su defecto, de la comunidad solidaria. Nos recuerda también que los menores, a veces, no cuentan con lenguaje para narrar su propia historia, y que no se les puede dejar solos, que necesitan de ayuda desde los entornos familiar, educativo y político. Afirma rotundamente que “no es su causa sino la causa de todos”.
Realiza una propuesta desde la Ética aplicada: las familias, como primer nivel de reconocimiento (que no deben estar en duelo permanente). Se refiere a varios modelos de familia: las que no hacen caso, pues lo consideran tabú; las que escuchan pero para hacer cambiar de opinión (“metamorfosis”); y aquellas que dotan de recursos, de acompañamiento al menor (algunas un tiempo, para intentar resolver cuanto antes y otras que lo harán siempre). Dado el importante trabajo realizado desde hace unos años por las asociaciones de familias, es esperable que se mejore el porcentaje de este último modelo, propuesto como el más adecuado para el desarrollo de la libre personalidad del menor. Una publicación reciente(5) corrobora mediante entrevistas a las familias el “círculo virtuoso que surge del reconocimiento de la diversidad de género de estos menores y que pasa por el amor de sus progenitores y de su inclusión en la sociedad”. Y añade que “esto permite un cambio de mirada necesario para plantearnos que la única enfermedad contra la que hay que luchar es contra la transfobia”.
Se han publicado recursos en las webs de asociaciones de familias que pueden facilitar el acompañamiento a los adolescentes por parte de sus familias, así como para comprender los procesos en caso de que se decidan a realizar el tránsito, la visibilización social (https://www.ampgyl.org/).
La profesora Román habla de la justicia como combate contra la suerte, entendiendo a la persona como sujeto de derechos. Nos recuerda que es de justicia que la ciudad en la que naces te acompañe, aunque no lo haga tu familia. Menciona el importante papel de la escuela y de que existan políticas públicas. Se refiere al derecho a la acogida por cada idiosincrasia: “eres tú en tu especificidad, te respeto en tu diferencia”. Por eso nos recuerda a los profesionales que acompañamos en la búsqueda de la vida buena, a la que se refiere la Ética, que no debemos improvisar, que esto nos ha de coger “pensados y organizados” para que nos puedan ver como ayuda.
Los profesionales que acompañamos en la búsqueda de la vida buena, a la que se refiere la Ética, no debemos improvisar, esto nos ha de coger “pensados y organizados” para que nos puedan ver como ayuda
Propone tres modelos de convivencia (que no son excluyentes):
- Clínico-rehabilitador: se trata de personas diferentes, que pueden ser objeto de estudio y puede que requieran tratamientos (no es imprescindible). Podría existir gran sufrimiento o disconfort corporal. Es necesario saber atender lo biológico, pero también lo psicológico, espiritual y social. Recordar que es posible que existan cambios que requieran tratamientos.
- Hermenéutico-social: para corregir la interpretación social de la diferencia, se pueden precisar cambios en la sociedad (hablamos de tabús, de estigmas). Implicaría a los profesionales de los servicios sociales, el derecho o las políticas públicas. Siempre será necesario ese modelo. Se ha de incluir en el proceso de tránsito, dure lo que dure, el mensaje: “Te aceptamos como persona en tus cambios”.
- De Derechos Humanos: en un intento de cambiar el modelo social cuando se considera obsoleto. Situando a la persona en el centro, garantizando derechos (accesibilidad, universalidad), teniendo como base la dignidad de la persona.
Nos recuerda también que la identidad es un proceso que dura toda la vida, lo decide la propia persona, se vive subjetivamente, y no tiene por qué ser binaria. Que es preciso evitar el estigma y reducir la persona a eso, a ser o no ser trans, en ese proceso de deferencia a la diferencia personal, evitando la torpeza de buenas voluntades. Es necesario estudiar, tanto los profesionales de la Medicina, como de los servicios sociales, o en la escuela. La idea central sería intentar disminuir el sufrimiento que puede generar la búsqueda. Como argumentos para aceptar a la persona propone: el respeto, argumentos prudenciales y consecuencialistas.
En cuanto al respeto, se refiere a la mirada atenta a cada especificidad, a cada historia de vida, sin intimidar con preguntas, considerando la condición de persona como un a priori. Dejándose interpelar por el rostro del otro, sin dar nosotros la solución. Acompañando en cada historia personal, evitando la “solucionitis”. Basándose en la capacidad de empoderamiento de las personas.
Con respecto a los argumentos prudenciales habla de la necesidad de ser cuidadosos con lo irreversible, por la posibilidad de cicatrices, no solo físicas sino anímicas, postergando lo irrevocable, sin caer en la tiranía de los hechos, de las pruebas. Actuando con procesos humildes, cautelosos, sin atentar contra la salud, evitando posibles disfuncionalidades. Y vigilancia especial con respecto a las violencias estructurales y lingüísticas.
Con los argumentos consecuencialistas se refiere a la necesidad de evitar el estigma, situando a la persona en el centro, acompañando a los protagonistas y sus familias desde las escuelas, desde las comunidades. Facilitando políticas públicas para lograr la accesibilidad, la gratuidad y la universalidad de los servicios en caso de que se precisen.
Finaliza recordando el importante papel de la Ética dentro de la vida dedicada a la “búsqueda de la vida buena”, que lo ideal es que sea acompañada y centrada en la persona, dado que “nadie tiene derecho a expropiarles sus vidas” a los menores trans.
Además, en dicha jornada, Lucas Platero, sociólogo, investigador, docente y activista trans, se refirió a las intervenciones educativas. Analizó el tema en profundidad en su libro “TRANS*exualidades. Acompañamiento, factores de salud y recursos educativos”(6) (con un glosario extenso que nos puede facilitar la comprensión y múltiples recursos educativos). Mencionó que las personas trans cuentan con experiencias amplias, distintas, que se alejaban de normas impuestas. Que no es necesario ningún diagnóstico, sino que lo único preciso es generar espacios amigables. Se refirió al hecho de que quien decide la identidad de la persona es solo esa persona, en un proceso íntimo de construcción. Que a las personas trans solo se las concibe por los “hitos”, pero que “son muchas más cosas que trans”. Y que es preciso respetar los tiempos que necesita para sí mismo cada menor.
Ofreció una invitación a estudiar, a leer cosas de la vida cotidiana, para “aprovechar el asombro que nos disloque de nuestro lugar de confort”. Recordó que en los procesos de acompañamiento es preciso generar un vocabulario positivo y trabajar con las familias. Y que los menores trans aportan algo positivo a la escuela: algo fuera de lo mayoritario, factores de salud/protección, alfabetización (vocabulario, reflexión más profunda sobre el sexo, el género, la orientación sexual…). Solicitó mayor sensibilidad para personas que son cuestionadas continuamente, en vez de preguntar si están bien, para intentar, si es posible, lograr un entorno mejor para todas las personas.
En la Jornada La construcción de la identidad de género. Menores y disforia de género, de la Cátedra Santander de Derecho y Menores, de la Universidad de Comillas (Madrid, 2016), la profesora Carmen Massé se refirió a la responsabilidad ética en contextos de vulnerabilidad. Al derecho a pensar diferente, entendiendo en la vida que “cada oportunidad es una experiencia y cada experiencia es una oportunidad de mejora”. Mencionó el enfoque ético desde la ética de mínimos, que se centraría en no dañar, mientras que la ética de máximos añadiría el aliviar, el permitir el libre desarrollo de la personalidad o el evitar daños. La necesidad de individualizar necesidades, apelando siempre a la prudencia responsable, y animando a cuestionar el discurso social porque tenemos la “obligación de construir una sociedad con individuos con una vida plenamente humana”. Que no debemos interferir sino proteger, tanto la integridad física como la psíquica, respetando y promoviendo la autonomía, ayudando a superar obstáculos para comprender, desarrollando capacidades en un contexto de solidaridad e integración social. Propone llegar a comprender sin juzgar, y menciona la posibilidad de múltiples transexualidades, dado que no existe un modelo único, sino tantos como personas trans.
En la despatologización de la transexualidad, se ha conseguido en la publicación de la CIE 11 que se eliminase de las categorías relacionadas con la salud mental, y se encuentra clasificada desde 2019 en su capítulo 17, Condiciones relacionadas con la salud sexual, como Discordancia de género
De las personas referentes que han trabajado sobre la perspectiva teórico-activista de despatologización a nivel internacional, destacar a Amets Suess Schwend, Doctor en Antropología Social. En resumen, su propuesta de enfoque se refiere a:
- La argumentación desde una perspectiva de Derechos Humanos, basada en el enfoque de salud de la OMS: el derecho a la salud y a la atención sanitaria como Derecho Humano fundamental.
- La necesidad de inclusión como categoría no patologizante, relacionada con la atención sanitaria trans-específica en la CIE 11 (entenderlo en adultos y adolescentes como proceso de salud no basado en enfermedad o trastorno).
- El desarrollo de estrategias contexto-específicas (valorando que en los sistemas de salud públicos sería más fácil la inclusión de la asistencia sanitaria que en los privados, en caso de precisarse).
Tras el camino emprendido en esa lucha internacional por la despatologización(7,8), se ha conseguido en la publicación de la CIE 11 (Clasificación Internacional de Enfermedades para Estadísticas de Mortalidad y Morbilidad. Undécima revisión), que se eliminase de las categorías relacionadas con la salud mental, y se encuentra clasificada desde 2019 en su capítulo 17, Condiciones relacionadas con la salud sexual, como Discordancia de género:
HA60 Discordancia de género en la adolescencia o adultez.
HA61 Discordancia de género en la infancia.
HA6Z Discordancia de género, sin especificación.
Dentro de esa visión de despatologización de la transexualidad se entiende el seguimiento psicológico como acompañamiento, apoyo, nunca como evaluación, y siempre de modo voluntario. Desde el activismo se anima a las sociedades científicas pediátricas a profundizar en el estudio de DG de modo integral, con una visión transinclusiva, dado que el apoyo al tránsito social, la libertad de elección y un acompañamiento médico positivo, son los que mejor satisfacen el interés superior del menor.
Susan Stryker, profesora universitaria estadounidense, activista trans, afirma rotundamente que: El respeto a las personas trans* no consiste en «tolerar» las expresiones no convencionales de género; no solo hay que cambiar las leyes para prohibir la discriminación, sino que forma parte de un «imperativo ético» más amplio que supone reconocer un valor positivo en la diversidad. Es decir, el respeto depende de un reconocimiento del valor de «lo otro», de lo distinto a uno (2013).
De la Jornada sobre Enfoques actuales de la Transexualidad en la infancia y la adolescencia (UNED, Madrid, 2016), cabe destacar la intervención de Javier González de Dios, pediatra del Hospital Universitario de Alicante, experto en Pediatría y Cine, con unos mensajes muy claros para los profesionales: la necesidad de velar con ciencia y conciencia, de individualizar necesidades, la propuesta de prescribir películas, y todo ello con la intención de “mejorar el abrazo a la diversidad humana para luchar contra la ignorancia”. Se refirió a las 5C en transexualidad: Ciencia, Conciencia, Calidad, Color y Calor. Y añadió mensajes claros como el NO a la transfobia, el NO al cuerpo inadecuado, el que NO es imprescindible el rechazo a los genitales, y que lo que sí existe es una mentalidad social equivocada, llena de prejuicios.
Recomendaciones generales de acompañamiento familiar y profesional: un reto ético en la sociedad
En la publicación comentada de Isidro García Nieto y Marta E. Aparicio(3), los autores nos ofrecen pautas clave para el acompañamiento tanto familiar como profesional, en las distintas etapas de la vida. Se refieren al acompañamiento familiar como la principal herramienta para garantizar el bienestar para que las adolescencias trans se sientan seguras y acompañadas. La juventud trans solo necesita que sus familiares estén ahí acompañando sus miedos, inseguridades, alegrías o penas desde el sentido común. Las principales cuestiones que necesitan son:
- Recibir el amor incondicional en el tránsito.
- No cuestionar su identidad de género.
- Realizar un acompañamiento positivo.
- Respetar su nombre y pronombre de género.
- Buscar recursos de acompañamiento sociosanitario (si lo desean).
Se refieren los autores a que en esta etapa el objetivo principal del acompañamiento de los profesionales debería centrarse en dotar a la persona trans de herramientas para mejorar la vivencia de su identidad de género, afrontar las posibles consecuencias de la visibilidad en su transición y evitar los riesgos de exclusión social relacionados con la transfobia social. Cuando se trabaja con jóvenes trans, la intervención debe ir dirigida a diferentes aspectos:
- Acompañar en la potencial angustia de los que deseen realizar modificaciones corporales, y ayudarles a gestionar su deseo de que sea lo más rápido posible.
- Informar sobre los tratamientos médicos posibles en caso de precisar modificaciones corporales: orientar sobre el proceso para que puedan decidir cómo, cuándo y hasta dónde quieren llegar.
- Facilitar información adecuada sobre los aspectos sanitarios, sociales, educativos y legales durante su tránsito, para evitar falsas expectativas (ventajas y desventajas de las decisiones). Respetar el ritmo deseado de cada adolescente.
- Trabajar las perspectivas de los cuerpos diversos, como forma de contrarrestar la educación y visión normativa del cuerpo y del género que han interiorizado. No informarlos exclusivamente sobre los procesos de modificación corporal (tratamientos hormonales y quirúrgicos), sino trabajar sobre los procesos de conocimiento y aceptación de diferentes opciones corporales posibles y en la vivencia positiva de esa diversidad. Es preciso contar con información amplia sobre las identidades trans no binarias, ya que sus necesidades pueden ser muy diferentes.
- Informar sobre el marco legal.
- Garantizar que se cumplan los protocolos de prevención de acoso escolar por su mayor vulnerabilidad.
- Facilitar información veraz y libre de prejuicios, que les permita mejorar la aceptación de su identidad.
- Ofrecer referentes positivos de identidades trans.
- Facilitar la participación en grupos de apoyo entre iguales y de familiares.
- Crear espacios sanitarios seguros, a los que puedan acercarse sin miedo a ser discriminados y donde reciban una información adecuada sobre su salud sexual y reproductiva.
Partiendo de esas recomendaciones de acompañamiento profesional general, a continuación nos centraremos en las particularidades de nuestra consulta pediátrica del adolescente, en la que también serán de gran ayuda las aportaciones referidas al acompañamiento familiar.
Recomendaciones para el pediatra: un reto ético en la consulta
El papel del pediatra de Atención Primaria (AP) en la promoción, la protección y el acompañamiento de los menores en el ámbito sanitario, en el caso de menores trans lleva a actuar como asesores de salud, puesto que no se trata de atender a personas con ninguna patología. Este es el enfoque de una publicación de la AEP sobre diversidad de género en la infancia y la adolescencia (Posicionamiento Técnico de la Asociación Española de Pediatría en relación con la diversidad de género en la infancia y la adolescencia: mirada ética y jurídica desde una perspectiva multidisciplinar)(9).
La intención del documento, elaborado por un grupo multidisciplinar, es transmitir a los profesionales que trabajan con menores trans, la importancia de contar con unos conocimientos mínimos para poder realizar acompañamientos adecuados, en caso de que sean necesarios, con una visión transinclusiva. Y más allá, como mensaje global, en un intento de evidenciar que la Ética nos recuerda la necesidad de respeto a la diversidad de género como derecho humano fundamental, pero que, además, se considera un imperativo ético el reconocimiento de un valor positivo en esa diversidad. De ahí que sea preciso impulsar un cambio de mirada social para lograr llegar a verlo como una riqueza humana más. Se desarrollan en profundidad los valores a considerar en la DG en la infancia y adolescencia: el interés superior del menor, el principio de protección frente a la vulnerabilidad, el acompañamiento y escucha activa del relato del menor, la prudencia, la responsabilidad, el reconocimiento como valor positivo y el respeto a la diversidad.
La recomendación para los pediatras de AP sería que, además de contar con esa formación básica, han de conocer la información de sus recursos locales, tanto de las asociaciones de familias como de los grupos de pares para adolescentes. Es preciso individualizar, valorando las necesidades específicas y los diversos contextos. Intentando actuar siempre con prudencia, más aún si tenemos en cuenta las incertidumbres con las que nos hemos de manejar. Se exige rigor científico, de ahí la formación mínima que se precisa, y responsabilidad, lo que nos lleva a medir las consecuencias de nuestras decisiones, consensuadas en lo posible con el menor y su familia.
El manejo de la DG en adolescentes nos debe hacer reflexionar sobre el papel en las decisiones sobre la salud, en las que deberían ser protagonistas, entendiéndolos como sujetos de protección por su especial vulnerabilidad, pero también como sujetos de derechos que han de ejercitar su creciente autonomía
Hemos de entender al adolescente no solo como sujeto de protección sino también de derechos. Con capacidad para tomar decisiones sobre su propia salud de modo proporcional a su competencia, y la gravedad de las mismas. Entendemos por competencia, la madurez suficiente para tomar decisiones basadas en juicios internos y de actuar de acuerdo con sus creencias, con su plan vital. Por tanto, se entiende que a mayor gravedad, se precisará de una mayor competencia, como podemos ver reflejado en la escala móvil de competencia de Drane (Tabla II)(10), que será una posible guía para este proceso. Hemos de considerar que cuanto más graves, más irreversibles o de mayor impacto emocional, precisaremos de más tiempo, serenidad, conocimiento y prudencia para dicha toma de decisiones consensuadas. La propuesta es la de construir una relación clínica con el adolescente basada en unos valores como los que se mencionan en este decálogo (Tabla III)(11).
En una etapa de especial importancia en el desarrollo de las personas, como es la adolescencia, tenemos un doble deber como profesionales; por un lado, el contexto de vulnerabilidad nos ha de orientar hacia la protección, y por otro, no podemos olvidar nuestra obligación de promover la autonomía de esos menores, para que lleguen a convertirse en adultos responsables, que puedan tomar decisiones prudentes, razonadas y razonables. El profesional sanitario no actuaría con la pretensión de “patologizar”, sino como garante de que las decisiones se adoptan de acuerdo con el estado de la ciencia, y del interés superior del menor y su protección frente a la vulnerabilidad(12).
El concepto que ha de guiarnos en las decisiones en la consulta con el adolescente, será siempre el de la búsqueda del interés superior del menor. Este concepto ético y legal queda explicitado en la Ley 26/2015 de 28 julio 2015, de modificación del sistema de protección a la infancia y la adolescencia (Art.2), que se refiere, por un lado, a criterios generales como necesidades básicas o entorno familiar adecuado y libre de violencia, pero también hace mención explícita de nuestro deber de atender a los deseos, sentimientos y opiniones del menor; y por otro, a los elementos a ponderar, como la edad y madurez, la garantía de igualdad y no discriminación en contextos de vulnerabilidad (se mencionan, tanto la diversidad de género como la orientación sexual), o la estabilidad de las soluciones (Anexo 1)(11).
El mensaje a los profesionales se traduciría en un intento de “desmedicalizar” la vida de los menores trans, escuchando sus necesidades particulares y evitando sufrimiento innecesario en la consulta, que podría llegar a considerarse un tipo de maltrato institucional. Recordar la importancia de que se usen el nombre y pronombre elegidos, aunque no se haya procedido al cambio registral, si es deseo del menor (con recordatorios en la historia clínica, evitando el nombre de nacimiento en las llamadas en la sala de espera, llamando por apellidos…).
El pediatra no ha de influir en las decisiones del menor, debe realizar un acompañamiento positivo e individualizado, explorando las necesidades particulares para intentar dar respuestas adecuadas mediante un proceso de decisiones informadas, con un lenguaje adaptado a los menores y sus familias, tranquilizando, practicando una escucha activa empática
El pediatra no ha de influir en las decisiones del menor: ni debe prohibir ni animar a que se exprese. Debe realizar un acompañamiento positivo, explorando las necesidades particulares para intentar dar respuesta en la medida de lo posible, mediante un proceso de decisiones informadas, utilizando un lenguaje claro y comprensible, adaptado a los menores y sus familias, tranquilizando, practicando una escucha activa empática. Considerar el papel del profesional dentro del empoderamiento de los menores, entendido como acompañamiento, para que desarrollen sus capacidades propias por sí mismos, sin presiones.
Como demostración de una actitud de compromiso ético por parte de los profesionales de la Endocrinología Pediátrica, que se esfuerzan en acompañar a los menores trans y sus familias del mejor modo posible cuando lo solicitan, se ha realizado un trabajo colaborativo publicado recientemente como guía clínica, que puede redundar en una mejoría tanto de la calidad como de la calidez de la asistencia de aquellos adolescentes que demanden el acceso a algunos tratamientos disponibles, en caso de necesitar modificaciones corporales. Añaden una tabla de recomendaciones generales para la atención sanitaria, de especial relevancia en estos contextos de vulnerabilidad(13).
En esa línea se ha publicado una Guía para la atención de las personas trans en el ámbito sociosanitario, por parte de la FELGTB, que incorpora apartados específicos sobre el acompañamiento de menores trans en la infancia y adolescencia, basadas en tres principios: escuchar, respetar y proteger (https://felgtb.org/wp-content/uploads/2021/11/guia_at_personastrans_FELGTB21.pdf).
Como profesionales sanitarios, no debemos dar por hecho que una persona trans siempre va a querer realizar una modificación corporal como parte de su tránsito. Habrá algunas que quieran modificar su cuerpo por completo, parcialmente, o que no querrán hacerlo, y cualquiera de estas opciones es completamente válida. Las personas trans tienen cuerpos diversos y pueden desear modificarlos o no. El hecho de que quieran o no hacerlo, en ningún momento cuestiona ni refuerza cuál es su identidad de género(3).
En aquellos adolescentes que soliciten la derivación a consultas de Endocrinología Pediátrica, es importante la coordinación entre AP y especializada en cuanto al seguimiento, la petición de estudios o la promoción de hábitos de vida saludables (se puede demorar hasta el desarrollo puberal estable porque antes no se van a tomar decisiones activas). Es importante recordar que no todos los adolescentes trans solicitarán acceder a modificaciones corporales pero, en caso de que lo hagan, es responsabilidad de los profesionales informar de forma veraz y no generar falsas expectativas, e intentar individualizar las necesidades, puesto que cada adolescente es único y existen tantas posibilidades de vivencias como personas trans. La falta de evidencia científica obliga a la prudencia e incluso a plantearse el retraso de tratamientos con consecuencias irreversibles, pero pueden darse situaciones en que ello lleve a prolongar el malestar y contribuir a una apariencia que podría provocar abusos y estigmatización. Antes de considerar cualquier tratamiento médico, debería realizarse una valoración exhaustiva de los factores psicosociales y familiares, evitando presiones para acelerar el proceso o reducir a la persona a ser o no ser trans(12). De ahí la importancia de escuchar y dar voz a los protagonistas.
En cuanto al acompañamiento psicológico, debería dirigirse a abordar experiencias de sufrimiento, discriminación o acoso escolar, así como facilitar el bienestar y la estabilidad psicológica. El malestar no es intrínseco a la DG, sino que a menudo depende de las reacciones discriminatorias del entorno
En cuanto al acompañamiento psicológico, debería dirigirse a abordar experiencias de sufrimiento, discriminación o acoso escolar, así como facilitar el bienestar y la estabilidad psicológica. El malestar no es intrínseco a la DG, sino que a menudo depende de las reacciones discriminatorias del entorno(12). Pero si existiese disforia intensa (no es condición obligatoria ni permanente en la DG), angustia del menor o su familia, generalmente relacionadas con el rechazo, o en caso de psicopatología asociada, como en cualquier adolescente se valorará la derivación a la Unidad de Salud Mental o a los expertos de referencia, tras consenso con los protagonistas. Puede que se solicite un acompañamiento psicológico simplemente para facilitar herramientas para la gestión emocional de los cambios en el proceso de transición, tanto en el menor como en su familia.
Son muchas las situaciones difíciles de resolver que se originan en las consultas de Pediatría. Un escenario habitual es el de padres separados, que intentan instrumentalizar al menor dentro de la asistencia sanitaria. Hemos de recordar que nuestra obligación, ética y legal, es atender al interés superior del menor, no dejándonos llevar por las exigencias y/o peticiones de los padres, a las que solo atenderemos si redundan en beneficio del menor, respetando sus derechos. Esto enlaza también con el consentimiento por representación que, en caso de que la decisión de los padres no se ajuste a ese interés superior, el asunto deberá ponerse en conocimiento de la autoridad judicial si las circunstancias lo permiten o, si no lo hacen, podremos actuar directamente en su beneficio. Hemos de tenerlo en cuenta, en aras del respeto a la identidad de género por parte de uno o ambos progenitores(11).
En caso de detección en la familia o en el centro educativo de falta de respeto a la identidad de género del menor, hemos de considerar la posible situación de maltrato. Nuestra obligación como profesionales de velar por el interés superior del menor, nos lleva a poner en marcha los posibles protocolos de protección de menores
En caso de detección en la familia o en el centro educativo de falta de respeto a la identidad de género del menor, hemos de considerar la posible situación de maltrato. Nuestra obligación como profesionales de velar por el interés superior del menor, nos lleva a poner en marcha los posibles protocolos de protección de menores. Se intentará siempre la mediación a través del contacto con los servicios sociales, los centros de orientación familiar, o recurriendo a los comités de ética asistencial para evitar la judicialización del caso, que se pondrá en marcha si no se soluciona o se considera que el menor está en riesgo. Existen protocolos en cada comunidad autónoma para la vigilancia y atención del posible acoso en el entorno educativo. La diversidad afectivo-sexual y de género se debe abordar de manera efectiva en los itinerarios educativos, para la prevención de conductas discriminatorias o de acoso escolar, además de implementar una educación afectivo-sexual en todos los itinerarios formativos. La educación es la principal herramienta para luchar contra la transfobia y como sociedad debemos apostar por ella de una manera integral(3).
Se ha de caminar hacia el acceso equitativo en el SNS, intentando ofrecer una asistencia integral a los menores trans. Se precisa de un marco normativo común que ayude a la protección de los derechos de los menores, en la lucha contra la discriminación, los abusos o el rechazo. Son necesarias las campañas de información en la comunidad que hablen del respeto a la diversidad, a la diferencia.
La responsabilidad de erradicar la transfobia social que enfrentan cada día las personas trans, y las limitaciones legales (y de otro tipo) que existen actualmente para que puedan acceder al completo disfrute de sus derechos fundamentales es una cuestión que nos atañe como sociedad(3).
Aprendiendo con los protagonistas: un reto ético para el presente y el futuro
La diversidad de género, como otras diversidades (cultural, funcional…), exige el respeto como derecho humano fundamental, pero la mirada ética habla de considerarlo una riqueza humana con valor positivo. La capacidad de aprendizaje mutuo, con los protagonistas y sus familias, es un privilegio para los profesionales que trabajamos en este contexto de diversidad. Es fundamental escuchar la voz de los protagonistas para caminar hacia una sociedad con una mirada más abierta e inclusiva
La diversidad de género, dentro de la diversidad afectivo-sexual, como otras diversidades (cultural, funcional…), exigen el respeto como derecho humano fundamental, pero la mirada ética habla de considerarlo una riqueza humana, con valor positivo. La capacidad de aprendizaje mutuo, con los protagonistas y sus familias, es sin duda un privilegio para los profesionales que trabajamos en este contexto de diversidad.
Es fundamental que como profesionales y ciudadanía escuchemos sus voces para caminar hacia una sociedad con una mirada más abierta e inclusiva:
Anónimo, chica trans de 32 años:
“Sabemos que falta formación, por eso podemos ayudarnos mutuamente si nos escuchamos”.
“Entended que vamos con mucho miedo y a veces con malas experiencias previas, se agradece una mano amable y cercana”.
Eloy, hombre trans de 36 años:
“Más formación, por favor. Y en caso de no saber, no tratarnos a ciegas”.
Soledad, mamá de joven trans de 21 años:
“La sensibilidad en el trato hacia personas menores es muy de agradecer y lo único que pedimos es profesionalidad”.
Verónica, madre de chica trans de 22 años:
“Podréis curar muchas veces… pero respetar y apoyar siempre…”
Miquel Missé, en A la conquista del cuerpo equivocado(14):
“El enfoque para mí no debería centrarse en el derecho al propio cuerpo en el sentido de modificarlo sino en la libertad de vivir el propio cuerpo sin malestares ni violencias, sin presiones que derrumban nuestra autoestima”.
“Si el objetivo es tener un cuerpo aceptado socialmente, la narrativa del cuerpo equivocado es un privilegio para la gente trans porque le da legitimidad a sus demandas de transformación corporal. Pero diría que ese no es el objetivo. El objetivo es anterior a ese: no va de tener un cuerpo aceptado socialmente, va de que la sociedad acepte los cuerpos humanos en su diversidad”.
O la petición de un joven trans, Alejandro Sánchez, en una jornada formativa en Madrid (2018), que merece la pena recordar:
“Escuchar a las distintas personas trans comprometiéndonos a darles voz, sin poner ninguna de sus realidades en duda”.
Pepa Nolla, en ¿Seguro que no pasa nada? Reflexiones de una madre activista pro LGTBI(15):
“Pero para poder ver y entender, antes es necesario escuchar, dejar hablar y aprender a mirar sin prejuicios. Sobre todo, escuchar y mirar a quienes nunca han tenido voz”.
“Estamos hablando de algo muy serio, de maltrato a las criaturas desde que nacen. Mientras no hagamos esa transformación, seguiremos enseñándoles que su existencia no es igual de digna que la del resto, cuando, en realidad, no hacen más que mostrarnos la riqueza de la vida”.
“Todavía hay muchos frentes abiertos en los que podemos implicarnos como aliados. Los cuerpos y los géneros diversos deben dignificarse; todos, sin excepción. Ningún privilegio se puede mantener a costa del sufrimiento de otras personas”.
“Abrirse a la diversidad te cambia la manera de ver el mundo para siempre”.
Finalizamos reforzando como aliada esta afirmación de Pepa Nolla, de que una vez que decides abrirte a la diversidad como riqueza humana, te cambia la manera de ver el mundo para siempre, y expresando mi deseo, como profesional y ciudadana, de que ojalá llegue un día en que las personas que decidan modificar su cuerpo (no solo las personas trans), lo hagan en respuesta a una necesidad sentida, íntima, personal, no como una imposición social: por el momento parece que estamos lejos de que se cumpla, dada la importante presión a la que nos vemos sometidos, y más aún en el caso de la adolescencia.
Del mismo modo, deseo que ojalá llegue un día en que las personas seamos libres para decidir a quién amar, desear, más allá de convenciones, de la diversidad de género, de la orientación sexual, de los cuerpos, y desde luego de los genitales; estamos tan lejos de ello que todavía son necesarias campañas como “Amar no es delito” (Amnistía Internacional), para proteger los derechos y las vidas de personas que no pueden disfrutar de esa libertad, recogida en los acuerdos internacionales.
En ese camino que nos queda por recorrer como profesionales y como ciudadanía, es nuestra responsabilidad “re-dibujar el género” para intentar evitar la exclusión que puede llegar a generar. Con la mirada ética planteada como factor de protección, podemos comenzar a avanzar en tan apasionante reto, en la consulta y en la vida. Seguro que merece la pena en el presente, y como parte de nuestro compromiso con las generaciones futuras.
Conflictos de intereses: La autora declara no tener conflictos de interés en relación con este artículo.
Agradecimientos: Mi agradecimiento profundo a todas aquellas personas que me han acompañado y acompañan en ese camino de aprendizaje, por su compromiso con la diversidad de género en estos tiempos difíciles, cada una de ellas desde su ámbito: a Amets Suess, Isidro García Nieto, Miquel Missé, Elisabeth Duval, Lucas Platero y Pepa Nolla, desde el activismo; y a todas las personas trans y sus familias, que con su valentía y generosidad han enriquecido mi vida.
Tablas y figuras
Tabla I. Grupos sociales excluidos en función de las dimensiones del sistema de género
|
Dimensiones
|
Norma
|
Mecanismo
|
Personas excluidas
|
|
Sexo
|
Macho – Hembra
|
Binarismo de sexos
|
Personas intersexuales
|
|
Identidad de género
|
Hombre – Mujer
|
Naturalización de la identidad de género
|
Personas trans (transexuales y transgénero)
|
|
Expresión de género
|
Masculina – Femenina
|
Naturalización de la expresión de género
|
Hombres femeninos y mujeres masculinas. Personas que practican el trasvestismo
|
|
Preferencia sexual
|
Heterosexual
|
Heterosexismo
|
Personas gays, lesbianas y bisexuales
|
|
Forma de relación
|
Superioridad del hombre frente a la mujer
|
Dominación masculina
|
Personas nacidas mujeres
|
Fuente: Intolerancia X género. El acoso escolar contra menores con expresiones de género diversas. Elaborado por Miquel Missé Sánchez (2015). Accesible en: https://www.ampgyl.org/biblioteca.
Tabla II. Escala móvil de competencia de Drane
|
Nivel 1. Decisión fácil con riesgo bajo
|
|
Consentimiento en caso de:
- Tratamiento eficaz para una enfermedad aguda
- Diagnóstico cierto
- Beneficio alto / Riesgo bajo
- Alternativas limitadas
Rechazo de caso de:
|
|
Nivel 2. Decisión media con riesgo intermedio
|
|
Consentimiento o rechazo en caso de:
- Enfermedad crónica / Diagnóstico dudoso
- Enfermedad aguda con tratamiento de resultado incierto
- Beneficio incierto / Riesgo alto
|
|
Nivel 3. Decisión difícil con riesgo alto
|
|
Consentimiento en caso de:
- Tratamiento ineficaz / Investigación en individuo sano
Rechazo de caso de:
- Tratamiento eficaz para una enfermedad aguda
- Diagnóstico certero
- Beneficio alto / Riesgo bajo
- Trastorno grave / Alternativas limitadas / Amenaza vital inmediata
|
Referencia: Modificado de: Drane JF. Las múltiples caras de la competencia. En: Couceiro A, (ed.) Bioética para clínicos. Madrid: Triacastela; 1999. p. 163-176.
Tabla III. Decálogo de valores a construir en la relación clínica con el adolescente
|
Autenticidad
|
Integridad y coherencia entre lo que se dice y lo que se hace
|
|
Benevolencia
|
Deseo y voluntad de hacer el bien del adolescente
|
|
Receptividad
|
Escucha activa, comprender sin juzgar
|
|
Veracidad
|
Decir la verdad teniendo en cuenta su capacidad de comprensión
|
|
Compasión
|
Empatía y comprensión que nos moviliza para ayudarle
|
|
Relación de ayuda
|
Acompañamiento, sin generar dependencias
|
|
Justicia distributiva
|
Respetar los derechos del adolescente, ajustarse a sus necesidades y su modo de ser, y distribuir equitativamente los recursos sanitarios
|
|
Prudencia
|
Capacidad de discernir razonadamente la actuación correcta en cada situación
|
|
Confidencialidad
|
Fomentar el derecho a confidencialidad salvo riesgo para su vida o salud
|
|
Responsabilidad
|
Entendida como “el deber de cuidar y preocuparse del otro vulnerable”
|
Referencia: Riaño I, Del Río I, Díaz E. Implicaciones éticas de la atención al adolescente. En: M.I. Hidalgo Vicario, L. Rodríguez Molinero, M.T. Muñoz Calvo. Medicina de la Adolescencia. Atención Integral (3ª ed.) Madrid: Ergón, 2021, pp. 41-47.
Figura 1. Conceptos en relación con el género y la diversidad
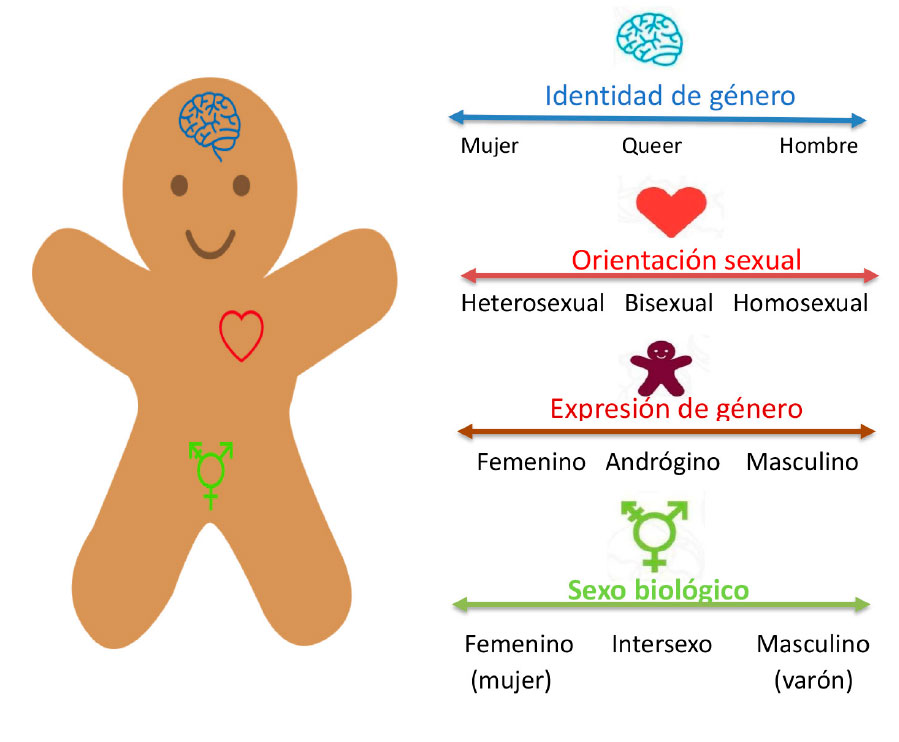
*Referencia: Riaño-Galán I. Transexualidad. Perspectiva ética y jurídica. Rev Esp Endocrinol Pediatr 2020; 11 (Suppl 1): 99-105.
Anexo 1. La búsqueda del interés superior del menor(11)
El interés superior del menor, entendiendo a toda persona menor de 18 años, es un criterio ético y legal que nos orienta en la toma de decisiones. Es un concepto clave y un criterio interpretativo que siempre hemos de tener presente. Es un concepto ético que engloba los principios éticos y un principio legal. Según la jurisprudencia, habría que entenderlo como todo aquello que le beneficia, en el sentido más amplio, de orden material, social, psicológico, moral…, todo lo que redunde en su dignidad y protección de sus derechos fundamentales, más allá de las preferencias de sus padres, tutores, médicos o administraciones públicas. La Ley Orgánica 1/1996, de Protección Jurídica del Menor, establece que: “Todo menor tiene derecho a que su interés superior sea valorado y considerado como primordial, en todas las acciones y decisiones que le conciernan tanto en el ámbito público como privado”.
La reforma de la Ley 1/1996, por las de 2015, ha introducido los siguientes criterios a efectos de la interpretación y aplicación a cada caso del interés superior del menor (artículo 2):
- La protección del derecho a la vida, supervivencia y desarrollo del menor y la satisfacción de sus necesidades básicas, tanto materiales, físicas y educativas como emocionales y afectivas. Quedan así recogidos los principios de no maleficencia y beneficencia.
- La consideración de los deseos, sentimientos y opiniones del menor, así como su derecho a participar progresivamente, en función de su edad, madurez, desarrollo y evolución personal, en el proceso de determinación de su interés superior. Es decir, incorpora de este modo el principio de autonomía.
- La conveniencia de que su vida y desarrollo tenga lugar en un entorno familiar adecuado y libre de violencia. Aplica el principio de justicia.
- La preservación de la identidad, cultura, religión, convicciones, orientación sexual e identidad de género o idioma del menor, así como la no discriminación del mismo por éstas o cualesquiera otras condiciones, incluida la discapacidad, garantizando el desarrollo armónico de su personalidad. Una vez más considera el principio de autonomía.
Estos criterios generales, a su vez, se ponderarán y serán valorados en su conjunto conforme a los siguientes criterios de necesidad y proporcionalidad:
- La edad y madurez del menor.
- La necesidad de garantizar su igualdad y no discriminación por su especial vulnerabilidad, ya sea por la carencia de entorno familiar, sufrir maltrato, su discapacidad, su orientación sexual e identidad de género, su condición de refugiado, solicitante de asilo o protección subsidiaria, su pertenencia a una minoría étnica, o cualquier otra característica o circunstancia relevante.
- El irreversible efecto del transcurso del tiempo en su desarrollo.
- La necesidad de estabilidad de las soluciones que se adopten para promover la efectiva integración y desarrollo del menor en la sociedad, así como de minimizar los riesgos que cualquier cambio de situación material o emocional pueda ocasionar en su personalidad y desarrollo futuro.
- La preparación del tránsito a la edad adulta e independiente, de acuerdo con sus capacidades y circunstancias personales.
Aquellos otros elementos de ponderación que, en el supuesto concreto, sean considerados pertinentes y respeten los derechos de los niños y adolescentes.
Bibliografía
1. Del Río Pastoriza I. Diversidad de género en la infancia y la adolescencia: una mirada ética. Bol Pediatr 2019; 59: 188-92.
2. Coll-Planas G y Vidal M. Dibujando el género. (2ª ed.) Barcelona/Madrid: Egales; 2013.
3. Aparicio García ME, García Nieto I. Identidades trans. Una aproximación psicosocial al conocimiento sobre lo trans. (1ª ed.) Barcelona/Madrid: Egales; 2021.
4. Gabaldón S. La transexualidad medicalizada: una mirada ética. Bioètica & debat 2016; 22(79): 3-8.
5. Fiortita F, Bonet de Luna C. Cambiando el relato: miradas transformadoras ante la diversidad de género. Rev Pediatr Aten Primaria 2020; 22: e121-e132.
6. Platero L. TRANS*exualidades. Acompañamiento, factores de salud y recursos educativos.( 2ª ed.) Barcelona: Bellaterra; 2014.
7. Suess Schwend A. Protegiendo el derecho a la integridad corporal y a la expresión e identidad de género en la infancia y adolescencia: el marco internacional y regional de derechos humanos. En: Rodríguez A, Venegas M (eds). Infancia y Juventud: Retos Sociales y para la Democracia. Valencia: Tirant Humanidades; 2021. p. 183-208.
8. Suess Schwend A, Winter S, Chiam Z, Smiley A, Cabral Grinspan M. Depathologising gender diversity in childhood in the process of ICD revision and reform. Global Public Health. 2018; 13(11):1585-1598.
9. Riaño Galán I, Del Río Pastoriza I, Chueca Guindulain M, Gabaldón Fraile S, De Montalvo Jääskeläinen F. Posicionamiento Técnico de la Asociación Española de Pediatría en relación con la diversidad de género en la infancia y la adolescencia: mirada ética y jurídica desde una perspectiva multidisciplinar. An Pediatr (Barc). 2018 Aug; 89(2):123.e1-123.e6. doi: 10.1016/j.anpedi.2018.02.012. Epub 2018 Mar 19. Spanish.
10. Drane JF. Las múltiples caras de la competencia. A mayor riesgo, criterios más estrictos. En: Couceiro A (ed.). Bioética para clínicos. Madrid: Triacastela, 1999. p. 163-76.
11. Riaño Galán I, Del Río Pastoriza I, Díaz García E. Implicaciones éticas de la atención al adolescente. En: Hidalgo Vicario MI, Rodríguez Molinero L, Muñoz Calvo MT. Medicina de la Adolescencia. Atención Integral (3ª ed.) Madrid: Ergón, 2021, pp 41-47 (ISBN 9788417844387).
12. Riaño Galán I. Transexualidad. Perspectiva ética y jurídica. Rev Esp Endocrinol Pediatr 2020; 11 (Suppl 1): 99-105.
13. Moral Marots A, Guerrero Fernández J, Gómez Balaguer M, Rica Echevarría I, Campos Martorell A, Chueca Guindulain MJ, et al. Guía clínica de atención a menores transexuales, transgénero y de género diverso. Anales de Pediatría. https://doi.org/10.1016/j.anpedi.2022.02.002.
14. Missé M. A la conquista del cuerpo equivocado.(2ª ed.) Barcelona-Madrid: Egales; 2018.
15. Nolla P. ¿Seguro que no pasa nada? Reflexiones de una madre activista pro LGTBI. (1ª ed.) Barcelona: Bellaterra; 2021.
Bibliografía recomendada
- Aparicio García ME, García Nieto I. Identidades trans. Una aproximación psicosocial al conocimiento sobre lo trans. (1ª ed.) Barcelona, Madrid: Egales; 2021.
Publicación reciente que analiza en profundidad el tema de las identidades trans. Su lectura nos invita a cuestionarnos la rigidez del género y lo que puede implicar, añadiendo sufrimiento. Asimismo aporta herramientas para brindar un acompañamiento con calidad y calidez en las distintas etapas de la vida, tanto en el entorno familiar como social y profesional.
- Missé M. A la conquista del cuerpo equivocado. (2ª ed.) Barcelona-Madrid: Egales; 2018.
Un libro para reflexionar sobre la presión social sobre las identidades trans.
- Platero L. TRANS*exualidades. Acompañamiento, factores de salud y recursos educativos. (2ª ed.) Barcelona: Bellaterra; 2014.
Libro de referencia con un amplio glosario para iniciarse y profundizar en el tema, con múltiples recursos educativos.
- Nolla P. ¿Seguro que no pasa nada? Reflexiones de una madre activista pro LGTBI. (1ª ed.) Barcelona: Bellaterra; 2021.
Relato de vida de madre activista LGTBI cuyas experiencias nos pueden ayudar en el acompañamiento a la adolescencia LGTBI en general y trans en particular. Para recomendar a las familias y aprender como profesionales y ciudadanía.
- Duval E. Después de lo trans. Sexo y género entre la izquierda y lo identitario. (2ª ed.) La Caja Books, Valencia; 2021.
Ensayo de la escritora, filósofa y activista trans Elizabeth Duval, que permite profundizar en el tema de las identidades trans, elaborando una obra “que no titubea al ofrecer un horizonte colectivo donde quepan la justicia, el amor y los afectos”.