Sesión III Actualización: Vacunación en el adolescente. ¿Hacia un calendario de máximos?
Sesión III Actualización: Vacunación en el adolescente
Vacunación en el adolescente ¿Hacia un calendario de máximos?
I.Oiz Urriza, I.Rivero Calle.
Hospital Clínico Universitario de Santiago de Compostela
Adolescere 2023; XI (2): 47-57
Resumen
|
La adolescencia es una etapa de la vida cuyas características específicas y de forma de vida hacen que su cobertura vacunal sea subóptima. El presente artículo tiene como objetivo mostrar las recomendaciones vacunales actuales correspondientes a Neisseria meningitidis, virus del papiloma humano en ambos sexos, SARS-CoV2, tosferina, hepatitis A y gripe. Palabras clave: Adolescente; Vacunación; Virus del papiloma humano; Neisseria meningitidis, Serogrupo B; Serogrupo ACWY; Gripe; Tos ferina. |
Abstract
|
Adolescence is a stage of life whose specific characteristics and lifestyle make their vaccination coverage suboptimal. The aims of these article is to show current vaccination recommendations for Neisseria meningitidis, human papillomavirus in both sexes, SARS-CoV2, whooping cough, hepatitis A and influenza. Key words: Adolescent; Vaccination; Human papilloma virus; Neisseria meningitidis; Serogroup B; ACWY serogroup; Flu; Whooping cough. |
En la transición de la atención pediátrica a la atención médica del adulto que se da entre los 14 y 16 años, una organización deficiente puede condicionar que no se complete adecuadamente el calendario de vacunaciones
La población adolescente tiene ciertas peculiaridades que deben tenerse en cuenta para abordar de forma realista el presente y el futuro de la vacunación de nuestros jóvenes. Dado que desconocen sus necesidades de salud, acuden menos a la consulta y, por lo tanto, sus coberturas vacunales son menores. A esto se suma la transición de la atención pediátrica a la atención médica del adulto que se da entre los 14 y 16 años, cuya organización deficiente puede condicionar que no se complete adecuadamente el calendario de vacunaciones. Además, se trata de una etapa de numerosos viajes por intercambios, formación o turismo y de grandes cambios: un periodo problemático y de alto riesgo, pues, aunque conocen los riesgos, actúan como si estos no existieran.
Distintas sociedades pediátricas proponen una serie adicional de vacunas: meningococo B, VPH en ambos sexos, SARS-COV-2, tos ferina, hepatitis A, gripe y el rescate en no vacunados con varicela/TV/hepatitis B, más allá de las actualmente vigentes
A pesar de que la comisión interterritorial de vacunación tiene un calendario de vacunación que contempla específicamente a los adolescentes, distintas sociedades pediátricas de España (SEMA, AEP, AEPap, AEV, SEIP, SEMERGEN, SEMG, SEPEAP, SEUP) proponen una serie adicional de vacunas que tienen indicación a juicio del profesional que atiende al adolescente, o una recomendación sujeta a determinadas circunstancias (viajes, factores de riesgo) como son: meningococo B, VPH en ambos sexos, SARS-COV-2, tosferina, hepatitis A, gripe y el rescate en no vacunados con varicela/TV/hepatitis B, más allá de las actualmente vigentes (Td a los 14 años, Men ACWY a los 12 años, VPH a los 12 años y TV, hepatitis B, VVZ en personas susceptibles o no vacunadas con anterioridad)(1). (Ver Figuras 1 y 2).
Neisseria meningitidis serogrupo B
Las tasas de incidencia acumulada de enfermedad meningocócica invasiva (EMI) en nuestro país en los periodos comprendidos entre la semana 41 de 2022 y la semana 14 del 2023 son de 0,33 casos por cada 100.000 habitantes, siendo las franjas de edad con mayor número de casos, los lactantes menores de un año, niños entre 1-4 años y el periodo de adolescencia. Las comunidades autónomas con mayor incidencia acumulada son Cataluña, Valencia y Andalucía, siendo esta última la que acumula mayor letalidad (17,2 % de los casos)(2).
El número total de casos de enfermedad meningocócica invasiva en nuestro país se ha multiplicado por tres en esta última temporada 2022-2023 respecto a la misma temporada del año previo 2021-2022
Llama la atención que el número total de casos en nuestro país se ha multiplicado por tres en esta última temporada 2022-2023 respecto a la misma temporada del año previo 2021-2022 y que los serotipos B e Y se han duplicado, afectando especialmente a la primera infancia, mientras que el serotipo W se ha multiplicado por 4, afectando mayoritariamente a la población adolescente(2).
A pesar de que los lactantes y niños menores de 5 años son los que presentan mayor incidencia de enfermedad meningocócica invasiva(3) (EMI) debido a la inmadurez de su sistema inmune(4), un 17 % de los casos ocurren en la población de entre 15 y 24 años(5) y hasta un 24 % de los adolescentes son portadores de la bacteria causante de la enfermedad(6); por lo que el riesgo “0” no existe.
Vacunas frente a Meningococo B
A día de hoy, disponemos de dos vacunas frente a meningococo B con posible aplicación en la población adolescente(7):
- Bexsero®-4CMenB: vacuna compuesta por 4 antígenos, con posibilidad de ser administrada desde las 8 semanas de vida, datos de inmunogenicidad de hasta 7,5 años; y seguridad y eficacia demostrada en grupos especiales de alto riesgo (asplénicos, afectos de déficit del complemento o usuarios de tratamiento con eculizumab).
- Trumenba®-rLP٢٠٨٦: vacuna compuesta por dos variantes de un antígeno, con posibilidad de ser administrada a partir de los ١٠ años de edad y datos de persistencia de inmunidad de hasta ٤ años.
Ambas han demostrado su seguridad y eficacia en su desarrollo clínico, y ampliamente, su efectividad y seguridad en estudios de vida real(8); incluyendo en España, donde la efectividad vacunal para prevenir EMI con pauta completa de 4CMenB fue del 76 % por cualquier serogrupo y del 71 % para meningococo B. También mostró una alta efectividad contra EMI por serogrupos no B (92 %), aunque debe tenerse en cuenta que la efectividad de la vacunación completa es menor después de los 2 años y con esquemas de vacunación que comenzaron a partir de los 2 años(9). Sin embargo, no existen datos disponibles sobre la intercambiabilidad de ambas vacunas frente a meningococo B(7).
Logrando una cobertura vacunal adecuada en la adolescencia para el meningococo B se lograría una protección directa frente al meningococo B, una protección cruzada frente a otros serogrupos no B, protección directa y cruzada frente a meningococos no encapsulados causantes de uretritis multirresistentes y protección cruzada frente a Neisseria gonorrea
Por otro lado, de acuerdo al estado actual del conocimiento sobre la dinámica de la infección meningocócica y la estrategia vacunal se puede afirmar que con vacunas frente a meningococos ACWY podemos buscar protección directa y/o indirecta y con vacunas frente a meningococo B solo podemos buscar protección directa(10), dado que no se ha demostrado efecto en el portador, ni reducción de la carga de colonización nasofaríngea. Adicionalmente, y de forma muy interesante con la vacuna 4CMenB, se ha visto que con esta vacunación además de lograrse una protección directa frente al meningococo B, se podría conseguir una protección cruzada frente a otros serogrupos no B, protección directa y cruzada frente a meningococos no encapsulados causantes de uretritis multirresistentes y protección cruzada frente a Neisseria gonorrea(11,12).
Todo ello se embebe en el reto de erradicación de la meningitis bacteriana para 2030 siguiendo los objetivos de la OMS.
Virus del Papiloma Humano (VPH)
La infección por VPH es la enfermedad de transmisión sexual más frecuente en nuestro medio, siendo el 80 % de los individuos sexualmente activos potenciales transmisores del virus. Hay más de 200 tipos de VPH de los cuales al menos 40 pueden infectar el área anogenital estando algunos de ellos directamente relacionados con el desarrollo de neoplasias, siendo las más frecuentes las verrugas genitales, las displasias y cánceres cervicales de distinto grado y los cánceres de cabeza y cuello.
Existen 3 grandes grupos de vacunas frente al VPH: la bi-valente (Cervarix®, AOS4-AL) que cubre los serotipos 16 y 18, la cuatri-valente (Gardasil®, AAHS 250) que también incluye los serotipos 6 y 11 y la nona-valente (Gardasil 9®, AAHS 500) que abarca los serotipos 6, 11, 16, 18, 31, 33, 45, 52 y 58.
Aunque la vacunación en las mujeres adolescentes ya está estandarizada y financiada por el Sistema Nacional de Salud, en el caso de los varones, la incorporación de la vacuna está aún en proceso y no faltan las razones que justifiquen el beneficio que ofrece su uso en ambos sexos(13):
- Fracción de enfermedad oncológica relacionada con el VPH en el varón: Se diagnostican alrededor de 690.000 casos de cánceres relacionados con VPH en hombres y mujeres cada año en el mundo; de los cuales, en nuestro medio, el 25 % corresponden al varón, siendo los más frecuentes el cáncer de orofaringe, anal y peneano.
- Cáncer de cabeza y cuello relacionado con el VPH: Los varones tienen un mayor riesgo de infección y de ciertos cánceres relacionados con VPH, estando el ADN del virus presente en el 20-30 % de los carcinomas de orofaringe y en más del 50 % de los carcinomas de amígdalas.
- Cáncer de cabeza y cuello en aumento, sobre todo en varones: El carcinoma de células escamosas de la orofaringe en los hombres ha superado al cáncer de cuello uterino en las mujeres como el cáncer asociado al VPH más común en la población general en determinados países como EE.UU.
- Cáncer anal en aumento, sobre todo en varones: La incidencia del carcinoma anal de células escamosas está aumentando en los hombres en EE.UU y en otros países con ingresos económicos altos.
- No hay cribado de las otras patologías oncológicas relacionadas con VPH: Los CDC no recomiendan el cribado para los cánceres de ano, pene u orales en hombres. Sin embargo, los datos sobre poblaciones de alto riesgo de hombres que tienen sexo con hombres (HSH) y varones VIH positivos sugieren que estas poblaciones pueden beneficiarse del cribado.
- Impacto poblacional de la vacunación sobre las verrugas genitales: Se ha observado una disminución del 67 % en mujeres de entre 15 y 19 años y en el 48 % de los varones gracias a la implementación de la vacunación frente a VPH en mujeres. Por otro lado, en un estudio de cohortes realizado en España, se observa una reducción del 61 % en la tasa de incidencia de las verrugas genitales en las mujeres de entre 16-19 años, una tendencia decreciente en hombres de entre 16-22 años (aunque no significativa); y un incremento de otras infecciones de transmisión sexual como el herpes genital.
- La inmunidad de grupo generada con la vacunación solo de chicas es incompleta para el varón: Por un lado, existe un promedio de un 20-25 % de chicas no vacunadas en nuestro medio y que son potenciales transmisoras del VPH a los chicos heterosexuales. En los países que incluyen la vacunación frente al VPH y aquellas con prácticas heterosexuales, pueden estar protegidas de forma indirecta con la vacunación del varón. Sin embargo, el efecto de inmunidad de grupo observado en algunos países (como Australia) no se ha podido observar en países europeos que han estudiado este efecto; y además, los hombres que tienen sexo con hombres no pueden beneficiarse de la inmunidad de grupo que se puede generar vacunando solo a las chicas.
- Ayuda a la erradicación global de la infección por VPH: No debemos olvidar que los chicos son los mayores transmisores del virus a nivel mundial; pero además, su vacunación aporta: un beneficio directo sobre la prevención de los cánceres ligados al VPH (orofaríngeo, ano, pene y escroto) así como de las verrugas genitales, y un beneficio indirecto contribuyendo a la disminución y al control de esta infección de transmisión sexual y a la protección de las mujeres no vacunadas y de los HSH no vacunados.
- Igualdad-equidad sexual dado que, si la vacuna protege frente al cáncer relacionado con el VPH en ambos sexos, es ético incluir a ambos sexos en las recomendaciones.
- Autorización para el empleo de las vacunas VPH en el varón y experiencia en otros países:
El carcinoma de células escamosas de la orofaringe en los hombres ha superado al cáncer de cuello uterino en las mujeres como el cáncer asociado al VPH más común en la población general en EE.UU.
La inmunidad de grupo generada con la vacunación solo de chicas es incompleta para el varón
a) Inmunogenicidad en varones similar a las obtenidas en la mujer.
i. La inmunogenicidad no fue inferior en varones heterosexuales frente a mujeres y los GMT para los 9 tipos de VPH de la vacuna fueron más bajos en HSH en comparación con hombres heterosexuales y mujeres.
b) Eficacia frente a lesiones genitales externas, lesiones intraepiteliales peneanas (PIN) y anales (AIN) en hombres de 16 a 26 años.
i. VPH4v es muy eficaz en la prevención de lesiones genitales externas, verrugas genitales y PIN relacionados con VPH 6/11/16/18 en hombres, tuvo una eficacia del 74,9 % para prevenir AIN de alto grado relacionada con el VPH 6/11/16/18 en HSH; y brindó protección contra la enfermedad anogenital relacionada con el VPH 6/11/16/18 en hombres durante 10 años.
c) Disponemos de datos de un posible impacto en la reducción de la enfermedad y efectividad.
La vacunación reduce el porcentaje de infección VPH persistente oral, genital y anal, así como las lesiones anales preneoplásicas de alto grado. Además, podría proteger contra la progresión de cánceres orales, ya que pueden inhibir eficazmente la infección por VPH
i. La vacunación reduce el porcentaje de infección por VPH persistente oral, genital y anal, así como las lesiones anales preneoplásicas de alto grado. Además, podría proteger contra la progresión de cánceres orales, ya que pueden inhibir eficazmente la infección por VPH.
Ya hay 47 países con vacunación sistemática frente a VPH en varones, 19 en Europa.
SARS-CoV2
Desde el inicio de la pandemia en 2019 la infección por SARS-CoV2 también ha afectado a la población pediátrica, objetivándose en España un 8,9 % de requerimiento de ingreso hospitalario en casos reportados en menores de 9 años y un 13 % en los adolescentes de entre 10 y 19 años (14).
Existen en España 3 vacunas aprobadas por la EMA para uso pediátrico(15) cuya cobertura con una dosis ha sido del 53,5 % en los niños de entre 5 y 11 años; y en los adolescentes de entre 12 y 19 años, hasta un 86,3 % tienen la pauta completa de vacunación(16).
- Comirnaty (mRNA): monovalente (original) cuyo uso está autorizado desde los 6 meses como vacunación primaria y bivalente (original + ómicron) desde los 5 años como refuerzo y 12 años como vacunación primaria.
- Spikevax (mRNA): monovalente (original) aprobado desde los 6 meses como vacunación primaria y de refuerzo a partir de los 6 años y bivalente (original + ómicron) como vacunación primaria desde los 12 años.
- Nuvaxovid (proteínas adyuvada) solamente autorizada como vacunación primaria a partir de los 12 años y como refuerzo desde los 6 años.
Entre los beneficios de la vacuna del SARS-CoV2 en la edad pediátrica: evitan hospitalizaciones y alteraciones de la vida social de niños y adolescentes, contribuyen a disminuir la transmisión comunitaria y evitan casos en otras edades
Puede decirse que los beneficios de la vacunación en la edad pediátrica son patentes ya que, aunque los síntomas son menos frecuentes y por lo general más leves que en la población adulta, puede darse la hospitalización y el síndrome de inflamación sistémica pediátrica (SIMP). Además, la eficacia y seguridad de las vacunas han sido probadas y existen beneficios directos e indirectos ya que evitan hospitalizaciones y alteraciones de la vida social de niños y adolescentes, contribuyen a disminuir la transmisión comunitaria, y evitan casos en otras edades.
Tosferina
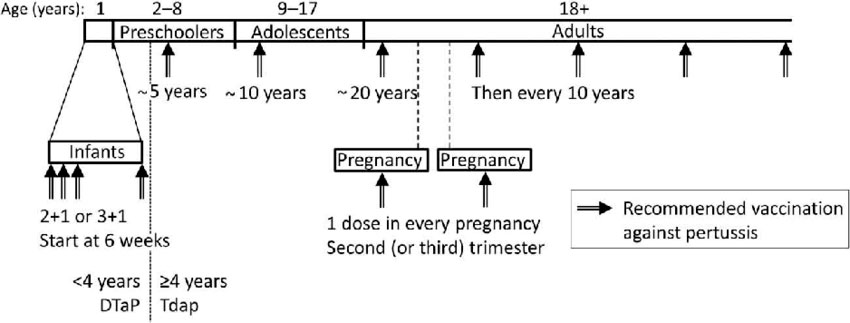
El Comité Asesor de Vacunas de la Asociación Española de Pediatría (CAV-AEP) recomienda la administración de Tdpa a los 12-14 años, en vez de solo Td, porque para conseguir un adecuado control de la tosferina, se requieren elevadas coberturas vacunales y un esquema de vacunación completo desde el lactante al adolescente y adulto(17) (Ver Figura 3). Para ello se propone la siguiente pauta de vacunación: durante el primer año 2+1 ó 3+1 iniciando a las 6 semanas de vida (vacuna DTPa), Tdpa a los 5, 10 y a los 20 años; y a partir de ahí, cada 10 años, sin olvidar la administración de una dosis en cada embarazo entre el 2º y 3er trimestre de gestación(18).
Hepatitis A
A pesar de que la vacunación frente al virus de la hepatitis A (VHA) no está indicada en todos los niños, sí lo está en condiciones de riesgo de infección o exposición como pueden ser los niños con infección por VIH o aquellos que padecen una enfermedad hepática crónica. También se incluyen en la vacunación recomendada para el VHA los usuarios de drogas por vía parenteral, aquellos con conductas sexuales de riesgo (prostitución, HSH) y personal que viaja a zonas endémicas.
No obstante, esta situación es distinta en Ceuta y Melilla, donde la vacunación frente a VHA es obligatoria desde el año 2000 a los 15 y 24 meses; y en Cataluña, donde lo es a los 15 meses y 6 años desde el 2015.
Según las recomendaciones del CAV-AEP, la vacunación exclusiva a la población de riesgo tiene muy poco impacto en la incidencia de la enfermedad. Además, el VHA es potencialmente erradicable, al tener un reservorio exclusivo humano, no haber infección crónica por VHA y una muy alta efectividad vacunal incluso con una sola dosis. Es por eso que la vacunación universal a niños y adolescentes, sería la estrategia óptima para la eliminación y control de la enfermedad.
Según las recomendaciones del CAV-AEP la vacunación exclusiva de Hepatitis A a la población de riesgo tiene muy poco impacto en la incidencia de la enfermedad. La vacunación universal a niños y adolescentes, sería la estrategia óptima para la eliminación y control de la enfermedad
Gripe
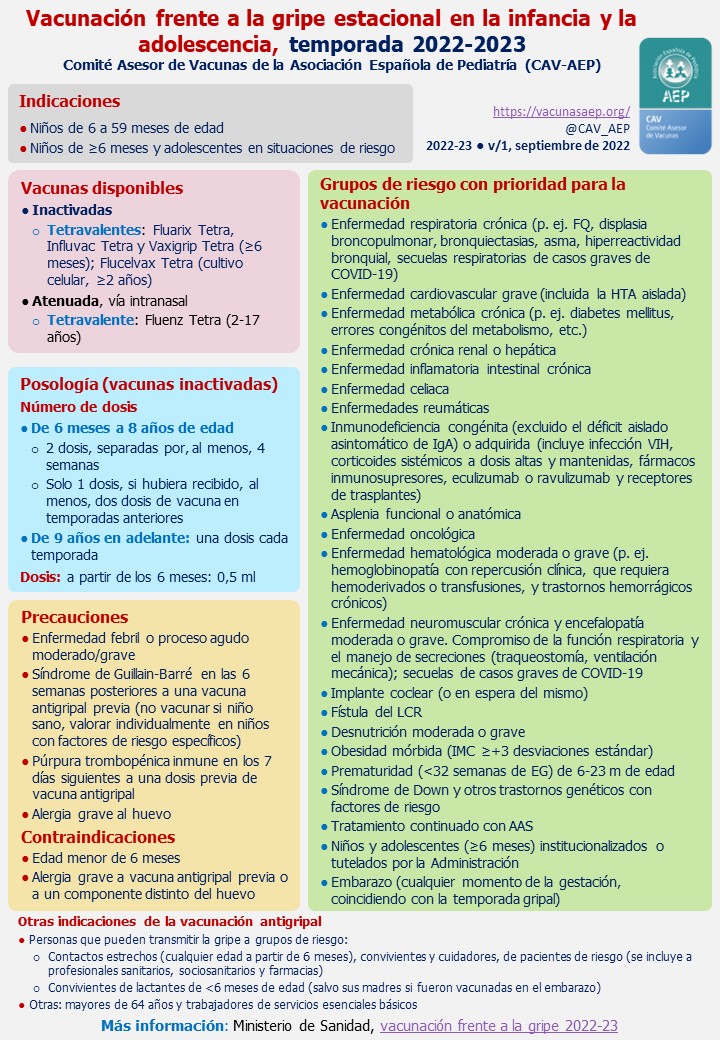
Al igual que ocurren en el caso del VHA, a pesar de que no existe una recomendación general para la vacunación frente a la gripe, son varios los grupos en los que está recomendada la vacunación tetravalente inactivada (solamente a partir de los 6 meses) por vía intramuscular o la atenuada (a partir de los 2 años de edad) por vía intranasal:
- Todos los niños entre 6 y 59 meses.
- Grupos de riesgo: niños mayores de 5 años o adolescentes con enfermedades de base que supongan un riesgo aumentado de padecer complicaciones (Ver Tabla I).
- Mayores de 5 años que convivan con pacientes de alto riesgo.
- Personas convivientes con niños menores de 6 meses.
- Profesionales sanitarios.
- Embarazadas, tanto para su protección como para el hijo futuro, en cualquier momento del embarazo.
Vacunación en situaciones especiales (incluyendo el embarazo), población de riesgo y viajeros
Existen recomendaciones específicas para aquellas mujeres que busquen una gestación, estén embarazadas o hayan dado a luz y estén lactando:
- Previo a la gestación: se debe comprobar y completar la vacunación propia de la edad.
- En caso de vacunas vivas inactivadas (TV, VVZ, fiebre amarilla, y fiebre tifoidea oral) se debe evitar la concepción durante las siguientes 4 semanas.
- Durante la gestación:
- Antigripal y de tipo mRNA de SARS-CoV2 en cualquier momento de la gestación.
- Tosferina (Tdpa): entre las semanas 27-36 (mejor 27-32) en cada embarazo.
- No existe recomendación para el uso de la vacuna frente al VPH.
- Contraindicación parar las vacunas vivas atenuadas: TV, VVZ, fiebre amarilla y fiebre tifoidea oral.
- Tras el embarazo y durante la lactancia
- Comprobar y completar las vacunas correspondientes a la edad.
- Fiebre amarilla: en lactantes menores de 9 meses se aconseja suspender la lactancia y extraer y desechar la leche durante 2 semanas.
- Tras la vacunación del VVZ, si aparecieran lesiones cutáneas, se debe evitar contacto con ellas.
- Capítulo 9. Profilaxis post-exposición.
- Capítulo 12. Inmigrante, refugiados y adoptados.
- Capítulo 14. Niños inmunodeprimidos o con tratamiento inmunosupresor.
- Capítulo 15. Niños con infección por VIH.
- Capítulo 16. Niños con trasplanta de progenitores hematopoyéticos y de órgano sólido.
- Capítulo 17. Niños con enfermedad crónica.
- Capítulo 18. Convivientes con pacientes con patología de riesgo.
- Es esencial aprovechar cualquier oportunidad para la información, educación y la vacunación individualizada del adolescente.
- Debemos completar el calendario de adolescentes no vacunados o incompletamente vacunados con las vacunas triple vírica, de la varicela o de la hepatitis B.
- No debemos olvidarnos de circunstancias especiales (embarazo, inmunodepresión, enfermedades crónicas, profilaxis post-exposición) y del adolescente viajero.
- Hidalgo Vicario MI, De Montalvo Jääskeläinen F, Martinón-Torres F, Moraga-LLop F, Cilleruelo Ortega MJ, Montesdeoca Melián A, et al. Calendario de vacunaciones del adolescente. Documento de Consenso. Madrid: Undergraf; 2021.
- Boletín Semanal en Red. Número 16. Año 2023. Centro Nacional de Epidemiología. ISCIII.
- Meningococcal vaccines: WHO position paper, November 2011. Wkly Epidemiol Rec. 2011 Nov 18;86(47):521-39. English, French. PMID: 22128384.
- Rosenstein NE, Perkins BA, Stephens DS, Popovic T, Hughes JM. Meningococcal disease. N Engl J Med. 2001 May 3;344(18):1378-88. doi: 10.1056/NEJM200105033441807. PMID: 11333996.
- European Centre for Disease Prevention and Control. Disease data from ECDC Surveillance Atlas for meningococcal disease. Fecha de acceso: sep 2020. Disponible en: https://ecdc.europa.eu/en/meningococcal-disease/surveillance-and-disease-data/atlas.
- Christensen H, May M, Bowen L, Hickman M, Trotter CL. Meningococcal carriage by age: a systematic review and meta-analysis. Lancet Infect Dis. 2010 Dec;10(12):853-61. doi: 10.1016/S1473-3099(10)70251-6. Epub 2010 Nov 11. Erratum in: Lancet Infect Dis. 2011 Aug;11(8):584. PMID: 21075057.
- Rivero-Calle I, Raguindin PF, Gómez-Rial J, Rodriguez-Tenreiro C, Martinón-Torres F. Meningococcal Group B Vaccine For The Prevention Of Invasive Meningococcal Disease Caused By Neisseria meningitidis Serogroup B. Infect Drug Resist. 2019 Oct 9;12:3169-3188. doi: 10.2147/IDR.S159952. PMID: 31632103; PMCID: PMC6793463.
- Martinón-Torres F, Banzhoff A, Azzari C, De Wals P, Marlow R, Marshall H, et al. Recent advances in meningococcal B disease prevention: real-world evidence from 4CMenB vaccination. J Infect. 2021 Jul;83(1):17-26. doi: 10.1016/j.jinf.2021.04.031. Epub 2021 Apr 30. PMID: 33933528.
- Castilla J, García Cenoz M, Abad R, Sánchez-Cambronero L, Lorusso N, Izquierdo C, et al. Effectiveness of a Meningococcal Group B Vaccine (4CMenB) in Children. N Engl J Med. 2023 Feb 2;388(5):427-438. doi: 10.1056/NEJMoa2206433. PMID: 36724329.
- Martinón-Torres F, Taha MK, Knuf M, Abbing-Karahagopian V, Pellegrini M, Bekkat-Berkani R, et al. Evolving strategies for meningococcal vaccination in Europe: Overview and key determinants for current and future considerations. Pathog Glob Health. 2022 Mar;116(2):85-98. doi: 10.1080/20477724.2021.1972663. Epub 2021 Sep 27. PMID: 34569453; PMCID: PMC8933022.
- Abara, WE, Bernstein KT , Lewis FMT, Schillingerv JA, Feemster K , Pathela P, et al. Effectiveness of a serogroup B outer membrane vesicle meningococcal vaccine against gonorrhoea: a retrospective observational study. The Lancet Infectious Diseases. 2022.
- Bruxvoort KJ, Lewnard JA, Chen LH, Tseng HF, Chang J, Veltman J, et al. Prevention of Neisseria gonorrhoeae With Meningococcal B Vaccine: A Matched Cohort Study in Southern California, Clinical Infectious Diseases, 2022; ciac436.
- Comité Asesor de Vacunas (CAV-AEP). Manual de Inmunizaciones en línea de la AEP. Capítulo 42. [Internet]. Madrid: AEP; 2023. Disponible en: https://vacunasaep.org/documentos/manual/cap-42.
- Situación de COVID-19 en España a 26 de enero de 2022. Equipo COVID-19. RENAVE. CNE. CNM (ISCIII).
- Comité Asesor de Vacunas (CAV-AEP). Manual de Inmunizaciones en línea de la AEP [Internet]. Madrid: AEP; 2023. Disponible en: http://vacunasaep.org/documentos/manual/manual-de-vacunas.
- https://www.sanidad.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov/documentos/Informe_GIV_comunicacion_20220131.pdf.
- SAGE Working Group. Report on pertussis vaccines. www.who.int/immunization/sage/meetings/2015/april/1_Pertussis_report_final.pdf.
- Martinón-Torres F, Heininger U, Thomson A, Wirsing von König CH. Controlling pertussis: how can we do it? A focus on immunization. Expert Rev Vaccines. 2018 Apr;17(4):289-297. doi: 10.1080/14760584.2018.1445530. Epub 2018 Mar 12. PMID: 29482390.
- Hidalgo Vicario MI, De Montalvo Jääskeläinen F, Martinón-Torres F, Moraga-LLop F, Cilleruelo Ortega MJ, Montesdeoca Melián A, et al. Calendario de vacunaciones del adolescente. Documento de Consenso. Madrid: Undergraf; 2021.
- Rivero-Calle I, Raguindin PF, Gómez-Rial J, Rodriguez-Tenreiro C, Martinón-Torres F. Meningococcal Group B Vaccine For The Prevention Of Invasive Meningococcal Disease Caused By Neisseria meningitidis Serogroup B. Infect Drug Resist. 2019 Oct 9;12:3169-3188. doi: 10.2147/IDR.S159952. PMID: 31632103; PMCID: PMC6793463..
- Martinón-Torres F, Banzhoff A, Azzari C, De Wals P, Marlow R, Marshall H, Pizza M, Rappuoli R, Bekkat-Berkani R. Recent advances in meningococcal B disease prevention: real-world evidence from 4CMenB vaccination. J Infect. 2021 Jul;83(1):17-26. doi: 10.1016/j.jinf.2021.04.031. Epub 2021 Apr 30. PMID: 33933528.
- Martinón-Torres F, Taha MK, Knuf M, Abbing-Karahagopian V, Pellegrini M, Bekkat-Berkani R, et al. Evolving strategies for meningococcal vaccination in Europe: Overview and key determinants for current and future considerations. Pathog Glob Health. 2022 Mar;116(2):85-98. doi: 10.1080/20477724.2021.1972663. Epub 2021 Sep 27. PMID: 34569453; PMCID: PMC8933022.
- Comité Asesor de Vacunas (CAV-AEP). Manual de Inmunizaciones en línea de la AEP [Internet]. Madrid: AEP; 2023. Disponible en: http://vacunasaep.org/documentos/manual/manual-de-vacunas.
Vacunación durante la gestación: antigripal, de tipo mRNA de SARS-CoV2 en cualquier momento de la gestación, y tosferina (Tdpa): entre las semanas 27-36 (mejor 27-32) en cada embarazo
Para la inmunización en circunstancias especiales se puede visitar la página del CAV de la AEP (https://vacunasaep.org/documentos/ manual/seccion-iii)
Dado lo extenso y específico del tema en cuestión dejamos a su disposición el enlace a la página web para inmunización en circunstancias especiales (https://vacunasaep.org/documentos/manual/seccion-iii) donde podrán encontrar indicaciones para los siguientes casos que pueden ser de interés en el caso de los pacientes adolescentes:
De entre ellos, se resalta la necesidad de re-vacunación del paciente oncológico y la pauta de vacunación acelerada en niños y adolescentes con vacunación inadecuada que incluye Hepatitis B (3 dosis), VVZ (2 dosis) y TV (2 dosis); y que se trata de forma más extensa en el Capítulo 11.
Los niños viajeros deberían ser derivados al centro de vacunación internacional (idealmente al menos 4 semanas antes del viaje)
Por otro lado, cabe destacar que los niños viajeros deberían ser derivados al centro de vacunación internacional (idealmente al menos 4 semanas antes del mismo), y cuyas indicaciones se desarrollan con detalle en el Capítulo 13.
Conclusiones
Conflictos de interés (Rivero Calle, Irene)
He recibido honorarios por conferencias de MSD, GSK, Sanofi y Pfizer.
He recibido becas/ayudas de investigación de Sanofi Pasteur, MSD, Novartis y Pfizer.
He recibido honorarios por consultorías para Pfizer, MSD, Sanofi.
He participado como subinvestigador en ensayos clínicos de vacunas de Ablynx, Abbot, Seqirus, Sanofi Pasteur MSD, Sanofi Pasteur, Cubist, Wyeth, Merck, Pfizer, Roche, Regeneron, Jansen, Medimmune, Novavax, Novartis y GSK.
Pertenezco a la JD del CAV-AEP.
Tablas y figuras
Tabla I. Recomendaciones del CAV-AEP para la vacunación antigripal en la infancia y la adolescencia 2022-2023
Figura 1. Calendario común de vacunación a lo largo de toda la vida 2023 del Consejo Interterritorial
Disponible en: https://www.sanidad.gob.es/areas/promocionPrevencion/vacunaciones/calendario-y-coberturas/docs/CalendarioVacunacion_Todalavida.pdf.
Figura 2. Calendario de inmunizaciones de la Asociación Española de Pediatría (CAV_AEP) 2023
Disponible en: https://vacunasaep.org/profesionales/calendario-de-inmunizaciones-de-la-aep-2023.
Figura 3. Propuesta de esquema de vacunación frente a tosferina completo desde el lactante al adolescente y adultos
Extraído de Martinon-Torres et al. Exp Vacc Rev 2018.
Bibliografía
Bibliografía recomendada
Sesión II Actualización: Obesidad en el adolescente. Caso clínico: Obesidad con complicaciones metabólicas
Sesión II Actualización: Obesidad en el adolescente
Caso clínico: Obesidad con complicaciones metabólicas
T. Gavela Pérez.
Endocrinología Infantil. Hospital Universitario Fundación Jiménez Díaz. Madrid.
Adolescere 2023; XI (2): 33-40
Resumen
|
La obesidad en la edad pediátrica ha aumentado su prevalencia en las últimas décadas. La obesidad se caracteriza por un exceso de tejido adiposo, lo que favorece la aparición de complicaciones metabólicas, que pueden estar presentes desde la edad infantil. Se presentan dos casos clínicos de niños con complicaciones metabólicas que encajarían en el conocido síndrome metabólico.. Palabras clave: Obesidad; Adolescente; Síndrome metabólico. |
Abstract
|
Obesity in the pediatric age has increased its prevalence in the last decades. Obesity is characterized by an excess of adipose tissue, which favors the appearance of metabolic complications, which may be present since childhood. We present two clinical cases of children with metabolic complications that would be considered as part of the so-called metabolic syndrome. Key words: Obesity; Adolescent; Metabolic syndrome. |
Caso clínico 1
El primer caso clínico que se presenta es el de un niño de 8 años que fue remitido a la consulta de endocrinología infantil por obesidad, hipertensión arterial y antecedente familiar de obesidad mórbida en familiar de primer grado (peso del padre de 180 kg).
Anamnesis
Antecedentes personales: el embarazo fue normal y controlado. Parto en semana 39 mediante cesárea por riesgo de pérdida de bienestar fetal. Reanimación tipo III. PRN: 3200 gramos (p40), LRN: 50 cm (p50). Ingreso unidad neonatal 6 días por distrés respiratorio. No presentaba alergias, tenía el calendario vacunal al día y no tenía antecedente de ingresos ni cirugías.
Antecedentes familiares: madre 168 cm, peso máximo 99 kg, IMC 35 kg/m2. Padre 186 cm. Peso máximo 180 kg, IMC 52 kg/m2, en programa para cirugía bariátrica.
Historia actual: como en cualquier patología, también en la obesidad, es importante el realizar una historia clínica dirigida y bien estructurada, con el objetivo de diferenciar aquellas obesidades que puedan tener componente monogénico, buscar clínica sugestiva de causas (hipotiroidismo, síndrome Cushing, obesidad hipotalámica…) y diagnosticar consecuencias de la obesidad.
Tiempo de evolución: desde lactante referían percentiles altos de peso y talla.
Hábitos alimentarios: reconocía comer cantidades grandes de comida y repetir plato de forma habitual. Refería comer rápido y viendo pantallas. Contaba ansiedad por la comida, con sensación de hambre continua (tiempo de saciedad tras una comida menor de una hora), lo que le llevaba a picar entre horas a diario y con bastante frecuencia. Referían escasa ingesta de verdura (2-3 veces a la semana y siempre en forma puré) y tomar fruta 2-3 piezas al día, siendo el plátano la más frecuente. Ingería al día 1-2 zumos industriales. El consumo de lácteos era adecuado.
Ejercicio físico: colegio (1,5 horas/semana) y estaba apuntado a baloncesto (2 horas a la semana), aunque reconocía en la consulta que se cansaba fácilmente y no realizaba la misma actividad que el resto de los compañeros. En su tiempo libre estaba siempre muy sedentario.
Pantallas: dedicaba 1-2 horas/día en días laborables y 2-4 horas/día en fines de semana al uso de pantallas con fines lúdicos.
Sintomatología acompañante: no refería ronquido nocturno, hábito deposicional normal. Dolor en miembros inferiores con la actividad física.
Sueño: llevaba unos horarios regulares de sueño, con hora de acostarse y 9 horas de sueño sin interrupciones al día.
Psicosocial: el paciente no aparentaba estar preocupado por el peso, su figura de referencia era su padre, con quien compartía aficiones sedentarias.
Exploración física
Antropometría: peso 75,6 kg, talla 146,1 cm (+2,3 DE), IMC 35,42 kg/m2 (+7,47 DE según las tablas de crecimiento de Carrascosa 2010 y + 8,9 DE según las de Hernández 1988). Perímetro abdominal 110 cm (+ 11 DE según tablas Moreno 1999).
Bioimpedanciometría: masa grasa 47,7 % (36 kg).
TA: 124/88 mmHg FC 88 lpm (percentil 95 de TA según sexo, edad y altura de la TaskForce 120/80 mmHg).
Acantosis nigricans en cuello y axila. ACP: normal. Abdomen: sin masas ni megalias. Genitales externos masculinos normoconfigurados, estadio puberal Tanner I. Genu valgo con distancia intermaleolar de 18 cm (< 6-8 cm).
Pruebas complementarias
Por la obesidad se solicitó analítica de sangre completa con estudio metabólico y por la HTA se realizaron ecografía doppler renal, MAPA (monitorización de TA ambulatoria) y cortisol libre urinario. Los resultados fueron los siguientes, remarcando los que se encuentran alterados:
Analítica sangre:
Metabolismo hidrocarbonado: glucosa 80 mg/dl, insulina 23,6 mcUI/ml, péptido c 3,47 ng/ml, Hba1c 5,4%, HOMA 2,7 (<3,5). A los 120 minutos de SOG (75 gr): glucosa 108mg/dl (<140 mg/dl), insulina 175 mcUI/ml, péptido c 14,2 ng/ml.
Lipidograma: colesterol total 210 mg/dl (HDL-c 32 mg/dl, LDL-c 153 mg/dl), triglicéridos 190 mg/dl.
Bioquímica: GOT 62 UI/L, GPT 48 UI/L, resto normal.
Metabolismo fosfocálcico: 25 OH vitamina D 14 mg/dl, calcio 9,8 mg/dl, fósforo 4,7 mg/dl, FA 296 UI/L, PTH 67 pg/ml.
Cortisol libre urinario: 31 mcg/24 horas.
Perfil tiroideo: TSH 4,2 mcUI/ml, T4 libre 1,06 ng/dl.
Ecografía abdominal: esteatosis hepática.
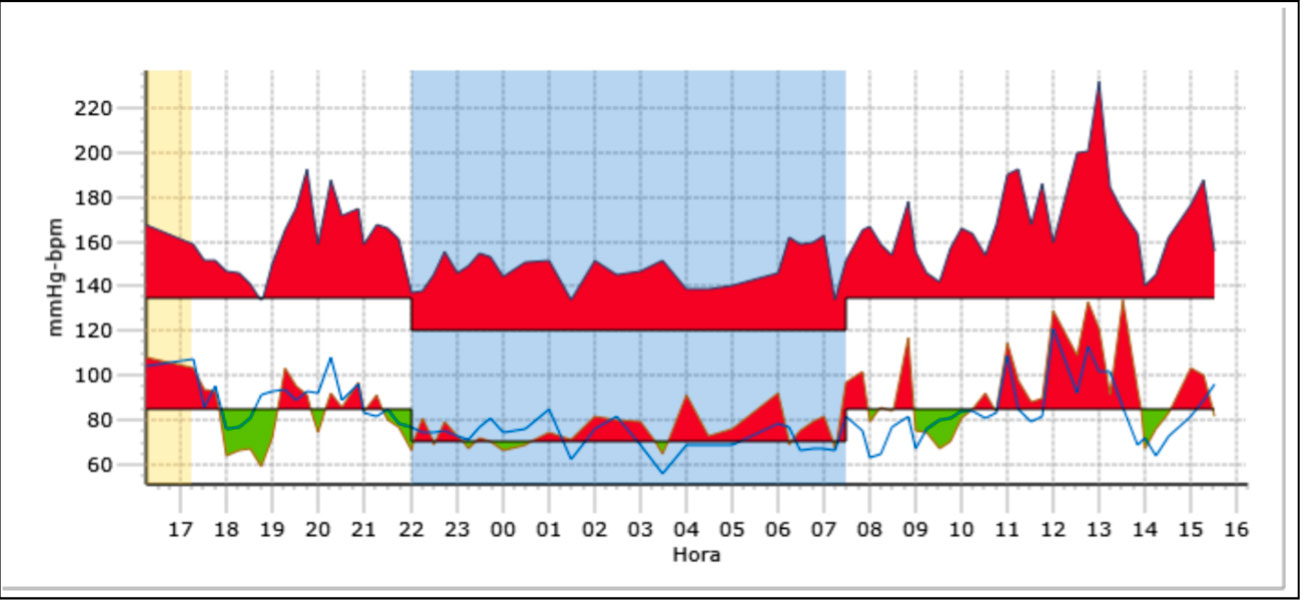
MAPA (Figura 1): promedio TA 160/85 mmHG; promedio diurno: 166/90 mmHg; promedio nocturno: 148/75 mmHG; descenso TA noche: 11 % sistólica, 17% diastólica (10-20%) (el percentil 95 de TA para la edad, sexo y altura de la TaskForce es 120/80 mmHg).
Eco doppler renal: normal.
Catecolaminas en orina: normales.
Valoración cardiológica: electrocardiograma: normal. Ecocardiograma: disfunción sistólica leve.
Diagnóstico
El diagnóstico fue de obesidad con complicaciones asociadas: HTA, insuficiencia de vitamina D con hiperparatiroidismo secundario, dislipemia (hipercolesterolemia e hipertrigliceridemia), esteatohepatis no alcohólica y de genu valgo.
Tratamiento y evolución
Es importante en la obesidad hacer un buen diagnóstico y tratamiento de las complicaciones. Así cómo dar las recomendaciones dietéticas y conductuales
En la obesidad es importante el diagnóstico y tratamiento de las complicaciones, así como dar recomendaciones dietéticas y conductuales que han de ser individualizadas, progresivas y acordes a la capacidad de respuesta del niño y de la familia. Nunca hay que culpabilizar, hay que explicar la importancia de cambiar los hábitos de vida hacia más saludables e implicar a familiares y pacientes. En este paciente se dieron consejos nutricionales que inicialmente consistieron en aumentar la ingesta de fruta (2 piezas al día reduciendo el consumo de plátano a dos a la semana) y verdura (al menos una vez al día y mínimo dos veces a la semana sin ser en forma de puré), se aconsejó retirar bollería, galletas y los zumos envasados y se recomendó disminuir las raciones (dieta del tres cuartos de lo que comía), para lo que se le dieron consejos como comer despacio, retirar pantallas mientras se come, esperar unos minutos entre platos, servir la comida en plato pequeño. Se dieron consejos para reducir la grasa animal de la alimentación y se recomendó el aumento de pescado azul al menos dos veces por semana. Respecto a la actividad física se invitó a que a diario por las tardes estuviera en el parque al menos 45 minutos y que en los recreos escolares participara en actividades en movimiento.
Para la insuficiencia de vitamina D se pautó vitamina D 800 UI/día y durante el primer mes se suplementó con 400 mg/día de calcio. Para la dislipemia se recomendó dieta baja en grasa animal, aumento de pescado azul e ingesta de omega 3500 mg/día. Por la esteatohepatitis, para la que no hay un tratamiento específico y el mejor es la pérdida ponderal, se recomendó tratamiento con vitamina E 50 mg/día, con el objetivo teórico de disminuir el estrés oxidativo.
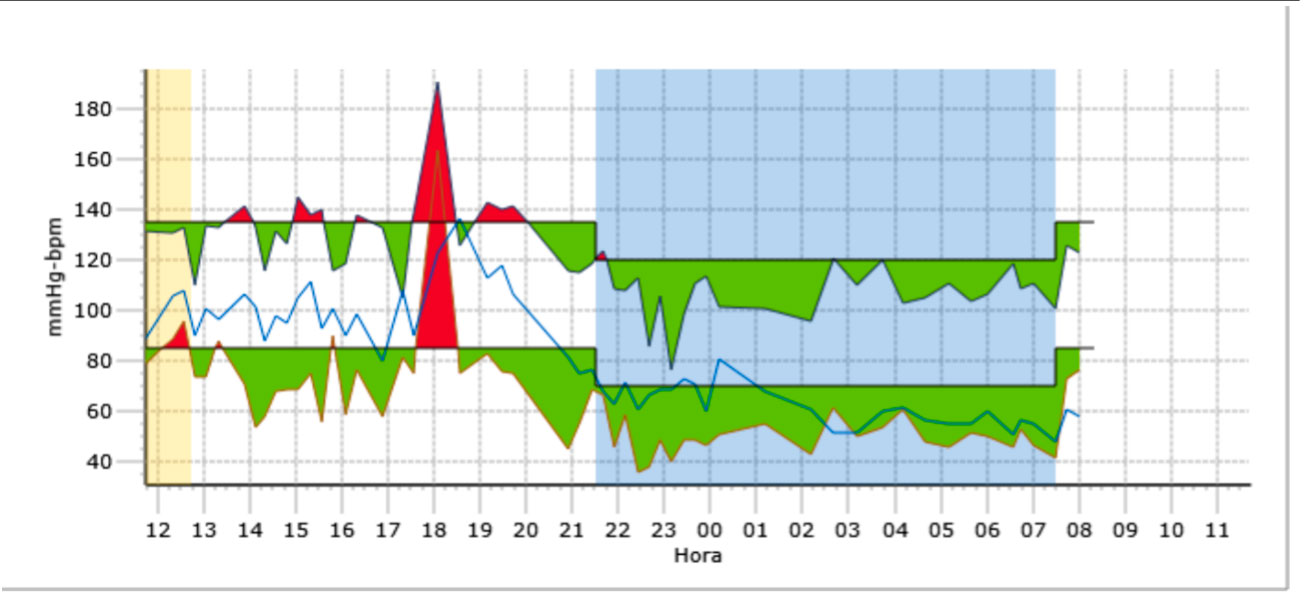
Para la HTA se pautó tratamiento con enalapril inicialmente 5 mg/día, con lo que las cifras de TA mejoraron tal y como se muestra en la Figura 2, donde se muestra el control del MAPA a los 12 meses de tratamiento.
Respecto al peso, inicialmente hubo una mejoría, con pérdida de 2 kg pero que ha recuperado debido a la obligación de sedentarismo tras haber sido intervenido de osteotomía por el genu valgo.
Caso clínico 2
El segundo caso clínico que se presenta es el de una adolescente mujer de 13 años y 4 meses que remitían desde atención primaria a la consulta de obesidad por alteración de la glucemia en ayunas (107 mg/dl), dislipemia (colesterol total 245 mg/dl, HDL 53 mg/dl, LDL 147 mg/dl), TG 245 mg/dl), hipertransaminasemia (GPT65 UI/L) y obesidad.
Anamnesis
Antecedentes personales: desconocía antecedentes perinatales. Niña natural de Perú, en España desde los 10 años. Vivía con la abuela. Menarquia a los 10,5 años con ciclos menstruales regulares.
Antecedentes familiares: abuelo y tíos maternos Diabetes mellitus tipo 2.
Historia actual:
Tiempo de evolución: desde siempre percentiles altos de peso.
Hábitos alimentarios: raciones de comida refieren normales. Adecuada ingesta de fruta y verdura. Arroz a diario en comida y cena. Reconoce picar entre horas galletas y bollería.
Ejercicio: sólo educación física en el colegio. Muy sedentaria.
Historia psicosocial: estado anímico bajo. Poco integrada en colegio, cursa 6º primaria con regular rendimiento escolar (ha perdido dos cursos). Precisa apoyo. Madre trabaja en otro país, padre desconocido. Vive con abuela materna que tiene minusvalía y dificultades para deambulación. Aparentemente no preocupada por peso, ni tiene un peso ideal.
Exploración física
Antropometría: peso: 81,2 kg, Talla: 154 cm (p25), IMC: 34,2 Kg/m2 (+3,46 DE Carrascosa 2010; + 4,62 DE según Hernández 1988), perímetro abdominal 99 cm (+ 5 DE, Moreno 1999).
Bioimpedanciometría: masa grasa 43,6 % (35,4 kg).
TA:106/83 mmHG FC 88 lpm.
No bocio. Fenotipo normal. Acantosis nigricans en cuello y axilas. ACP: normal. Abdomen: sin masas ni megalias. Genitales externos femeninos normoconfigurados, estadio puberal Tanner V. No presentaba hirsutismo.
Pruebas complementarias
Por la obesidad y por las analíticas previas se le solicitó estudio metabólico completo con sobrecarga oral de glucosa, obteniéndose los siguientes resultados:
Analítica sangre:
Metabolismo hidrocarbonado:
- Basal: glucosa 108 mg/dl, insulina 145 mcUI/ml, HOMA 37,2 (<4,5), HbA1c 6%.
- A los 120 minutos de SOG (75 gr): glucosa 208 mg/dl.
Lipidograma: colesterol total 230 mg/dl (HDL-c 59 mg/dl, LDL-c 148 mg/dl), triglicéridos 175 mg/dl.
Bioquímica: GOT 67 UI/L, GPT 139 UI/L, GGT 38 UI/L, LDH 227 UI/L.
Metabolismo fosfocálcico: 25 OH vitamina D 12,5 mg/dl, calcio 9,8 mg/dl, fósforo 4 mg/dl, FA 112 UI/L, PTH 49 pg/ml.
Estudio hipertransaminasemia: serologías virus hepatotropos negativas, ANA negativos, alfa 1 antitripsina normal. Ecografía abdominal: esteatosis hepática.
Perfil tiroideo: TSH 3,03 mcUI/ml, T4 libre 1,24 ng/dl.
Diagnóstico
Obesidad con complicaciones metabólicas: Diabetes mellitus tipo 2, insuficiencia de vitamina D, dislipemia (hipercolesterolemia e hipertrigliceridemia) y esteatohepatitis no alcohólica.
Tratamiento
Se realizaron charlas de educación diabetológica en las que se dieron consejos nutricionales básicos y se estableció una dieta en forma de raciones. Se inició tratamiento con metformina 850 mg dos veces al día, se pautó tratamiento con vitamina D (1000 UI/día) y con vitamina E (50 mg/día), se recomendaron esteroles vegetales 3-4 veces a la semana y omega 3 (500 mg/día), así como aumento del consumo de pescado azul y reducción de grasa animal, todo ajustado a las posibilidades económicas de la familia. Asimismo se dieron consejos sobre actividad física recomendando a diario 30-40 minutos de ejercicio físico.
Evolución
Esta paciente ha tenido un cumplimiento estricto de las recomendaciones nutricionales, ha aumentado su práctica física habitual caminando a diario 60 minutos y ha cumplido todos los tratamientos prescritos. Con ello a los 9 meses de iniciado el tratamiento presentaba una mejoría franca tanto de parámetros antropométricos como analíticos, también anímicamente se encontraba mejor, más integrada y con mayor confianza. Estos son sus resultados a los 9 meses de iniciados los cambios de hábitos y los tratamientos:
Antropometría: peso: 69,7 kg (-11,5 kg), Talla: 154 cm (p25), IMC: 29,3 Kg/m2 (+2,39 DE), perímetro abdominal 93 cm (-6 cm).
Bioimpedanciometría: masa grasa 38,8 % (- 4.8%), 27 kg (- 8,4 kg).
Analítica sangre:
Metabolismo hidrocarbonado: glucosa 87 mg/dl, insulina 28 mcUI/ml, péptido c 4,27 ng/ml, Hba1c 4,8%, HOMA 5,9 (<4.5).
Lipidograma: colesterol total 158 mg/dl (HDL-c 43 mg/dl, LDL-c 85 mg/dl), triglicéridos 151 mg/dl.
Bioquímica: GOT 15 UI/L, GPT 14 UI/L, resto normal.
Metabolismo fosfocálcico: 25 OH vitamina D 14,9 mg/dl, calcio 9,3 mg/dl, fósforo 4,5 mg/dl, FA 90 UI/L, PTH 41.4 pg/ml.
Comentarios
El síndrome metabólico con-lleva la presencia de obesidad de predominio central, junto a dislipemia, hipertensión arterial y alteración del metabolismo hidrocarbonado con insulino-rresistencia
La obesidad infantojuvenil es un problema de salud pública ya que conlleva consigo muchas comorbilidades que aumentan el riesgo cardiovascular, la morbimortalidad y el gasto sanitario a largo plazo. La presencia de estas complicaciones metabólicas en algunos casos se manifiesta de forma clara en la edad infantil, como en los dos casos que se han presentado. En otras situaciones no vemos alteraciones tan establecidas, pero sí sabemos que existe un estado de microinflamación fruto del exceso del tejido adiposo que, mantenido en el tiempo, puede favorecer la aparición de las mismas. El por qué unos niños desarrollan ciertas alteraciones y otros no, con el mismo grado de obesidad, es desconocido de forma completa en la actualidad, pero sabemos que confluyen factores genéticos y ambientales en su aparición. Se sabe que el niño/adolescente obeso, tiene altas probabilidades de permanecer obeso en la edad adulta. Así, los esfuerzos a nivel sociosanitario tienen que estar dirigidos a prevenir esta enfermedad y, una vez establecida, es obligatorio realizar screening de sus complicaciones para poder establecer un diagnóstico precoz y un tratamiento que ayude a reducir el daño a futuro.
Los casos que se han presentado podrían formar parte del conocido síndrome metabólico, que fue descrito por primera vez en 1988 y cuyos criterios diagnósticos han sido revisados en varias ocasiones en adultos y extrapolados a los niños en muchos casos, dudándose de la capacidad para establecer su diagnóstico en niños menores de 10 años. Independientemente de lo anterior, que no es el objetivo de este artículo, el síndrome metabólico podemos considerarlo como un conjunto de factores de riesgo predictores de enfermedad cardiovascular y diabetes tipo 2 en el futuro y que conlleva la presencia de obesidad de predominio central (abdominal), junto a dislipemia, hipertensión arterial y alteración del metabolismo hidrocarbonado con insulinorresistencia como base fundamental de su mecanismo fisiopatológico.
La insulinorresis-tencia es la disminución de la capacidad de la insulina, para promover la captación de glucosa, suprimir la gluconeogénesis e inhibir la producción de lipoproteínas de muy baja densidad
La insulinorresistencia es la disminución de la capacidad de la insulina para promover la captación de glucosa, suprimir la gluconeogénesis e inhibir la producción de lipoproteínas de muy baja densidad (VLDL), lo que ocasiona de forma compensatoria un aumento de la secreción de insulina que, cuando fracasa, puede derivar en una intolerancia a hidratos de carbono (cifras de glucosa tras sobrecarga oral de glucosa entre 140 y 200 mg/dl), o incluso en una diabetes mellitus tipo 2 (cifras de glucosa > 200 tras SOG como ocurría a la paciente del segundo caso clínico expuesto, o bien glucemia en ayunas mayor de 126 mg/dl, hemoglobina glicosilada por encima de 6,5 % o glucemia mayor de 200 mg/dl junto a clínica cardinal de diabetes). Si la situación se compensa se logrará la normoglucemia, pero con el tiempo este mecanismo compensador de aumento de la insulina irá fallando, con lo que se aumentará la glucotoxicidad, con el consiguiente incremento aterogénico y, por tanto, de riesgo cardiovascular. Progresivamente se irán sumando factores como la hipertrigliceridemia y la hipertensión arterial que completan los criterios del síndrome metabólico, pero también favorece la aparición de otros factores metabólicos nocivos para la salud: disfunción endotelial, síndrome ovario poliquístico, aumento del estrés oxidativo, esteatohepatitis, etc.
El tratamiento inicial es siempre la modificación de los estilos de vida: ejercicio, nutrición y sueño, así como regularizar los horarios de estas actividades
El tratamiento inicial es siempre la modificación de los estilos de vida hacia prácticas más saludables de ejercicio, nutrición y sueño, así como de la regularidad en los horarios en los que se llevan a cabo cada una de estas actividades. En los casos en los que las medidas anteriores fracasen o ya esté muy establecida la alteración analítica, sería necesario el tratamiento farmacológico específico, en los que la metformina tiene un papel fundamental en el caso de la intolerancia a los hidratos de carbono o la diabetes tipo 2 en los niños y adolescentes.
Como queda demostrado en el segundo caso, la mejoría del estado de adiposidad mejora todas las alteraciones metabólicas.
Un apunte final respecto a tensión arterial. Es obligatorio tomar la TA en las consultas de los pacientes con obesidad y, en los casos en los que las tensiones estén por encima del percentil 95 para la edad no hay que demorar el inicio del tratamiento farmacológico tras realizar el estudio inicial (descartar HTA de bata blanca, estenosis de la arteria renal, síndrome de Cushing, entre otros). En estos casos de HTA establecida de forma paralela al tratamiento farmacológico y en los casos de prehipertensión arterial (cifras entre los percentiles 90 y 95 para edad, sexo y altura) las medidas dirigidas a cambiar el estilo de vida son fundamentales. Realmente no hay consenso sobre qué fármacos antihipertensivos de primera línea utilizar en niños y adolescentes con HTA pero probablemente los fármacos con los que más experiencia se tenga sean los IECAs, como el que fue administrado en el primer caso clínico expuesto.
El tratamiento de la obesidad y las recomendaciones dadas sobre alimentación y ejercicio han de ser individualizadas y adaptadas a cada uno de los pacientes. En este sentido las condiciones socioeconómicas son un problema que nos encontramos con frecuencia en las consultas, ya que alimentarse de forma sana, con ingesta abundante de fruta, verdura y pescado es difícil para muchas familias en la situación social actual. En este sentido el ministerio ha elaborado una guía de alimentos sanos y baratos recomendados para prevenir la obesidad, para cocinar rápido y barato y sustituir a otros alimentos con mayor poder calórico y de azúcares y grasas saturadas (https://www.consumo.gob.es/sites/consumo.gob.es/files/V2_PDF_RECETARIO.pdf), pero que realmente no soluciona los problemas a los que nos enfrentamos en el día a día. Remarcar la importancia de complementar las consultas de endocrinología infantil con nutricionistas expertos en la alimentación de niños, lo cual también resulta complicado en la infraestructura actual de muchas de las consultas de endocrinología infantil. Además, en el seguimiento de muchos de los niños con obesidad ayudaría mucho el tener un soporte psicológico que enseñe a controlar la ansiedad y les apoye emocionalmente no sólo a nivel individual, sino en terapia de grupos. Es más, parece demostrado que, a largo plazo, lo más útil son los cambios que se dan a nivel poblacional, con intervenciones focalizadas en cambios medioambientales y de salud con intervención a nivel poblacional y en escuelas, así como políticas que permitan igualar las diferencias económicas y faciliten acceso a deporte y alimentación saludable a toda la población.
La obesidad ha de ser intervenida desde la edad infantil, con el objetivo de revertir la situación, detectar las complicaciones metabólicas asociadas y tratarlas precozmente
Como conclusión decir que la obesidad es una enfermedad que ha de ser prevenida y, que una vez establecida, ha de ser intervenida desde la edad infantil, con el objetivo de revertir la situación, detectar complicaciones metabólicas asociadas y tratarlas precozmente en el caso que estuvieran presentes. Es necesario tener en cuenta que se trata de una patología prevalente y con riesgo cardiovascular futuro y que hay que aunar esfuerzos para evitar su progresión. Para su manejo serían necesarias unidades específicas y equipos multidisciplinares que incluyeran endocrinólogos, nutricionistas, psicólogos…
Tablas y figuras
Figura 1. Monitorización presión arterial ambulatoria pretratamiento caso clínico 1
Fuente: Elaboración propia.
Figura 2. Monitorización presión arterial ambulatoria postratamiento caso clínico 1
Fuente: Elaboración propia.
Bibliografía
- Drozdz D, Alvarez-Pitti J, Wójcik M, Borghi C, Gabbianelli R, Mazur A et al. Obesity and Cardiometabolic Risk factors: From Childhood to Adulthood. Nutrients 2021;13:4176.
- Güemes-Hidalgo M, Muñoz-Calvo MT. Síndrome Metabólico. Pediatr Integral 2015;19:428-35.
- Lurbe E, Cifkova R, Cruickshank JK, Dillon MJ, Ferreira I, Invitti C, et al. Manejo de la hipertensión arterial en niños y adolescentes: recomendaciones de la Sociedad Europea de Hipertensión. An Pediatr (Barc). 2010:73:51.e1-51.e28.
- Martínez-Villanueva J. Obesidad en la adolescencia. Adolescere 2017;3:43-5.
- Malhotra S, Sivasubramanian R, Singhal V. Adult Obesity and its complications: a pediatric disease? Curr Opin Endocrinol Diabetes Obes 2021;28:46-54.
- Martos-Moreno G, Argente J. Obesidades en la infancia. Pediatr Integral 2020;24:220-30.
- Styne DM, Arslanian SA, Connor EL, Farooqi IS, Murad MH, Silverstein JH, et al. Pediatric Obesity—Assessment, Treatment, and Prevention: An Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab 2017;102:709-57.
Adolescencia y COVID-19
Adolescencia y COVID-19
A. Gatell Carbó(1), N. López Segura(2), P. Serrano Marchuet(1), F. Pagone(1), M. Villalobos Gálvez(3), A. Soriano Arandes(4).
(1)EAPT Garraf, Barcelona. (2)Servicio de Pediatría, Hospital del Mar, Universitat Pompeu i Fabra. Barcelona. (3)EAPT Sabadell Nord Concòrdia, Barcelona. (4)>Unidad de Enfermedades Infecciosas e Inmunodeficiencias, Hospital Universitario Vall de Hebrón, Barcelona. En representación del grupo de investigación COPEDI-CAT(1,2,3,4).
Fecha de recepción: 06-12-2022
Fecha de publicación: 28-02-2023
Adolescere 2023; XI (1): 94-102
Resumen
|
La infección por SARS-CoV-2 en el adolescente generalmente cursa de forma leve o asintomática. Algunos casos presentan complicaciones, como la enfermedad pulmonar con insuficiencia respiratoria aguda, el síndrome post-infeccioso inflamatorio multisistémico (SIM-PedS) que cursa con afectación cardíaca grave o el síndrome post-COVID. En España los adolescentes (10-19 años) representan un 13,5% de los casos de COVID-19 registrados, un 0,96% del número total de ingresos y un 0,03% del número total de fallecidos. El factor de riesgo asociado a hospitalización es la presencia de una o más comorbilidades, una de las más descritas es la obesidad. La vacunación contra la COVID-19 ha demostrado ser segura y parece haber tenido un papel relevante en la prevención de problemas relacionados con la infección por SARS-CoV-2. La pandemia también ha impactado de forma notable en la salud mental en este grupo de edad, con un aumento de trastornos de ansiedad, depresión, autolesiones, trastornos de conducta alimentaria y suicidios.. Palabras clave: Adolescente; COVID-19; SIM-PedS; vacunas COVID-19; Salud mental. |
Abstract
|
SARS-CoV-2 infection in adolescents is usually mild or asymptomatic. Some cases present complications, such as lung disease with acute respiratory failure, multisystem inflammatory syndrome (MIS-C) that presents with severe cardiac involvement or post-COVID syndrome. In Spain, adolescents (10-19 years old) represent 13.5% of COVID-19 cases registered, 0.96% of the total number of admissions and 0.03% of the total number of deaths. The risk factor associated with hospitalization is the presence of one or more comorbidities, being obesity one of the most described factors. COVID-19 vaccination has been shown to be safe and appears to have played an important role in preventing problems related to SARS-CoV-2 infection. The pandemic has also had a notable impact on mental health in this age group, with an increase in anxiety disorders, depression, self-harm, eating disorders and suicides. Key words: Adolescent; COVID-19; MIS-C; COVID-19 vaccines; Mental health. |
Introducción
La pandemia de la COVID-19 ha afectado de forma directa o indirecta a individuos de todas las edades, incluyendo los adolescentes. En este artículo analizamos los aspectos epidemiológicos, el impacto clínico en la salud física y mental y las estrategias preventivas aplicadas a este grupo de edad como la vacunación.
Epidemiología
Según datos de la Organización Mundial de la Salud (OMS), a fecha de octubre de 2022 se han comunicado en torno a 623 millones de casos de COVID-19 en todo el mundo, 260 millones en Europa y 13 millones en España(1).
Debido al cambio en la Estrategia de Vigilancia y Control de COVID-19, a partir del 28 de marzo de 2022 en España sólo se muestran los casos de COVID-19 en población a partir de 60 años. No obstante, sabemos que la proporción de diagnósticos de infección por SARS-CoV-2 en adolescentes es superior al resto de grupos de edad pediátrica en España, del total de casos registrados por la Red Nacional de Vigilancia Epidemiológica (RENAVE)(2) desde junio 2020 el 3,8% de los casos eran menores de 5 años, el 5,7% tenían de 5 a 9 años y el 13,5% adolescentes de 10 a 19 años. Estos datos son muy parecidos a los reportados por el Centro para el Control y Prevención de Enfermedades (CDC)(3). Con fecha de octubre 2022, los niños y adolescentes representan actualmente alrededor del 17,5% de los casos confirmados de COVID-19 en los Estados Unidos, el 3,6% de los casos tienen de 0 a 4 años, el 6,6% de 5 a 11 años, y el 7,3% son adolescentes de 12 a 17 años.
La transmisión del virus SARS-CoV-2 a otras personas se puede dar a cualquier edad
La transmisión del virus SARS-CoV-2 a otras personas se puede dar a cualquier edad. No obstante, la mayoría de los estudios concluyen que la tasa de ataque secundario es significativamente más baja tanto en el hogar como en el aula si el caso índice es pediátrico. Esto podría estar relacionado con el hecho de que hay una mayor proporción de casos asintomáticos y probablemente con menor carga viral en menores de 14 años(4,5), y principalmente por el hecho de que la respuesta inmunitaria innata mediada por interferón tipo I de los menores a nivel de la mucosa nasal evita en muchos casos la replicación viral(6).
Aspectos clínicos de la COVID-19
La infección por SARS-CoV-2 en el adolescente generalmente cursa de forma leve o asintomática
La infección por SARS-CoV-2 en los adolescentes cursa generalmente de forma asintomática o leve.
Los síntomas más frecuentes son fiebre, tos, disnea, mialgia, rinorrea, odinofagia, cefalea, náuseas/vómitos, dolor abdominal, diarrea, anosmia y ageusia
Los síntomas más frecuentemente reportados son: fiebre, tos, disnea, mialgia, rinorrea, odinofagia, cefalea, náuseas/vómitos, dolor abdominal, diarrea, anosmia y ageusia. Algunos síntomas son más comunes con determinadas variantes (ej. odinofagia y anosmia con variante Delta). En general, las manifestaciones clínicas son similares a las que se presentan en otras infecciones respiratorias virales comunes, por lo que se requiere un alto índice de sospecha de COVID-19 en los niños, que dependerá del contexto epidemiológico en el que estemos. Se ha observado una mayor prevalencia de síntomas gastrointestinales en pacientes mayores de 5 años en comparación con los más pequeños(7) y además la presencia de diarrea se ha visto asociada a un curso clínico más grave de la enfermedad a causa del reservorio intestinal del SARS-CoV-2 y la persistencia de la respuesta inflamatoria(8). La mayoría de los adolescentes tienen una buena evolución y se recuperan en una semana, sin presentar complicaciones(4).
Hospitalización y complicaciones
Los adolescentes (10-19 años) representan una pequeña proporción de los pacientes hospitalizados por COVID-19
Los adolescentes (10-19 años) representan una pequeña proporción de los pacientes hospitalizados por COVID-19 (0,96% de los ingresos totales en España)(2). Sin embargo, la tasa de ingreso por COVID-19 en adolescentes se ha descrito superior a la de los casos de gripe(9). También es superior respecto a la de los niños de edad 5-9 años (que es del 0,28%)(2) ya que se trata de un grupo con más probabilidades de tener complicaciones similares a las de los adultos(10).
Algunos casos de COVID-19 en los adolescentes presentan complicaciones
El deterioro clínico generalmente se asocia a enfermedad pulmonar con insuficiencia respiratoria aguda o a un síndrome post-infeccioso inflamatorio multisistémico (SIMS-PedS) que cursa con afectación cardíaca grave. El factor de riesgo asociado a hospitalización e ingreso en UCI en adolescentes es la presencia de una o más comorbilidades. Los datos aún son limitados respecto a qué comorbilidades exactamente predisponen a enfermedad grave. La mayoría de estudios en adolescentes describen la obesidad como uno de los factores de riesgo más importantes(9,10).Otras comorbilidades asociadas son la enfermedad pulmonar crónica (incluye asma), enfermedad neurológica, metabólica o genética (como el síndrome de Down), cardiopatías congénitas y enfermedades cardiovasculares, drepanocitosis, enfermedad oncohematológica, inmunodeficiencias, enfermedad renal o hepática crónica y diabetes(9,11,12,13).
La evidencia es limitada respecto a la gravedad de la enfermedad según las diferentes variantes. Estudios en Inglaterra, Dinamarca y Noruega no parecen encontrar diferencias en el riesgo de hospitalización en menores de 18 años infectados por Ómicron en comparación con variante Delta. Sin embargo, sí parece haber menor riesgo de SIMS-PedS en niños y adolescentes no vacunados asociado a variante Ómicron(14).
La muerte por COVID-19 en adolescentes es muy rara. En España, desde el inicio de la pandemia hasta el 4 noviembre de 2022, han ingresado en UCI 363 adolescentes de edad 10-19 años y han fallecido 34 (representan un 0,03% de las muertes totales)(2) algo superior a las edades inferiores, en menores de 5 años se han registrado 16 casos (0,01%) y entre los 5-9 años 12 casos (0,01%).
COVID-19 aguda grave
La COVID-19 aguda grave es poco frecuente en adolescentes. Se presenta generalmente con afectación pulmonar como en el adulto, con infiltrados pulmonares difusos bilaterales e insuficiencia respiratoria aguda hipoxémica. El tratamiento se basa en dar soporte respiratorio (oxigenoterapia en alto flujo, CPAP o BIPAP como modalidad de inicio) y dexametasona(12). La evolución generalmente es favorable, se describe una recuperación más rápida y un mejor pronóstico que en el adulto(15).
También se han descrito manifestaciones extrapulmonares en algunos casos. Destacan las complicaciones neurológicas que incluyen encefalitis o encefalopatía, convulsiones, ictus, síndrome de Guillain-Barré o encefalomielitis aguda diseminada. A nivel cardiovascular pueden presentar miocarditis, pericarditis, arritmias e infarto agudo de miocardio. Algunos pacientes presentan fallo renal agudo, pancreatitis o hepatitis(16). El estado de hipercoagulabilidad conlleva riesgo de trombosis venosa profunda o tromboembolismo pulmonar. Estos fenómenos trombóticos son más frecuentes en los adolescentes que en niños de menor edad(17).
Síndrome inflamatorio multisistémico pediátrico vinculado a SARS-CoV-2 (SIMS-Peds)
El factor de riesgo asociado a hospitalización es la presencia de una o más comorbilidades, una de las más descritas es la obesidad
Se trata de una complicación potencialmente grave, que ocurre a las 2-6 semanas después de la infección por SARS-CoV-2 en menos de un 0,1% de casos de COVID-19 pediátrica. Afecta principalmente a niños previamente sanos entre los 6-12 años de edad, aunque hay casos reportados desde el periodo neonatal hasta la edad adulta. En algunas series se ha descrito mayor afectación en varones y en población latina y afrocaribeña. El factor de riesgo más significativo es la obesidad(16).
Se caracteriza por fiebre, hipotensión, síntomas gastrointestinales (dolor abdominal, vómitos, diarrea), cefalea, rash, conjuntivitis y elevación de reactantes de fase aguda. La afectación cardiovascular es la más relevante, alrededor de un 40% tienen una disminución de la fracción de eyección ventricular, y un 8-14% presentan aneurismas coronarios. La afectación respiratoria es poco frecuente. Existe riesgo de complicaciones neurológicas y trombosis. El diagnóstico diferencial principalmente se hace con la enfermedad de Kawasaki, síndrome de shock tóxico, sepsis o abdomen agudo(16).
Una alta proporción requiere ingreso en UCI. En los casos con afectación grave el tratamiento inmunomodulador con inmunoglobulina intravenosa acorta la duración de la disfunción cardiovascular. Se recomienda asociar corticoides ya de inicio en los casos que presentan disfunción ventricular o precisan soporte inotrópico. En casos refractarios se han usado inhibidores anti-TNF alfa o anti-IL-1(12). Aún faltan datos sobre los efectos a largo plazo en el corazón de estos pacientes y sobre la fisiopatología. El pronóstico, en general, es favorable con recuperación completa, en los casos de aneurismas coronarios la mayoría se resuelven a los 90 días(16).
Varios estudios internacionales(18) describen una reducción global en la tendencia de la incidencia de SIMS-Peds durante la pandemia. La vacunación contra la COVID-19 y otros factores posiblemente relacionados con el virus mismo y/o la transmisión comunitaria pueden haber desempeñado un papel en la prevención de nuevos casos de SIMS-Peds.
Otro reciente estudio inglés(19) destaca que la afección cardíaca hiperinflamatoria relacionada con COVID-19 (SIMS-Peds) en niños prácticamente ha desaparecido, a pesar de las grandes oleadas de infecciones comunitarias de Ómicron y sus subvariantes. Los autores encuentran una tendencia a la baja en la edad de los niños con SIMS-Peds desde el comienzo de la pandemia. Creen que, con el tiempo, la epidemiología de SIMS-Peds seguirá a la enfermedad de Kawasaki, con la mayoría de los casos en lactantes y niños pequeños, el único grupo de edad que probablemente seguirá siendo susceptible a SARS-CoV-2.
Síndrome post-COVID o Long COVID o condición post-COVID-19
El síndrome post-COVID (Long COVID) ha recibido el nombre de condición post-COVID-19 por parte de la OMS
Al igual que los adultos, algunos adolescentes presentan síntomas persistentes después de la infección por SARS-CoV-2. El síndrome post-COVID, comúnmente conocido como Long COVID (también antes llamado COVID persistente) ha recibido el nombre de condición post-COVID-19 por parte de la OMS. Se define como la presencia de signos y síntomas que se desarrollan durante o hasta 3 meses después de la infección aguda por virus SARS-CoV-2 posible o confirmada y que se mantienen de forma continua o fluctuante durante más de 8 semanas y que no se explican por un diagnóstico alternativo(20). La prevalencia oscila entre un 0,8 y un 13,1% en los estudios que han incluido un grupo control de pacientes no infectados(21).
Los síntomas más frecuentemente descritos son fatiga, cefalea, dificultad cognitiva, trastorno de sueño, mialgia, tos, disnea, palpitaciones o disautonomía(20).
Los factores de riesgo de Long COVID en población pediátrica no han sido bien definidos. Se reporta más frecuentemente en mujeres adolescentes. Otros posibles factores de riesgo son tener historia de alergia, obesidad u otras comorbilidades, haber precisado hospitalización o haber tenido 4 o más síntomas en la fase aguda de la infección(22). Se han observado clústeres familiares y existe debate sobre si algunos de los síntomas reportados pueden tener no sólo un origen físico sino también psicosocial, relacionado con los efectos negativos del confinamiento(23).
Se desconoce la fisiopatología y no existe un tratamiento específico, se basa en el tratamiento de síntomas tras excluir otras enfermedades y la rehabilitación. La mayoría de síntomas mejoran o se resuelven con el tiempo, en algunos casos pueden persistir más de un año(20).
Es necesario la realización de más estudios diseñados con las mínimas limitaciones posibles para poder obtener algún dato que facilite o ayude en el diagnóstico de Long Covid para así poder ser más efectivos en el diagnóstico y en el tratamiento de este síndrome.
Salud mental en un entorno de pandemia
En España a lo largo de los últimos años y más aún desde el inicio de la pandemia de la COVID-19 en el año 2020, hemos asistido a un empeoramiento de la salud mental de los niños y adolescentes con un sistema sanitario muy presionado y con recursos a menudo insuficientes(24).
Antes de la pandemia alrededor del 10% de los niños y del 20% de los adolescentes sufría trastornos mentales. En la actualidad, los adolescentes presentan más ansiedad, síntomas depresivos, autolesiones y conductas suicidas(25,26,27).
Unos pocos meses después del inicio de la pandemia hubo un incremento de hasta un 47% en los trastornos de salud mental de los niños, y hasta un 59% en los comportamientos suicidas, comparando con datos de 2019. Durante el año 2020, se suicidaron en España 14 menores de 15 años, el doble que el año anterior, y entre los jóvenes de 15 a 29 años el suicidio es ya la segunda causa de fallecimiento, solo superada por los tumores malignos(24).
Estudios realizados por UNICEF(26), Fundación ANAR o Save the Children(27) han alertado del impacto de la pandemia. Se describe que los trastornos de ansiedad o depresivos casi se han cuadruplicado (de 1,1% al 4%), así como el diagnóstico de trastornos por déficit de atención e hiperactividad (TDAH) y otros trastornos de conducta (de 2,5% a 7%). También, se ha observado un incremento de la sintomatología psicosomática en los pacientes pediátricos, muchos en relación con la preocupación acerca de la infección por el SARS-COV-2. Según el último informe de Save the Children, el porcentaje de niños y niñas entre 4 y 8 años con pensamientos suicidas es de un 2%, alcanzando un 6% en el grupo de entre 13 y 16 años.
La pandemia ha impactado de forma notable en la salud mental en los adolescentes con un aumento de trastornos de ansiedad, depresión, autolesiones, trastornos de conducta alimentaria y suicidios
También los trastornos de la conducta alimentaria son más frecuentes y graves que antes de la pandemia. La pérdida de peso en pacientes con trastornos de la conducta alimentaria es, tras el inicio de la pandemia, hasta un 50% superior, en comparación con las cifras previas del 20% y se ha detectado un claro descenso en la media de edad de inicio de los síntomas, tanto en los trastornos de conducta alimentaria como en las conductas autolesivas(24). Así mismo los diagnósticos relacionados con trastornos mentales atendidos en las Urgencias Pediátricas aumentaron un 10%. Los diagnósticos que más se incrementaron fueron: “Intoxicación no accidental por fármacos” (122%), “suicidio/intento de suicidio/ideación autolítica” (56%), “trastorno de conducta alimentaria” (40%), “depresión” (19%) y “crisis de agresividad” (10%)(24).
Se señala como factores precipitantes el confinamiento domiciliario de hace dos años y las posteriores medidas de restricción, que han afectado especialmente a una población tan vulnerable como la infancia y la adolescencia. La interrupción de las rutinas, las restricciones sociales y del ocio se han asociado al uso excesivo de tecnologías y limitación de la actividad física. Además, algunos niños y adolescentes ya estaban expuestos a situaciones de pobreza, abuso o violencia que empeoraron con la pandemia.
Estos trastornos se han dado con más frecuencia en la etapa adolescente, en pacientes de sexo femenino y con trastornos previos del neurodesarrollo o necesidades especiales(24,25).
Vacunación de la COVID-19
La vacunación frente a la COVID-19 en adolescentes se inició siguiendo la estrategia iniciada el 27 de diciembre de 2020 por el Gobierno de España y con un orden de priorización atendiendo a los grupos de riesgo(28). Dando por completadas esas fases iniciales actualmente se está vacunando a todos aquellos que previamente no lo han hecho.
La primera vacuna en ser administrada en nuestro país fue la desarrollada porPfizer/BioNTech (Comirnaty). Después llegaron las elaboradas por Moderna (Spikevax), AstraZeneca (Vaxzevria) y Janssen. De todas ellas se han venido empleando mayoritariamente las dos primeras en el grupo de los adolescentes y especialmente el preparado de Pfizer/BioNTech, que lo ha sido en casi tres de cada cuatro casos. Las tres últimas únicamente están autorizadas para mayores de 18 años. El 20 de diciembre de 2021, la Comisión Europea autorizó una nueva vacuna, Nuvaxovid, del laboratorio Novavax, autorizada a partir de los 12 años.
Recientemente, se han autorizado en la Unión Europea tres vacunas adaptadas a las nuevas variantes de Ómicron circulantes. Estas vacunas adaptadas son vacunas de ARNm bivalentes frente a la cepa y la variante BA.1 y frente a la cepa original y la variante BA.4/BA.5. Estos tipos de vacuna ofrecen protección tanto frente a las variantes BA.1 y BA4/5 como frente a las variantes que circularon con anterioridad. Autorizadas como dosis de recuerdo para mayores de 12 años que lo requieran.
Todas las vacunas disponibles en España son eficaces y seguras, habiendo sido autorizadas por la Comisión Europea tras el dictamen favorable de la Agencia Europea de Medicamentos
Todas las vacunas disponibles en España son eficaces y seguras, habiendo sido autorizadas por la Comisión Europea tras el dictamen favorable de la Agencia Europea de Medicamentos.
A fecha de 31 de agosto de 2022 el 96,1% de la población de 12 a 19 años ha recibido la pauta completa con dos dosis, siendo uno de los grupos etarios en los que la inmunización ha conseguido una mayor aceptación, únicamente superado por los de edades superiores a los 60 años(29).
Las vacunas Comirnaty y Spikevax están contraindicadas en las personas con antecedentes de haber tenido reacciones alérgicas graves (anafilaxia) a una dosis previa de la propia vacuna o a algún componente de esta, siendo el polietilenglicol la sustancia más comúnmente implicada en la misma.
Una vez completada la fase inicial de dos dosis, caso de requerirse alguna más, debemos distinguir entre dos situaciones particulares:
- Dosis de refuerzo: son aquellas destinadas a adolescentes inmunocompetentes cuando se estime que con el paso del tiempo pueda decaer la inmunidad y sea necesario administrar una dosis de recuerdo. En el momento actual esta situación está descartada.
- Dosis adicional: es aquella que se administra con un mínimo de 28 días tras la pauta inicial de dos dosis en personas con inmunodeficiencias o que reciben tratamientos inmunosupresores, en los que se ha comprobado que pueden desarrollar una respuesta inmunológica insuficiente, tal como aparecen reflejados en el apartado 7 de la Guía del Ministerio de Sanidad de utilización de estas vacunas de fecha 9 de febrero de 2022(30) :
- Receptores de trasplante de progenitores hematopoyéticos o CAR-T, vacunados en los dos años tras el trasplante/tratamiento, en tratamiento inmunosupresor o que tengan EICH independientemente del tiempo desde TPH.
- Receptores de trasplante de órgano sólido.
- Tratamiento sustitutivo renal (hemodiálisis y diálisis peritoneal).
- Tratamiento quimio y radioterápico en los 6 meses previos por cualquier indicación.
- Inmunodeficiencias primarias.
- Infección por VIH con 200 cel/ml (analítica de los últimos 6 meses).
- Fibrosis quística.
- Síndrome de Down con 40 o más años de edad (nacidos en 1981 o antes).
- Tratamiento inmunosupresor detallado en una tabla anexa de la propia guía.
Todos ellos deberán recibir una dosis de recuerdo tras 5 meses de la última dosis, habiéndose iniciado ya la vacunación con una segunda dosis de refuerzo en los grupos de riesgo.
Los efectos secundarios más comunes tras la inoculación suelen ser dolor y sensación de pesadez en el hombro y el brazo donde se ha inyectado la vacuna, sensación de cansancio, malestar general y escalofríos, dolor de cabeza y en menos casos, fiebre poco elevada.
El riesgo de contraer miocarditis/pericarditis es entre 6 y 34 veces superior debido a la infección natural que al secundario a la vacunación, suele ser clínicamente más leve y acotado en el tiempo, por lo que el beneficio/riesgo de la vacunación en cualquier caso sigue siendo favorable
Se han publicado escasos casos de miocarditis/pericarditis tras la vacunación, especialmente en varones después de la segunda dosis. De los diversos estudios aparecidos al respecto se estima que el riesgo de contraer cualquiera de esas patologías cardíacas es entre 6 y 34 veces superior debido a la infección natural que al secundario a la vacunación y que este suele ser clínicamente más leve y acotado en el tiempo, por lo que el beneficio/riesgo de la vacunación en cualquier caso sigue siendo favorable a esta(31).
Se han descrito también trastornos menstruales, como alteraciones que afectan a la cantidad de sangrado y la duración del ciclo, que fueron objeto de evaluación por parte de las agencias de medicamentos europeas a lo largo del segundo semestre de 2021 sin llegarse a ninguna conclusión. En el último de esos informes, el número 13, con la aparición de nuevos estudios se sugiere un aumento en la frecuencia de estos trastornos tras la vacunación con cambios leves y transitorios en los ciclos menstruales(32,33,34) aunque los propios autores sugieren una calidad limitada en la recogida de la información por lo que las autoridades sanitarias europeas mantienen los sistemas de farmacovigilancia en alerta sobre este acontecimiento.
El síndrome inflamatorio multisistémico pediátrico asociado a la infección por COVID-19: los últimos estudios apuntan a que las vacunas ARNm son capaces de hacer disminuir su incidencia en los adolescentes vacunados
En relación con el síndrome inflamatorio multisistémico pediátrico asociado a la infección por SARS-Cov-2 (SIMS-Peds)(18) descrito en diversas áreas geográficas, los últimos estudios al respecto apuntan a que las vacunas ARNm son capaces de hacer disminuir su incidencia en los adolescentes vacunados. Tanto el estudio francés(35) como el más reciente realizado en Estados Unidos(36) confirman esa hipótesis, estableciendo este último una efectividad vacunal frente a padecer un SIMS-Peds de hasta el 91%. En los pocos casos de aparición de un SIMS-Peds en un adolescente vacunado la relación de causalidad entre la vacuna y el síndrome no ha sido establecida en ninguno de ellos(37).
Sobre la efectividad de estas vacunas (EV) en el colectivo de los adolescentes se tienen pocos datos de nuestro país. El último informe del correspondiente grupo de trabajo del Ministerio de Sanidad al respecto, de febrero del 2022(30) es el primero en contemplar un grupo de edad de entre 18 y 39 años. Los datos apuntan a que la EV frente a los ingresos decae desde más de un 95% los meses posteriores a la vacunación hasta alrededor del 60% transcurridos los primeros 7 u 8 meses posteriores. Habida cuenta de los escasos fallecimientos en esos grupos de edad no es posible establecer datos de EV con intervalos de confianza excesivamente amplios que permitan establecer conclusiones. Si que se disponen datos, prácticamente a tiempo real en la web de los CDC de Estados Unidos(3) donde se pueden ver esas EV en su entorno siendo superiores al 92% hasta los 10 meses posteriores a la vacunación para evitar ingresos con la variante Delta, datos que decaen hasta alrededor de un 40% para la variante Ómicron. Datos en consonancia con los publicados en este estudio(38) realizado con 21.261 universitarios en el que se concluye que la EV es potente en un principio, pero que decae en el transcurso de los meses.
Conclusiones
La vacunación contra la COVID-19 ha demostrado ser segura y parece haber tenido un papel relevante en la prevención de problemas relacionados con la infección por SARS-CoV-2
La pandemia de la COVID-19 ha supuesto para los adolescentes un reto para asimilar las medidas restrictivas que limitan la actividad social y escolar. Se ha detectado un aumento de los problemas de salud mental en este grupo de edad y en algunos casos la infección por SARS-CoV-2 ha tenido una repercusión clínica importante, con complicaciones como el SIMS-PedS o el Long COVID. La vacunación ha sido bien aceptada y segura, y parece haber tenido un papel relevante en la reducción de problemas relacionados con la infección por SARS-CoV-2.
Bibliografía
1. WHO Coronavirus (COVID-19) Dashboard [Internet]. [Citado 12 octubre 2022]. Disponible en: https://covid19.who.int.
2. Informes COVID-19 [Internet]. [Citado 4 noviembre 2022]. Disponible en: https://www.isciii.es/QueHacemos/Servicios/VigilanciaSaludPublicaRENAVE/EnfermedadesTransmisibles/Paginas/InformesCOVID-19.aspx.
3. CDC. COVID Data Tracker [Internet]. Centers for Disease Control and Prevention. 2020. [Citado 26 octubre 2022]. Disponible en: https://covid.cdc.gov/covid-data-tracker.
4. Soriano Arandes A, Gatell A, Serrano P, Biosca M, Campillo F, Capdevila R, et al. Household Severe Acute Respiratory Syndrome Coronavirus 2 Transmission and Children: A Network Prospective Study. Clin Infect Dis. 2021;73:e1261-9.
5. Alonso S, Álvarez Lacalle E, Català M, López D, Jordan I, García-García JJ, et al. Age-dependency of the Propagation Rate of Coronavirus Disease 2019 Inside School Bubble Groups in Catalonia, Spain. Pediatr Infect Dis J. 2021;955-61.
6. Zimmermann P, Curtis N. Why is COVID-19 less severe in children? A review of the proposed mechanisms underlying the age-related difference in severity of SARS-CoV-2 infections. Arch Dis Child. 2020;archdischild-2020-320338.
7. Moraleda C, Serna-Pascual M, Soriano-Arandes A, Simó S, Epalza C, Santos M, et al. Multi-inflammatory Syndrome in Children Related to Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) in Spain. Clin Infect Dis. 2021;72:e397-401.
8. Bolia R, Dhanesh Goel A, Badkur M, Jain V. Gastrointestinal Manifestations of Pediatric Coronavirus Disease and Their Relationship with a Severe Clinical Course: A Systematic Review and Meta-analysis. J Trop Pediatr. 2021;67:fmab051.
9. Havers FP, Whitaker M, Self JL, Chai SJ, Kirley PD, Alden NB, et al. Hospitalization of Adolescents Aged 12-17 Years with Laboratory-Confirmed COVID-19 – COVID-NET, 14 States, March 1, 2020-April 24, 2021. MMWR Morb Mortal Wkly Rep. 2021;70:851-7.
10. Kest H, Kaushik A, Shaheen S, Debruin W, Zaveri S, Colletti M, et al. Epidemiologic Characteristics of Adolescents with COVID-19 Disease with Acute Hypoxemic Respiratory Failure. Crit Care Res Pract. 2022;2022:7601185.
11. Tagarro A, Cobos Carrascosa E, Villaverde S, Sanz Santaeufemia FJ, Grasa C, Soriano Arandes A, et al. Clinical spectrum of COVID-19 and risk factors associated with severity in Spanish children. Eur J Pediatr. 2022;181:1105-15.
12. Liu E, Smyth RL, Li Q, Qaseem A, Florez ID, Mathew JL, et al. Guidelines for the prevention and management of children and adolescents with COVID-19. Eur J Pediatr. 2022;181:4019-37.
13. Campbell JI, Dubois MM, Savage TJ, Hood-Pishchany MI, Sharma TS, Petty CR, et al. Comorbidities Associated with Hospitalization and Progression Among Adolescents with Symptomatic Coronavirus Disease 2019. J Pediatr. 2022;245:102-110.e2.
14. Whittaker R, Greve-Isdahl M, Bøås H, Suren P, Buanes EA, Veneti L. COVID-19 Hospitalization Among Children <18 Years by Variant Wave in Norway. Pediatrics. 2022;150:e2022057564.
15. Ríos Barnés M, Lanaspa M, Noguera Julian A, Baleta L, De Sevilla MF, Ferri D, et al. The Spectrum of COVID-19 Disease in Adolescents. Arch Bronconeumol. 2021;57:84-5.
16. Blatz AM, Randolph AG. Severe COVID-19 and Multisystem Inflammatory Syndrome in Children in Children and Adolescents. Crit Care Clin. juliol 2022;38:571-86.
17. Aguilera Alonso D, Murias S, Martínez de Azagra Garde A, Soriano Arandes A, Pareja M, Otheo E, et al. Prevalence of thrombotic complications in children with SARS-CoV-2. Arch Dis Child. 2021;106:1129-32.
18. Buonsenso D, Perramon A, Català M, Torres JP, Camacho Moreno G, Rojas Solano M, et al. Multisystemic Inflammatory Syndrome in Children in Western Countries: Decreasing Incidence as the Pandemic Progresses?: An Observational Multicenter International Cross-sectional Study. Pediatr Infect Dis J. 21 octubre 2022.
19. Shingleton J, Williams H, Oligbu G, Powell A, Cohen J, Arditi M, et al. The changing epidemiology of PIMS-TS across COVID-19 waves: prospective national surveillance, January 2021 to July 2022, England. J Infect. 2022;S0163-4453(22)00617-X.
20. Recomendaciones para el manejo clínico de la COVID-19 persistente en la infancia y adolescencia [Internet]. [Citado 1 noviembre 2022]. Disponible en: https://www.pediatriaintegral.es/publicacion-2021-12/recomendaciones-para-el-manejo-clinico-de-la-covid-19-persistente-en-la-infancia-y-adolescencia/.
21. Kildegaard H, Lund LC, Højlund M, Stensballe LG, Pottegård A. Risk of adverse events after covid-19 in Danish children and adolescents and effectiveness of BNT162b2 in adolescents: cohort study. BMJ. 2022;377:e068898.
22. Funk AL, Kuppermann N, Florin TA, Tancredi DJ, Xie J, Kim K, et al. Post-COVID-19 Conditions Among Children 90 Days After SARS-CoV-2 Infection. JAMA Netw Open. 2022;5:e2223253.
23. Haddad A, Janda A, Renk H, Stich M, Frieh P, Kaier K, et al. Long COVID symptoms in exposed and infected children, adolescents and their parents one year after SARS-CoV-2 infection: A prospective observational cohort study. EBioMedicine. 2022;84:104245.
24. Los pediatras advierten de que se mantiene el incremento exponencial de las consultas e ingresos psiquiátricos en menores de 18 años [Internet]. [Citado 1 noviembre 2022]. Disponible en: https://www.aeped.es/noticias/los-pediatras-advierten-que-se-mantiene-incremento-exponencial-las-consultas-e-ingresos.
25. Racine N, McArthur BA, Cooke JE, Eirich R, Zhu J, Madigan S. Global Prevalence of Depressive and Anxiety Symptoms in Children and Adolescents During COVID-19: A Meta-analysis. JAMA Pediatr. 2021;175:1142-50.
26. Estado Mundial de la Infancia 2021 [Internet]. [Citado 1 noviembre 2022]. Disponible en: https://www.unicef.org/es/informes/estado-mundial-de-la-infancia-2021.
27. Suicidios en adolescentes en España: factores de riesgo y datos [Internet]. Save the Children. 2022. [Citado 1 noviembre 2022]. Disponible en: https://www.savethechildren.es/actualidad/suicidios-adolescentes-espana-factores-riesgo-datos.
28. ¿Cuándo me vacuno? [Internet]. 2020. [Citado 1 noviembre 2022]. Disponible en: https://www.vacunacovid.gob.es/preguntas-y-respuestas/cuando-me-vacuno.
29. Ministerio de Sanidad – Profesionales – Cuadro de mando resumen de datos de vacunación [Internet]. [Citado 25 octubre 2022]. Disponible en: https://www.sanidad.gob.es/profesionales/saludPublica/ccayes/alertasActual/nCov/pbiVacunacion.htm.
30. Ministerio de Sanidad – Profesionales – Salud pública – Prevención de la salud – Vacunaciones – Programa vacunación – VACUNAS – VACUNACIÓN – COVID-19 – PROFESIONALES – EFECTIVIDAD [Internet]. [Citado 26 octubre 2022]. Disponible en: https://www.sanidad.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/covid19/Efectividad_vacunaCOVID-19.htm.
31. Singer ME, Taub IB, Kaelber DC. Risk of Myocarditis from COVID-19 Infection in People Under Age 20: A Population-Based Analysis [Internet]. medRxiv; 2021. [Citado 25 octubre 2022]. p. 2021.07.23.21260998. Disponible en: https://www.medrxiv.org/content/10.1101/2021.07.23.21260998v1.
32. Informes periódicos de farmacovigilancia de vacunas COVID-19 [Internet]. [Citado 25 octubre 2022]. Disponible en: https://www.aemps.gob.es/la-aemps/ultima-informacion-de-la-aemps-acerca-del-covid%e2%80%9119/vacunas-contra-la-covid%e2%80%9119/farmacovigilancia-de-vacunas/informes-periodicos-de-farmacovigilancia-de-vacunas-covid-19/.
33. Updated P. Increased incidence of menstrual changes among young women after coronavirus vaccination [Internet]. Norwegian Institute of Public Health. [Citado 26 octubre 2022]. Disponible en: https://www.fhi.no/en/studies/ungvoksen/increased-incidence-of-menstrual-changes-among-young-women/.
34. Edelman A, Boniface ER, Benhar E, Han L, Matteson KA, Favaro C, et al. Association Between Menstrual Cycle Length and Coronavirus Disease 2019 (COVID-19) Vaccination: A U.S. Cohort. Obstet Gynecol. 2022;139:481-9.
35. Levy M, Recher M, Hubert H, Javouhey E, Fléchelles O, Leteurtre S, et al. Multisystem Inflammatory Syndrome in Children by COVID-19 Vaccination Status of Adolescents in France. JAMA. 2022;327:281-3.
36. Zambrano LD, Newhams MM, Olson SM, Halasa NB, Price AM, Boom JA, et al. Effectiveness of BNT162b2 (Pfizer-BioNTech) mRNA Vaccination Against Multisystem Inflammatory Syndrome in Children Among Persons Aged 12-18 Years – United States, July-December 2021. MMWR Morb Mortal Wkly Rep. 2022;71:52-8.
37. EMA. Meeting highlights from the Pharmacovigilance Risk Assessment Committee (PRAC) 25-28 October 2021 [Internet]. European Medicines Agency. 2021 [Citado 26 octubre 2022]. Disponible en: https://www.ema.europa.eu/en/news/meeting-highlights-pharmacovigilance-risk-assessment-committee-prac-25-28-october-2021.
38. Effectiveness and protection duration of Covid-19 vaccines and previous infection against any SARS-CoV-2 infection in young adults | Nature Communications [Internet]. [Citado 26 octubre 2022]. Disponible en: https://www.nature.com/articles/s41467-022-31469-z.