Aspectos éticos y legales en la adolescencia. Del menor maduro al adulto autónomo
Aspectos éticos y legales en la adolescencia. Del menor maduro al adulto autónomo
M. Vieito Villar.
Abogado especialista en Derecho Sanitario y Derecho anti-discriminatorio. Vocal del Consello de Bioética de Galicia. Vocal del Comité de Ética Asistencial del Área Sanitaria de Lugo, A Mariña e Monforte de Lemos, Lugo.
Adolescere 2022; X (3): 129-134
Resumen
|
Es nuestra intención con el presente taller, ofrecer una visión de conjunto y general sobre la autonomía decisoria de las personas menores de edad, en un contexto de decisiones de salud. Se trata de un área con recientes modificaciones legislativas que, en términos generales, han pasado desapercibidas para buena parte de la profesión sanitaria. En relación con el Derecho aplicable, sostendremos que no solo es “posible” el consentimiento con independencia de la edad objetiva del paciente, sino que se trata del régimen general (la regla, no la excepción); contrario a la aplicación, de facto, de una mayoría de edad sanitaria indisolublemente unida a los 16 años cumplidos. Palabras clave: Consentimiento informado; Autonomía sanitaria; Menor de edad; Toma de decisiones. |
Abstract
|
It is our intention with this workshop, to offer an overall and general view of the decision-making autonomy of minors, in a context of health decisions. This is an area with recent legislative changes that, in general terms, have gone unnoticed by a large part of the health professionals. In relation to the applicable law, we will maintain that not only is consent “possible” regardless of the objective age of the patient, but that it is the general regime (the rule, not the exception); contrary to the application, de facto, of a health age of majority indissolubly linked to 16 years of age. Key words: Informed consent; Health autonomy; Minor; Decision making. |
Introducción: la mayoría de edad y la “mayoría de edad sanitaria”
La mayoría de edad ha tenido una comprensión dispar en el conjunto de nuestra sociedad
La mayoría de edad, entendiendo por esta la frontera objetiva que supone para la persona la asunción de buena parte del ejercicio autónomo de los
derechos subjetivos, ha tenido una comprensión dispar en el conjunto de nuestra sociedad, y específicamente en la profesión sanitaria.
Para buena parte de las personas legas, los 18 años cumplidos parecen suponer un muro infranqueable
Verificamos como, para buena parte de las personas legas, los 18 años cumplidos parecen suponer un muro infranqueable, una suerte de frontera absoluta que, a un lado, permite la toma de decisiones autónoma, abre a la escucha activa y el diálogo interpersonal con el ayer menor, y desvanece la sombra de cualquier duda sobre capacidad. El que tiene 18 años puede decidir, mientras que el que no los tiene carece de este poder, y, en esta visión, de cualquier otro siquiera remotamente conectado.
En concreto, parece haberse elevado a hito inmóvil el artículo 246 del Código Civil:
- El mayor de edad puede realizar todos los actos de la vida civil, salvo las excepciones establecidas en casos especiales por este Código.
El plantel de la salud ha venido realizando su propia adaptación de este enfoque que llamaremos “objetivista”, a través de la figura del “menor maduro” y su identificación indisoluble con los 16 años cumplidos
Por su parte, el plantel de la salud ha venido realizando su propia adaptación de este enfoque que llamaremos “objetivista”, a través de la figura del “menor maduro” y su identificación indisoluble con los 16 años cumplidos. Ha llegado incluso a conocerse este momento como una (mal llamada) “mayoría de edad sanitaria”.
La lectura dada a las normas ha sido y sigue siendo similar a la siguiente: el mayor de edad (tenga 18 en la vida civil, o 16 en la sanitaria) puede realizar todos los actos, mientras el menor no puede realizar ninguno.
Es así que en la casuística médico-legal en relación a pacientes, así como en el apoyo y asesoramiento a personas menores de edad no sea extraño el posicionamiento médico que exige, siempre y en todo caso, la firma del consentimiento informado por parte de las personas titulares de la patria potestad con independencia de la edad del menor. Dentro de este supuesto, además, se demanda la firma de todas ellas (padre y madre conjuntamente), con independencia de la naturaleza de la decisión clínica a tomar e ignorando cualquier advertencia sobre sentencias, por ejemplo, de atribución exclusiva de la patria potestad a uno de los progenitores.
La mayoría de edad como concepto cambiante
La consideración arbitraria de los 18 años como límite objetivo que marca la capacidad o falta de ella para decidir ni siquiera ha sido históricamente una constante
La consideración arbitraria de los 18 años como límite objetivo que marca la capacidad o falta de ella para decidir ni siquiera ha sido históricamente una constante. Mencionemos unicamente en este punto que la mayoría de edad eran los 23 años cumplidos cuando nacía el Código Civil, allá por 1889, y eran los 21 años cumplidos en la reforma del mismo acaecida en 1972. Solamente pasarían a ser 18 en una nueva modificación ya en 1978.
A día de hoy son pocas las esferas donde los 18 años marcan realmente una frontera; y el escenario sanitario no es una de ellas
Desde entonces se han aprobado modificaciones de las normas civiles tendentes a reconocer capacidad decisoria plena a personas por debajo de los 18 años, haciendo que, a día de hoy y como sostendremos a lo largo de este trabajo, sean pocas las esferas donde los 18 años marcan realmente una frontera; y siendo que el escenario sanitario, adelantamos ya, no es una de ellas.
Son numerosos los ejemplos en el Código Civil, y fuera de este, que subvierten esta regla inmutable de los 18 años como un todo:
- La edad para poder adoptar son los 25 años, y no los 18 (art. 175.1 del Código Civil).
- La ley que regula el derecho al honor y la intimidad personal1 recoge en su artículo 3 que será el menor quien consienta [las posibles intromisiones en estos derechos], “si sus condiciones de madurez lo permiten”; esto es, sin exigencia de un límite objetivo de edad específico.
- Las personas con 14 años cumplidos pueden hacer válidamente testamento (art. 663.1º del Código Civil).
- El permiso de conducción AM, que puede obtenerse desde los 15 años, faculta para conducir determinado tipo de ciclomotores.
La DGT reconoce un total de 4 licencias diferentes para conducción por debajo de los 18 años2.
- Los menores de edad son responsables penalmente por los delitos cometidos desde los 14 años (art. 1.1 de la conocida como Ley Penal del Menor3).
- La denominada “edad de consentimiento sexual” son hoy los 16 años en nuestro país (art. 181 del Código Penal4), pero hasta 2015 fueron los 13 años.
Nótese que son los 14 en países como Alemania, Italia, Portugal, Austria o Hungría; o los 15 en Francia, Suecia o Dinamarca5.
1Ley Orgánica 1/1982, de 5 de mayo, de protección civil del derecho al honor, a la intimidad personal y familiar y a la propia imagen.
2Cfr. Espacio web “Los menores también conducen” de la Dirección General de Tráfico.
Puede consultarse en el siguiente enlace: https://revista.dgt.es/es/reportajes/2022/06JUNIO/0629-Permisos-menores-edad.shtml.
3Ley Orgánica 5/2000, de 12 de enero, reguladora de la responsabilidad penal de los menores.
4Ley Orgánica 10/1995, de 23 de noviembre, del Código Penal.
5Cfr. Circular de la Fiscalía General del Estado 1/2017, de 6 de junio, sobre la interpretación del art. 183 quater del Código Penal.
El Derecho y la capacidad como sistema complejo
Ni los 18 años son una barrera infranqueable que determine el todo o la nada; ni las personas menores de 18 años carecen de cualquier control sobre su vida
En contraposición a lo que venimos mencionando, el profesional del Derecho se aproxima a la capacidad decisoria de un modo totalmente diferente: ni los 18 años son una barrera infranqueable que determine el todo o la nada; ni las personas menores de 18 años carecen de cualquier control sobre su vida.
Como primera llamada de atención corresponde advertir que la legislación civil no se agota en el Código y en su artículo 246 ya aludido. En tal sentido, la lectura aislada del mismo, sin considerar las normas concurrentes a la materia de estudio, supondría dibujar un cuadro incompleto y sesgado.
A modo únicamente de ejemplo y sin ser la siguiente una lista exhaustiva, cabría apuntar las siguientes normas de rango legal que pueden ser aplicables al régimen legal de personas menores de edad:
- Ley Orgánica 10/1995, de 23 de noviembre, del Código Penal.
- Ley Orgánica 1/1996, de 15 de enero, de Protección Jurídica del Menor, de modificación parcial del Código Civil y de la Ley de Enjuiciamiento Civil.
- Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica.
- Ley Orgánica 2/2006, de 3 de mayo, de Educación.
- Ley 26/2015, de 28 de julio, de modificación del sistema de protección a la infancia y a la adolescencia.
Normativa estatal que habría de completarse incluso con los distintos Ordenamientos Jurídicos autonómicos. Citando solo a modo de ejemplo el gallego, más cercano para quien escribe, podrían citarse:
- Ley 11/2007, de 27 de julio, para la prevención y el tratamiento integral da violencia de género.
- Ley 3/2011, de 30 de junio, de apoyo a la familia y a la convivencia de Galicia.
- Ley 4/2011, de 30 de junio, de convivencia y participación de la comunidad educativa.
- Ley 2/2014, de 14 de abril, por la igualdad de trato y la no discriminación de lesbianas, gays, transexuales, bisexuales e intersexuales en Galicia.
- Ley 5/2015, de 26 de junio, de derechos y garantías de la dignidad de las personas enfermas terminales.
A estas normas habría que añadir incluso las resoluciones de nuestro Juzgados y Tribunales, que a lo largo de los años han ido perfilando los detalles de la capacidad decisoria de las personas6. Incluso podríamos incluir, a efecto interpretativo, otros textos como las Circulares e Instrucciones de la Fiscalía General del Estado7.
El sistema jurídico-civil aplicable a la capacidad de las personas se nutre de una lista importante de cuerpos legislativos más o menos complejos, y cuya comprensión puede escapar, como es perfectamente comprensible, a una persona ajena al ámbito jurídico
Es decir, el sistema jurídico-civil aplicable a la capacidad de las personas se nutre de una lista importante de cuerpos legislativos más o menos complejos, y cuya comprensión puede escapar, como es perfectamente comprensible, a una persona ajena al ámbito jurídico.
6Mencionando, a modo de ejemplo:
- Sentencia del Tribunal Constitucional 154/2002, de 18 de julio (sobre transfusión de hemoderivados a menor de edad Testigo de Jehová).
- Sentencia del Tribunal Supremo 1158/2021, de 25 de marzo (sobre responsabilidad de los menores por deudas con la Administración Tributaria).
- Sentencia del Tribuna Constitucional 99/2019, de 18 de julio (sobre menores de edad a identidad sexual).
7Entre otras, destacando las siguientes:
- Circular 1/2012, de 3 de octubre, sobre el tratamiento sustantivo y procesal de los conflictos ante transfusiones de sangre y otras intervenciones médicas sobre menores de edad en caso de riesgo grave.
- Circular 2/2016, de 24 de junio, sobre el ingreso de menores con problemas de conducta en centros de protección específicos.
- Instrucción 1/2022, de 19 de enero, sobre el uso de medios de contención mecánicos o farmacológicos en unidades psiquiátricas o de salud mental y centros residenciales y/o sociosanitarios de personas mayores y/o con discapacidad.
La “mayoría de edad sanitaria”. El (posible) origen del error
Como hemos mencionado, en este marco general de incomprensión parcial del sistema de capacidad de las personas, se enmarca una concepción peculiar del consentimiento en materia sanitaria, especialmente de los menores de edad, por parte de los profesionales de salud.
El origen de esta confusión se antoja pudiera ser una lectura aislada de los siguientes incisos de la Ley que regula el consentimiento informado8:
- 3. Se otorgará el consentimiento por representación en los siguientes supuestos:
- Cuando el paciente no sea capaz de tomar decisiones, a criterio del médico responsable de la asistencia, o su estado físico o psíquico no le permita hacerse cargo de su situación. Si el paciente carece de representante legal, el consentimiento lo prestarán las personas vinculadas a él por razones familiares o de hecho.
- Cuando el paciente tenga la capacidad modificada judicialmente y así conste en la sentencia.
- Cuando el paciente menor de edad no sea capaz intelectual ni emocionalmente de comprender el alcance de la intervención. En este caso, el consentimiento lo dará el representante legal del menor, después de haber escuchado su opinión, conforme a lo dispuesto en el artículo 9 de la Ley Orgánica 1/1996, de 15 de enero, de Protección Jurídica del Menor.
- 4. Cuando se trate de menores emancipados o mayores de 16 años que no se encuentren en los supuestos b) y c) del apartado anterior, no cabe prestar el consentimiento por representación.
No obstante lo dispuesto en el párrafo anterior, cuando se trate de una actuación de grave riesgo para la vida o salud del menor, según el criterio del facultativo, el consentimiento lo prestará el representante legal del menor, una vez oída y tenida en cuenta la opinión del mismo”.
Es el paciente quien decide, sin tercero que consienta en su lugar, en caso de que sea capaz de comprender el alcance de la intervención en salud
Sintetizando el inciso 3º, obtendríamos que es el paciente quien decide, sin tercero que consienta en su lugar, en caso de que sea capaz de comprender el alcance de la intervención en salud. En concreto, para el caso de personas menores de edad, serán capaces para decidir cuando “no sea capaz intelectual ni emocionalmente de comprender el alcance de la intervención”. Y si el artículo hubiese finalizado en ese punto, a buen seguro este trabajo no sería necesario.
La norma nos habla de dos elementos esenciales: capacidad e individualización
Hasta ese momento la norma nos habla de dos elementos esenciales: capacidad e individualización. El primero de ellos, en relación a la habilidad y aptitud subjetiva de comprensión de la información clínica; y el segundo operando como marco para el primero, de tal modo que es la situación clínica de que se trate la que determinará el examen de capacidad.
No obstante, la deficitaria redacción del 4º epígrafe, y dentro de este, una cifra objetiva de edad (los 16 años), origina disrupción y confusión.
No nos dice que por debajo de los 16 no se pueda consentir autónomamente, sino que nos reafirma que sobre los 16 el consentimiento por representación también tiene condicionantes
El inciso 4º, que resulta aplicable solamente a mayores de 16 años, nos dice que en caso de que sean capaces de comprender la información, no hay consentimiento por terceros; operando como una suerte de presunción, o un indicio; como una particularización de la regla general ya explicada en el punto anterior. Es decir, no nos dice que por debajo de los 16 no se pueda consentir autónomamente, sino que nos reafirma que sobre los 16 el consentimiento por representación también tiene condicionantes9.
Elementos para una interpretación “subjetivista” del consentimiento
Siendo que es nuestra intención el convencer al lector sobre la autonomía decisoria por debajo de los 16 años en ámbito sanitario, corresponde a nuestra responsabilidad acercar argumentos suficientes que apoyen este modo de ver la materia.
En primer término cabe citar las Resoluciones de la Dirección General de los Registros y del Notariado, de 3 de marzo de 1989 y de 14 de mayo de 2010:
8Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica.
9En un sentido similar, Vid. DEL CAMPO: “Mientras este artículo 9.4 resulta de aplicación para los emancipados y menores de edad mayores de dieciséis años, el artículo 9.3.c está pensando en el menor cuya edad es inferior a los dieciséis años”.
No existe una norma que, de forma expresa, declare la incapacidad de los menores para obrar en el ámbito civil
- “no existe una norma que, de forma expresa, declare la incapacidad de los menores para obrar en el ámbito civil, norma respecto de la cual habrían de considerarse excepcionales todas las hipótesis en que se autorizase a aquí para actuar por sí mismo; y no cabe derivar esa incapacidad para obrar ni del art. 322 CC en el que se establece el límite de edad a partir del cual se es capaz para todos los actos de la vida civil ni tampoco de la representación legal que corresponde a los padres o tutores respecto de los hijos menores no emancipados”.
- “(…) Si a partir de los 18 años se presupone el grado de madurez suficiente para toda actuación civil (con las excepciones legales que se establezcan), por debajo de esa edad habría de atenderse a la actuación concreta que se pretenda realizar cubriendo la falta de previsión expresa por cualquiera de los medios integradores del ordenamiento legal (arts. 1,3 y 5 del Código Civil) y no por el recurso a una regla general incapacidad que además no se aviene con el debido respeto a la personalidad jurídica del menor de edad”.
Si a partir de los 18 años se presupone el grado de madurez suficiente para toda actuación civil (con las excepciones legales que se establezcan), por debajo de esa edad habría de atenderse a la actuación concreta
Nos acercan estas dos resoluciones a uno de los puntos de anclaje de la capacidad en el ámbito jurídico, y fundamento de cualquier comprensión ulterior del sistema: la capacidad de las personas se presume; y los obstáculos a esta capacidad son pues los elementos que, quien pretenda hacerlos valer, debe probar.
Vemos pues como, desde hace más de 20 años nuestro Derecho clama a la individualización de la decisión en aras a evaluar capacidades. En caso de que, para una decisión concreta, un menor no fuese considerado capaz, habremos pues de argumentar el motivo, no considerándose adecuada una “regla general de incapacidad” en la minoría de edad.
En segundo lugar, y si acaso resonase como lejana del ámbito sanitario la reflexión anterior, debemos traer aquí la Instrucción de la Fiscalía General del Estado 1/2012, que como vemos cumple ya 10 años:
La edad en sí misma no puede determinar la trascendencia de las opiniones del niño
-
“La edad en sí misma no puede determinar la trascendencia de las opiniones del niño, porque el desarrollo cognitivo y emocional no va ligado de manera uniforme a la edad biológica. La información, la experiencia, el entorno, las expectativas sociales y culturales y el nivel de apoyo recibido condicionan decisivamente la evolución de la capacidad del menor para formarse una opinión propia. Por ese motivo, se impone siempre una evaluación individualizada y tanto más exhaustiva cuanto más joven sea el paciente – caso por caso de las opiniones y deseos expresados, y por ende, del grado de madurez de cada menor”-.
Se impone siempre una evaluación individualizada
Se trata de una reflexión específica del campo sanitario, y en concreto en sede de transfusión de hemoderivados a menores de edad. Esto es, la Fiscalía nos habla no de la autonomía de menores, en términos generales, sino de la capacidad para tomar decisiones en el ámbito sanitario y asistencial.
No es pues la edad objetiva lo que nos puede hacer delimitar capacidades, siendo el criterio de capacidad para comprender el que debe primar. Y no uno general, sino como veíamos con anterioridad, en función de la decisión concreta a abordar10.
Por último, y unicamente como nota argumental final, corresponde recoger que las personas titulares de la patria potestad no representan a sus hijos en relación a aquellos derechos personalísimos que puedan ejercer por sí11 ; y que el consentimiento informado, que constituye según nuestra jurisprudencia un verdadero Derecho Fundamental12, es uno de estos derechos personalísimos.
Como apoyo a esta última cuestión, la Sentencia del Tribunal Constitucional 141/2000, de 29 de mayo apunta:
Los menores de edad son titulares plenos de sus derechos fundamentales
- “Desde la perspectiva del art. 16 CE los menores de edad son titulares plenos de sus derechos fundamentales, en este caso, de sus derechos a la libertad de creencias y a su integridad moral, sin que el ejercicio de los mismos y la facultad de disponer sobre ellos se abandonen por entero a lo que al respecto puedan decidir aquellos que tengan atribuida su guarda y custodia o, como en este caso, su patria potestad, cuya incidencia sobre el disfrute del menor de sus derechos fundamentales se modulará en función de la madurez del niño y los distintos estadios en que la legislación gradúa su capacidad de obrar”.
10En el mismo sentido, cabría mencionar la Sentencia del Tribunal Constitucional 99/2019, de 18 de julio, que resuelve cuestión de inconstitucionalidad respecto al artículo 1 de la Ley 3/2007, de 15 de marzo, reguladora de la rectificación registral de la mención relativa al sexo de las personas.
En esta, se declara inconstitucional excluír a las personas trans menores de edad del cambio registral, permitiéndose este en situaciones de madurez, estabilidad y persistencia; esto es, prescindiendo de límites objetivos de edad.
11Cfr. art. 162.1º del Código Civil.
12Entre otras, Sentencia del Tribunal Constitucional 37/2011, de 28 de marzo.
El interés superior del menor como marco decisional
Aún en los casos en que el menor no decida por sí, en todo caso debe ser informado
Que una persona menor de edad pueda decidir potencialmente, no implica, necesariamente, que todas las personas menores de edad puedan hacerlo. Como hemos manifestado, serán criterios como la madurez o la capacidad de manejo y comprensión de la información, los factores a analizar a la hora de determinar que una persona menor es o no capaz.
Mas sí es preciso mantener en consideración que, aún en los casos en que el menor no decida por sí, en todo caso debe ser informado, en la medida de sus posibilidades de comprensión y de un modo ajustado a las mismas. Así lo exige la normativa que hemos recogido, y especialmente la Ley Orgánica de Protección Jurídica del Menor. Esta se convierte en particularmente relevante pues transcribe a nuestro derecho una institución clave para entender el consentimiento sobre un menor cuando este no lo toma: el interés superior del menor.
Así, cuando sean los titulares de su patria potestad quienes decidan, o cuando lo haga el equipo asistencial, los criterios que guíen esta decisión no habrán de ser los propios, sino los del menor. Sirva como ilustración y apoyo el artículo 2.1 de la norma aludida:
- “Todo menor tiene derecho a que su interés superior sea valorado y considerado como primordial en todas las acciones y decisiones que le conciernan, tanto en el ámbito público como privado. En la aplicación de la presente ley y demás normas que le afecten, así como en las medidas concernientes a los menores que adopten las instituciones, públicas o privadas, los Tribunales, o los órganos legislativos primará el interés superior de los mismos sobre cualquier otro interés legítimo que pudiera concurrir. Las limitaciones a la capacidad de obrar de los menores se interpretarán de forma restrictiva y, en todo caso, siempre en el interés superior del menor”.
Criterios como la protección de las necesidades emocionales del menor, la consideración a sus sentimientos u opiniones, su derecho a participar o la preservación de sus convicciones deben guiar las decisiones por representación
Como vemos de inmediato “todo menor” tiene derecho a que su interés se valore; es decir, con independencia de su edad e incluso de su capacidad de comprensión. De este modo, criterios como la protección de las necesidades emocionales del menor, la consideración a sus sentimientos u opiniones, su derecho a participar o la preservación de sus convicciones deben guiar las decisiones por representación.
Estos criterios deben ponderarse en función de factores como la madurez del menor, la igualdad y no discriminación, la minimización de riesgos o la preparación del tránsito a la edad adulta; todos ellos, dice la norma “de forma que la medida que se adopte en el interés superior del menor no restrinja o limite más derechos que los que ampara”.
Conclusión
Como hemos sostenido a lo largo de la presentación/resumen de este taller, la capacidad decisoria es posible por debajo de los 16 años en un contexto sanitario.
La interpretación monolítica que considera una decisión en mayoría de edad sanitaria, y rechaza la autonomía por debajo de esta edad, no es, en nuestro parecer, una visión que se cohoneste con el Ordenamiento Jurídico aplicable.
Es pues nuestra intención en el taller hacer repaso comprensivo de los argumentos expuestos, incluso añadiendo alguno adicional; para posteriormente ofrecer herramientas que ayuden al profesional de salud a guiarse en la toma de decisiones compartida con una persona menor de edad, sea decidiendo esta (trabajaremos el “como” se debe medir la capacidad de comprensión), o cuando son sus representantes legales quienes deciden (analizando los poderes de la patria potestad y de las figuras de apoyo).
Bibliografía
- Blasco Igual MC. El consentimiento informado del menor de edad en materia sanitaria. Revista de Bioética y Derecho; (35): 32-42.
- Del Campo Álvarez B. El consentimiento informado de los menores. Situaciones problemáticas y el menor maduro: especial referencia a la STC 154/2002. Actualidad Jurídica Iberoamericana. 2018 feb; (8): 213-219.
- Die Badolato F. El consentimiento informado en el menor de edad en España: mayoría de edad, representación y teorías determinantes de la minoría de edad. Cuadernos de medicina forense. 2016 Dic ; 22(3-4): 106-112.
- Markova Ivanova A. S. El derecho de autodeterminación del menor maduro en el ámbito de la salud. Bioderecho. 2018; (6): 28.
- Moure González E. El consentimiento informado como derecho fundamental. Comentario a la Sentencia del Tribunal Constitucional 37/2011, de 28 de marzo. La Ley. 2012; (7912).
- Vieito Villar M. Derecho a no saber y privilegio terapéutico de menores de edad en patología de base genética. Bioderecho. 2019; (7):13.
Toma de decisiones en la atención al final de la vida en pacientes adolescentes, desde el enfoque paliativo
Toma de decisiones en la atención al final de la vida en pacientes adolescentes, desde el enfoque paliativo
Í. de Noriega(1), R. Martino Alba(2), B. Herrero Velasco(3).
(1)Pediatra. C.S. Mejorada del Campo. Madrid. Máster Universitario en Cuidados Paliativos Pediátricos, Universidad Internacional de la Rioja (UNIR).(2)Jefe de Sección-Unidad de Atención Integral Paliativa Pediátrica. HIU Niño Jesús, Madrid. Doctor en Medicina, Universidad Autónoma de Madrid (UAM). (3)Pediatra. Servicio de Hematología y Oncología. HIU Niño Jesús, Madrid. Doctora en Medicina, Universidad Autónoma de Madrid (UAM).
Fecha de recepción: 13-05-2022
Fecha de publicación: 30-06-2022
Adolescere 2022; X (2): 76-83
Resumen
|
En un adolescente con una enfermedad potencialmente letal, la toma de decisiones debe realizarse buscando tanto su mejor interés como su implicación en el proceso. Se presenta un caso clínico sobre una adolescente con cáncer refractario con distintos conflictos, buscando dar respuesta desde la perspectiva integral paliativa pediátrica.. Palabras clave: Cuidados paliativos; Medicina del Adolescente; Toma de Decisiones. |
Abstract
|
Decision making in adolescents with life threatening conditions must be made not only based on the patient’s best interest but also incorporating their perspective when possible. We present the clinical case of an adolescent with a non-curable cancer with several dilemmas that are answered from the holistic perspective that pediatric palliative care aims to provide. Key words: Palliative Care; Adolescent Medicine; Decision Making. |
Introducción
María es una paciente de 14 años, diagnosticada hace dos años de leucemia linfoblástica aguda, habiendo recibido varias líneas de tratamiento, incluyendo trasplante de progenitores hematopoyéticos sin respuesta, por lo que se encuentra ahora recibiendo una nueva terapia experimental. Es hija única de una pareja divorciada. Ambos padres guardan buena relación y participan en los cuidados de su hija. Antes del diagnóstico de la enfermedad acudía al instituto, donde disfrutaba especialmente de sus clases de música. Participa en un grupo de rock en el que canta y toca la guitarra donde se encuentran su núcleo de amigos con los que, a pesar de los ingresos en los últimos años, ha mantenido un contacto muy estrecho.
Es una chica aparentemente introvertida y no se comunica demasiado con el equipo sanitario, recayendo la comunicación fundamentalmente en sus padres. Ellos prefieren mantenerla al margen, hablando de la enfermedad delante de ella como “el bicho contra el que luchamos” ya que es “muy pequeña para aceptar la información”. A pesar de haber hecho amigos de entre los pacientes del servicio de oncología pediátrica, María tolera mal los ingresos, porque la separan de su casa y de su grupo de música.
Al ingresar por un cuadro de infección respiratoria se constata que además presenta una nueva recaída de su enfermedad. En ese momento su oncólogo responsable descarta otras opciones curativas ante la evolución de la enfermedad por lo que plantea a los padres conjuntamente la opción de entrar en el programa de atención paliativa. El padre muestra su enfado diciendo que están “tirando la toalla” y la madre pregunta por posibles alternativas de tratamiento. Se les pregunta por la sensación que tienen sobre la información con la que cuenta María y ellos explican que no es para nada consciente, rechazando además que se le ofrezca “más información de la que necesita”. ¿Cómo abordaría esta situación?
En los últimos años, la mejoría en las técnicas diagnósticas y terapéuticas han hecho posible que un gran número de enfermedades que anteriormente eran letales cuenten con opciones potencialmente curativas o con tratamientos que frenan parcialmente su progresión, prolongando la esperanza de vida de los pacientes que las padecen(1). Sin embargo, en un número pequeño de pacientes la muerte va a ser un evento posible o certero, presentando tanto ellos como sus familias necesidades integrales de atención a los que se intenta responder desde los cuidados paliativos pediátricos.
En el caso concreto de los adolescentes, la presencia de una enfermedad grave o potencialmente mortal entra en conflicto directo con su desarrollo. Desde un punto de vista ético, a los conflictos inherentes a la presencia de una enfermedad amenazante para la vida se une la necesidad de incorporar al paciente en el proceso de toma de decisiones cuando sea posible, de manera que se respete su mejor interés(2,3).
María presenta una enfermedad progresiva incurable. Si bien la curación era previamente una opción esto ya no es posible, debiendo plantear qué medidas son adecuadas en este nuevo contexto con la dificultad añadida de desconocer su nivel de información y comprensión.
Adecuación de medidas
Decidir qué es lo mejor para el paciente en cada momento implica aplicar el conocimiento existente sobre su enfermedad a su trayectoria individual. La medida concreta que debamos utilizar debe hacerse siempre buscando un objetivo terapéutico que, más allá de estar enmarcado en el mejor interés del paciente, sea realista. Para clasificar a los pacientes en función de sus trayectorias pueden ser útiles los grupos ACT planteados por Together for shorter lives (Tabla I).
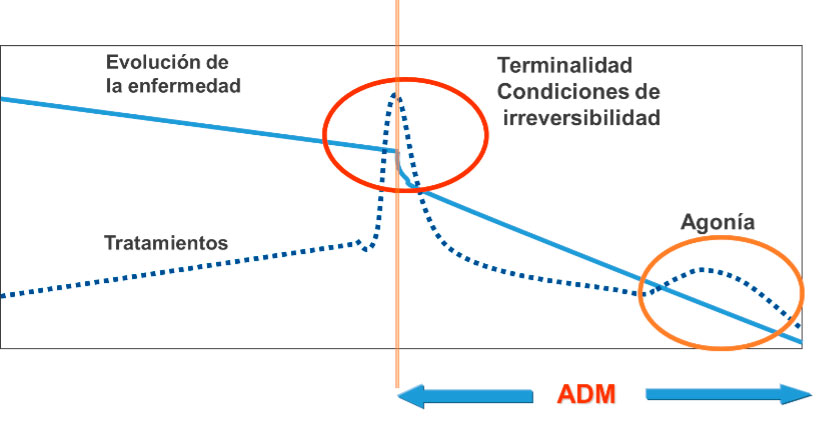
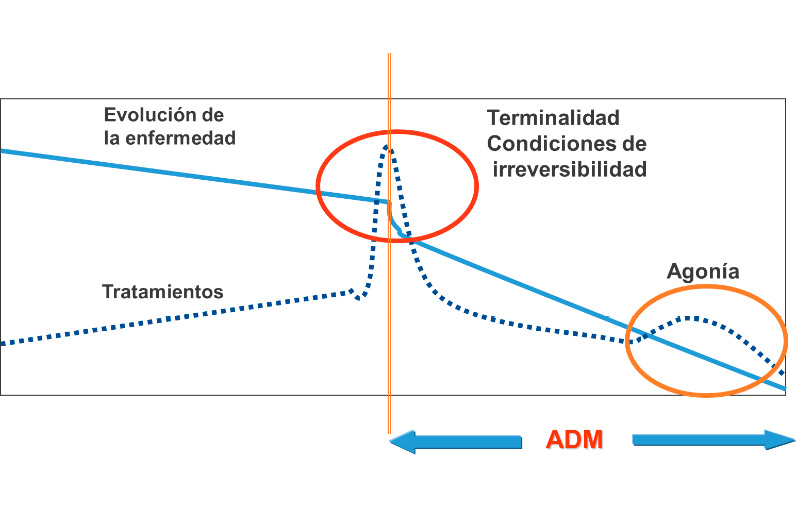
El médico responsable debe analizar especialmente si se ha pasado el denominado punto de inflexión de la enfermedad (Figura 1), definido como el periodo de tiempo en el que se observa un empeoramiento de la trayectoria clínica objetivado por un aumento de la gravedad o frecuencia de complicaciones, ingresos o necesidades terapéuticas(4). El reconocimiento del punto de inflexión permite realizar una adecuación dinámica de medidas evitando intervenciones no beneficiosas sin dejar de proporcionar al paciente aquello que sea bueno para él o ella.
María padece una enfermedad que inicialmente se consideraba curable (grupo 1a de la ACT modificada por Martino). En la fase previa de su enfermedad, la aplicación de tratamientos curativos respondía a su mejor interés supeditando a este objetivo terapéutico distintas medidas que a pesar de poder producirle daño (quimioterapia, ingresos, procedimientos diagnósticos…) eran necesarios para alcanzarlo. Al dejar de contar con la posibilidad de curación, se debe resituar su mejor interés. Las medidas concretas deben centrarse en conseguir objetivos terapéuticos realistas y adecuadas a su situación, prestando atención tanto a los problemas físicos como a los psicológicos, emocionales, sociales y espirituales.
Manejo de la información en adolescentes con enfermedades graves
La información es la base con la que el paciente participa en la toma de decisiones. Para que un paciente pueda ejercer el derecho a su autonomía debe contar con una información veraz, comprensible y suficiente como para entender su situación, los cursos de acción posibles y sus implicaciones. En España, la Ley 41/2002 básica reguladora de la autonomía del paciente establece que, en el caso del paciente menor de edad, el consentimiento por representación se prestará cuando “no sea capaz intelectual ni emocionalmente de comprender el alcance de su intervención” debiendo escuchar su opinión, en cualquier caso, con la excepción de la interrupción voluntaria del embarazo y situación de riesgo grave para la salud del menor.
Por ello, la competencia se debe evaluar para cada decisión concreta del paciente, no siendo nunca una capacidad “total”. En los niños y adolescentes con enfermedades crónicas o graves es importante incorporarles de manera gradual en la toma de decisiones de manera que puedan ejercitar su discernimiento de manera progresiva, especialmente ante futuras decisiones trascendentes(5). Incluso ante una enfermedad potencialmente mortal, el poder asumir las riendas sobre su propia vida en decisiones concretas puede ser vivido como un hito de madurez importante para el paciente. Además, dar información sobre una enfermedad potencialmente mortal no busca solo incluir al paciente en la toma de decisiones, sino también que pueda facilitar su despedida, reconciliación o realizar hitos importantes en el tiempo que le quede de vida.
En el caso que nos ocupa, es esperable que una paciente con una enfermedad grave comprenda mucho más de su enfermedad de lo que se la presupone. Es una paciente con una enfermedad de varios años de evolución, que ha permanecido mucho tiempo en el entorno sanitario y compartido experiencias con compañeros con enfermedades similares. En este grupo de edad hay que considerar especialmente la accesibilidad existente a información sanitaria a través de las tecnologías de la información.
Se explica a los padres que María tiene derecho a estar informada a lo cual el padre sigue negándose. Se le explica que no se busca volcar toda la información clínica sino, inicialmente, explorar “lo que sabe” porque es probable que pueda plantear preguntas ante su eventual empeoramiento y el cambio en los tratamientos. Además, se reitera la posibilidad de iniciar seguimiento por la unidad de atención paliativa del centro, lo cual permitiría contar con atención a domicilio. Finalmente acceden a realizar una entrevista conjunta con María.
En el pase de visita, se le pregunta a María por cómo se encuentra, a lo que ella responde encogiéndose de hombros. Cuando se le pregunta por qué le preocupa responde que “no se encuentra mejor a pesar del tratamiento nuevo”. Se le explica de manera sencilla que el tratamiento aplicado no ha funcionado y que la enfermedad sigue activa a lo que la paciente pregunta “¿y ahora qué vamos a hacer?”. Su padre responde rápido “vamos a ir a otro hospital que tiene un tratamiento nuevo” a lo que la paciente se echa a llorar y expresa que no quiere más tratamientos, sino “que la dejen en paz”.
Al día siguiente se vuelve a entrevistar a la paciente con su familia, volviendo a ofrecer la opción de iniciar seguimiento por la unidad de atención paliativa. Además, se plantea la opción de mantener una quimioterapia oral que frene parcialmente el ritmo de progresión de la enfermedad, pero ella lo rechaza, echándose a llorar y pidiendo otra vez que la dejen sola. ¿Cómo abordaría esta situación?
En la situación de María, la opción de contar con quimioterapia paliativa oral parece presentar algunas ventajas. Al frenar la evolución de la enfermedad enlentecería su progresión temporal, y disminuiría o retrasaría la aparición de síntomas. La decisión inicial de la paciente, en este caso, parece estar más motivada por un enfado que no por una decisión coherente y acorde a sus valores. La negación es un mecanismo de adaptación frecuente en la adolescencia y puede incluir también la negación a recibir más información de manera que se pueda evadir de una realidad nueva y dolorosa(6).
En este caso sería prudente no insistir por el momento en la posibilidad de iniciar la quimioterapia oral en el caso de que sea imposible negociar con María, al no tratarse de una medida urgente y existiendo otras prioridades: trabajar en la adaptación emocional, mantener un vínculo de confianza con su equipo responsable y facilitar la transición con el equipo de atención paliativa. Tras alcanzar estos objetivos, se debería volver a plantear la medida a la paciente, explorando sus necesidades y comprensión de las implicaciones de tomar o no quimioterapia oral.
En los días siguientes María presenta mejoría de sus síntomas infecciosos y respiratorios, haciendo posible plantear el alta. Sin embargo, debido a la progresión de su enfermedad se constata la necesidad de mantener transfusiones periódicas de hematíes y plaquetas, de cara al alta.
Durante su ingreso se presenta al equipo de atención paliativa que la atenderá en domicilio incluyendo entrevistas con la que será su psicóloga responsable. Inicialmente no se muestra receptiva pero progresivamente se establece una relación de confianza. La psicóloga traslada al equipo que María es consciente de su pronóstico, pero no quiere “hablar todo el rato de ello”, prefiriendo que se le informe solo de los cambios relevantes. Para ella sus prioridades son no padecer síntomas que la hagan sufrir (especialmente dolor), pasar el mayor tiempo posible fuera del hospital y retomar el contacto con su grupo de música. Aunque “no se ve con fuerzas para tocar la guitarra” le gustaría participar en un concierto que iban a organizar en el instituto a final de curso.
Llegado el momento del alta se plantean las siguientes preguntas: ¿Volvería a ofrecer la opción de quimioterapia paliativa? ¿Está indicado mantener las transfusiones?
Tras el rechazo inicial, se ha podido valorar las prioridades de la paciente. Desde ahí debemos plantear medidas concretas desde una perspectiva integral de la atención.
Atención integral en el adolescente con enfermedad grave
En el contexto de la atención paliativa, las medidas terapéuticas deben abordar todas las esferas del sufrimiento del paciente: físico, social, psicológico y espiritual(7). El abordaje de estas esferas en el paciente adolescente cuenta peculiaridades propias.
- Aspectos físicos: el empeoramiento de la enfermedad puede dar lugar a la aparición de problemas nuevos como: nuevos síntomas, deterioro progresivo, dependencia de dispositivos (oxigenoterapia, silla de ruedas…) o alteración de la imagen corporal. Todo esto puede producir rechazo haciendo que los pacientes adopten actitudes “radicales” especialmente ante medidas terapéuticas. Es lícito ceder en aquellos aspectos que sean negociables de cara a favorecer su autonomía. De cara al control de síntomas, el componente emocional puede jugar un papel importante al desencadenar y modular su presencia e intensidad. Es importante dar control al paciente sobre sus tratamientos, explicando las acciones a seguir y el plan de manejo ante los distintos problemas que puedan aparecer.
- Aspectos psicológicos: la perspectiva de fallecimiento entra en conflicto directo con las expectativas de desarrollo del adolescente. Es crucial favorecer a lo largo de su enfermedad su participación en la toma de decisiones de manera gradual, acorde a su comprensión y al riesgo de los distintos cursos de acción posible. Debe prestarse especial atención a la presencia de alteraciones del estado de ánimo, dado que son especialmente frecuentes en este grupo de pacientes.
- Aspectos sociales: la relación con el grupo de iguales suele verse afectada por la necesidad de ingreso y el deterioro físico producido por la enfermedad. Los padres y sanitarios pueden sobreproteger a los pacientes evitando el desarrollo de su autonomía y privacidad. En muchos pacientes con enfermedades crónicas, las relaciones sociales con otros pacientes con enfermedades similares del entorno sanitario pueden jugar un papel importante. Por otro lado, el rechazo a la situación pronóstica del paciente puede favorecer la incursión en conductas de riesgo (alcohol, drogas, prácticas sexuales de riesgo…), aspecto que debe ser considerado y en su caso abordado por el equipo sanitario.
- Cuestión espiritual: la comprensión del mundo lleva implícita la búsqueda del sentido a la vida y de los hechos que nos rodean, inquietudes que típicamente afloran en la adolescencia. La presencia de una enfermedad grave o mortal choca frontalmente con esta búsqueda de sentido. El papel de los profesionales que atienden a estos pacientes debe ser el de acompañarlos y ayudar a formular sus preguntas, incluso en aquellos casos en los que no se cuente con respuestas. Se debe reubicar la esperanza del paciente hacia objetivos alcanzables y buscar opciones para favorecer la presencia de un legado que pueda dar el máximo sentido y trascendencia a su vida. En el caso de formar parte de una religión o creencia determinada, puede ser útil incorporar con líderes espirituales o comunidades religiosas de referencia para el paciente como apoyo.
Aplicando esta perspectiva a nuestro caso es importante identificar las necesidades planteadas por la propia María: evitar ingresos, favorecer su estancia en el domicilio, controlar los síntomas que aparezcan y favorecer su relación con su grupo de música. Analizando las medidas planteadas hasta el momento:
- Atención a domicilio: el domicilio es el lugar preferente de cuidado de los pacientes pediátricos en atención paliativa. En el caso de los adolescentes permite mantener espacios de privacidad y posibilitando una mayor interacción con su círculo social. Debe realizarse siempre que se garantice una adecuada atención sanitaria en el domicilio, planificando cursos de acción ante posibles las posibles situaciones que puedan aparecer y contando con dispositivos/tratamientos necesarios. En la planificación de la asistencia debe tenerse en cuenta si se cuenta o no con recursos de atención 24 horas (no disponible en todos los recursos de atención paliativa) y acordar la planificación de cuidados con el paciente y su familia.
- Quimioterapia paliativa: el controlar parcialmente la progresión de la enfermedad puede disminuir la carga sintomática y frenar su evolución temporal, permitiendo a la paciente realizar actos importantes para ella. Al ser oral, es probable que necesite pocos controles y no requeriría hospitalización.
- Transfusiones: el fallo medular secundario a la enfermedad de la paciente hace previsible que la necesidad de transfusiones incremente en frecuencia a medida que la enfermedad avance. En esta fase de la enfermedad debe basarse la periodicidad de las transfusiones más en los síntomas que en las cifras observadas en los análisis. En el caso de las plaquetas, es recomendable mantenerlas, dado que una plaquetopenia grave podría desencadenar una complicación hemorrágica que fuese desagradable para la paciente y su familia. En cuanto a las transfusiones de hematíes, la anemia daría lugar en primer lugar a astenia y finalmente a una insuficiencia cardiaca que precipitaría el fallecimiento. Evitar la astenia puede ser un objetivo importante en fase paliativa para que la paciente puede mantenerse lo más activa posible. Hay que tener en cuenta, sin embargo, que según la enfermedad progrese, la astenia tendrá un origen multifactorial causada tanto por la anemia como por el aumento de actividad metabólica de la enfermedad.
Se inicia atención en domicilio por parte de la unidad de atención paliativa. Se acuerda inicio de quimioterapia paliativa oral junto con transfusiones de plaquetas y hematíes, explicando que el objetivo es evitar el sangrado y la astenia, acordando ajustar la frecuencia según las necesidades de la paciente.
En las siguientes semanas, María presenta un aumento progresivo de las necesidades transfusionales, con un descenso más rápido de las cifras de hemoglobina en los análisis de control y un incremento progresivo de blastos en sangre periférica. No presenta signos de sangrado, pero si astenia que aparece también más rápido tras las transfusiones de hematíes y con menor respuesta a éstas. Presenta dolores óseos que mejoran parcialmente con morfina oral pautada, con alguna crisis de dolor irruptivo importante que requiere rescate con morfina y lorazepam por ansiedad asociada.
Cuando se le explica que estos signos están en relación con el empeoramiento de su enfermedad, María dice que para ella es importante “aguantar” porque a través del trabajador social de la unidad paliativa han conseguido organizar un concierto con su grupo de música en su instituto en una semana. Aunque ella no pueda tocar la guitarra por el cansancio podrá participar cantando. ¿Qué planteamiento seguiría con respecto a las transfusiones?
Las transfusiones de hematíes como medida terapéutica perseguían un objetivo doble: evitar la astenia y prolongar la vida de María mientras fuera beneficioso para ella. En el caso del primer objetivo, la falta de respuesta parece estar en relación con en el origen multifactorial de la astenia por lo que las transfusiones dejarían de ser una medida útil. En cuanto a evitar la progresión de la anemia hay que tener en cuenta que está no se puede mantener indefinidamente, dado que a pesar de las transfusiones llegará un punto en que la gravedad del fallo medular desemboque en un cuadro de insuficiencia cardiaca o aparezcan otras complicaciones (sangrados, infecciones…) acompañadas de un empeoramiento sintomático.
Sin embargo, la propia paciente expresa el deseo de alcanzar un hito importante para ella. Si el marco clínico lo permite sería deseable mantener las transfusiones de hematíes mientras estas le permitan poder asistir al concierto. Aun así, es posible que se presente un empeoramiento brusco (infecciones, sangrado…) en el que el objetivo del concierto no sea realizable y sea ante el que se deba replantear la medida. El mismo planteamiento que se sigue con respecto a las trasfusiones de hematíes es aplicable a la quimioterapia paliativa: en el momento en que frenar la progresión de la enfermedad no responda al mejor interés de María, deja de ser una medida terapéutica adecuada.
Se explica la situación a María, decidiendo mantener tanto las transfusiones de hematíes como la quimioterapia paliativa hasta el concierto y valorando su evolución posterior. María puede acudir al concierto y participar cantando con su grupo de música. Al contar la experiencia al equipo dice que ha pedido a su grupo que “sigan haciendo el concierto una vez al año en su memoria”.
En los días siguientes se constata un empeoramiento de la astenia, sin mejoría tras recibir la transfusión de hematíes. María se encuentra cada vez más dormida y con peor control del dolor óseo generalizado, encontrándose claramente despierta solo en los momentos en los que nota que o tiene mucho dolor o la sensación de que “se ahoga”. Presenta taquicardia y taquipnea con ritmo de galope a la auscultación cardiaca y algún crepitante en bases pulmonares junto con descenso de la saturación. Se inicia oxígenoterapia en gafas nasales que según ella le “alivia el cansancio”. Se explica a la paciente y a la familia que estos datos son compatibles con un empeoramiento importante de la enfermedad, siendo previsible que la paciente fallezca en las próximas horas/días. Se deciden suspender tanto las transfusiones de hematíes como la quimioterapia paliativa. Además, la aparición de disnea y la probable pérdida progresiva de la vía oral hacen recomendable el inicio de una perfusión de morfina intravenosa. La paciente dice que “si eso es para dormirla no lo quiere” porque desde que está peor, ha notado ese efecto con las dosis de morfina pautadas a pesar de que le calman el dolor y la sensación de dificultad respiratoria ¿Cómo abordaría esta situación?
La fase final de vida suele acompañarse de un empeoramiento del control sintomático del paciente, teniendo en ocasiones que intensificar medidas previas o aplicar nuevos tratamientos. En muchos casos se produce una disminución del nivel de consciencia y de la funcionalidad por el fallo de distintos órganos y sistemas como consecuencia de la progresión de la enfermedad (insuficiencia respiratoria por afectación pulmonar, disminución del flujo cerebral por insuficiencia cardiaca…).
En algunos casos, algunos síntomas pueden no responder a los tratamientos existentes convirtiéndose en este caso en síntomas refractarios para los que la única opción de tratamiento es la aplicación de una sedación paliativa(8). Esta sedación busca disminuir el nivel de consciencia del paciente lo suficiente como para evitar el sufrimiento causado por el síntoma refractario. Su aplicación en pediatría se está realizando con los mismos principios que en población adulta, pero respetando las peculiaridades de la población infantojuvenil.
La sedación paliativa es una medida éticamente aceptada por distintas organizaciones internacionales que no busca en ningún caso acelerar el proceso de fallecimiento. A pesar de ello, es frecuente que los pacientes y su familia confundan su aplicación con la práctica de eutanasia o suicidio asistido, debiendo explicarse adecuadamente sus indicaciones y objetivos.
En el caso de María, los síntomas nos hablan de la presencia de una insuficiencia cardiaca secundaria a la anemia que puede precipitar el fallecimiento. Es probable que la sensación de somnolencia que percibe María se deba también a la propia insuficiencia cardiaca, manteniéndose más despierta en los momentos de peor control sintomático. De hecho, lo que se está planteando en este caso no es una sedación paliativa, sino el tratamiento sintomático de dolor/disnea con opioides, fármacos no considerados sedantes salvo a dosis superiores al rango empleado para las indicaciones presentes.
Es necesario resituar a la paciente en su situación clínica dado que es previsible que, con o sin medicación, pierda paulatinamente la consciencia. En el caso de que lleguemos al punto de requerir una sedación paliativa por mal control de síntomas, si la propia paciente lo rechazase, incluso a costa de contar con un mal control de síntomas, por preferir permanecer despierta, debería respetarse su voluntad para facilitar su despedida. Se podrían pactar medidas intermedias como la aplicación de una sedación intermitente en la que alterne momentos de mayor alerta con otros de mejor control sintomático.
Se inicia una perfusión subcutánea de morfina con lo que María presenta un control aceptable de dolor y permanece lo suficientemente despierta, organizando reuniones de despedida con sus amigos y familiares en casa. En las siguientes 48 horas presenta un empeoramiento progresivo que en último término desemboca en su fallecimiento estando en casa, tranquila y acompañada por sus padres.
A las dos semanas del fallecimiento se realiza una visita de duelo con ambos padres. En ella, el padre refiere sentirse culpable por no haber hecho lo suficiente por su hija, dado que ha visto que hay distintos ensayos abiertos para su enfermedad en otros centros. Desde el equipo sanitario se repasa la trayectoria de la enfermedad, explicando que María recibió tratamiento con las terapias que cuentan con mayor evidencia y que la evolución final presentó una progresión muy rápida como para poder aventurar la evolución con tratamientos experimentales. Al finalizar la reunión, los padres entregan una copia en CD de una de las canciones del grupo de María que ella pidió que se les entregara tras su fallecimiento.
Como parte de la atención paliativa se suele realizar una entrevista de duelo para responder a las dudas que los familiares puedan tener sobre la enfermedad y su manejo y formalizar el cierre de la relación terapéutica. Pueden aparecer dudas, más allá de la atención paliativa, incluyendo aspectos relacionados con la causa de la enfermedad y los posibles cursos de acción que se siguieron. Se debe ofrecer información clara sobre las decisiones tomadas por parte de familia y el equipo sanitario. El acompañamiento psicológico puede mantenerse en el tiempo en función de las necesidades de la familia.
La trascendencia y el sentido de legado son aspectos importantes de la espiritualidad en los adolescentes. No es infrecuente que los pacientes preparen cartas, cuentos, poemas o dibujos de despedida, de manera que sientan que una parte de ellos sigue acompañando a sus seres queridos. El equipo de atención paliativa debe facilitar este tipo de expresiones, respetando la privacidad y deseos de los pacientes.
Tablas y figuras
Tabla 1. Clasificación de la ACT
|
ACT |
Subgrupo |
Definición |
Ejemplos |
Característica principal |
|
1 |
a |
Enfermedad que limita la vida en la que un tratamiento curativo es posible pero puede fallar. |
Cáncer |
Curación posible |
|
b |
Situación amenazante para la vida de forma aguda en paciente previamente sano |
Sepsis |
Muerte es posible |
|
|
2 |
|
Enfermedades en las cuales hay una fase prolongada de tratamientos intensivos que pueden prolongar la vida y permiten actividades normales del niño, pero la muerte prematura es posible |
Fibrosis quística Distrofia Muscular Duchenne |
Fase de normalidad |
|
3 |
a |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Mucopolisacaridosis |
Implacable Evolución usual en años |
|
b |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Atrofia Muscular Espinal I Cáncer metastásico |
Implacable |
|
|
4 |
Situaciones no progresivas con alteraciones neurológicas severas las cuales pueden causar mayor susceptibilidad a complicaciones del estado de salud |
Parálisis cerebral infantil grave Síndromes polimalformativos |
Impredecible |
|
|
5 |
a |
Condición limitante de la vida diagnosticada prenatalmente |
Trisomías Anencefalia |
Cuidados paliativos |
|
b |
Condición amenazante o limitante diagnosticada tras el nacimiento |
Prematuridad extrema |
Diagnóstico no esperado. |
Modificada por R. Martino.
Figura 1. Trayectoría clínica del paciente y punto de inflexión
ADM = adecuación dinámica de medidas.
Con permiso de R. Martino.
Bibliografía
1. Vilarrubí SN. El desafío de la cronicidad compleja y la atención paliativa en Pediatría. Anales de Pediatría. 2018 Jan;88(1):1–2.
2. De Noriega Echevarría I, Del Rincón Fernández C, Martino Alba R. Capítulo 158. Cuidados paliativos, duelo. Malas noticias. En Hidalgo Vicario MI, Rodríguez Molinero L, Muñoz Calvo MT. Medicina del Adolescente. Atención Integral. (3ªEd.) 2020. SEMA. In.
3. De Noriega Echevarría I, Rigal Andrés M, Martino Alba R. Adolescente con cáncer y cuidados paliativos. Adolescere 2019; VII (2); 55-66.
4. San Román Ortiz L, Martino Alba R. Enfoque Paliativo en Pediatría. Pediatr Integral. 2016; XX (2):131.e1-131.e7.
5. Craig F, Lidstone V. Adolescents and young adults en Goldman A, Hain R, Liben S, editors. Oxford textbook of palliative care for children. 2nd ed. Oxford ; New York: Oxford University Press; 2012. pp 295-308. In.
6. Rigal M, del Rincón Fernández C, Martino Alba R. Vivir (y morir) a mi manera. La atención a adolescentes en cuidados paliativos. Adolescere 2015; III (3): 30-49.
7. Craig F, Abu-Saad Huijer H, Benini F, Kuttner L, Wood C, Feraris PC, et al. [IMPaCCT: standards of paediatric palliative care]. Schmerz. 2008 Aug;22(4):401–8.
8. Organización Médica Colegial (OMC, Sociedad Española de Cuidados Paliativos (SECPAL). Guía de sedación paliativa [Internet]. 2021 [citado 26 feb 2022]. Disponible en: https://www.aulainterdisciplinar.com/sites/default/files/guia_de_sedacion_2021.pdf.
Cuidados paliativos en el adolescente
Cuidados paliativos en el adolescente
R. Martino Alba. Especialista en Pediatría. Jefe de Sección de Cuidados Paliativos Pediátricos. Hospital Infantil Universitario Niño Jesús. Madrid. Director Master Universitario en Cuidados Paliativos Pediátricos. UNIR.
Adolescere 2021; IX (2): 90-99
Resumen
|
Los cuidados paliativos son la asistencia activa, holística, de personas de todas las edades con sufrimiento severo relacionado con la salud, debido a una enfermedad grave, y especialmente de quienes están cerca del final de la vida. Los cuidados paliativos pediátricos son diferentes a los que se proporcionan a los adultos. Aproximadamente la mitad de los pacientes que se atienden son preadolescentes, adolescentes o adultos jóvenes. Muchos de ellos no enferman en esa edad, sino que arrastran desde su infancia la vivencia de una enfermedad que les ocasiona cada vez más problemas clínicos y más limitaciones personales, tanto en sus capacidades como en sus expectativas y les va haciendo cada vez más diferentes entre sus iguales. La atención a adolescentes con enfermedades incurables representa un reto especial para los profesionales puesto que, la perspectiva de muerte supone una gran ruptura con las fortalezas y las esperanzas propias de esta etapa y, al mismo tiempo, se trata de personas vulnerables experimentando situaciones de fragilidad, indefensión y desvalimiento. El objetivo terapéutico es mejorar su situación en cada momento para que vivir lo más plenamente posible en lo que para cada persona tiene valor. La información, según la Ley de Autonomía del Paciente y del Derecho a la Información Clínica debe ser veraz, comprensible y que sirva para tomar decisiones. Palabras clave: Cuidados paliativos; Adolescentes; Comunicación; Toma de decisiones. |
Abstract
|
Palliative care is the active and holistic care of people of all ages with severe health-related suffering due to serious illness, and especially those near the end of life. Pediatric palliative care is different from that provided to adults. About half of the patients seen are tweens, teens, or young adults. Many of them do not fall ill at that age, but have suffered from their childhood the experience of a disease that causes them progressively more clinical problems and personal limitations, both in their capacities and in their expectations and, hence making them more different from their peers. The care of adolescents with incurable diseases represents a special challenge for professionals since the prospect of death represents a great clash with the strengths and hopes of this stage and, at the same time, they are vulnerable people experiencing situations of fragility, helplessness and defenselessness. The therapeutic objective is to improve their situation at all times so that they can live as fully as possible within what is valuable to that person. The information, according to the Patient Autonomy Law and the Right to Clinical Information, must be truthful, understandable and useful for making decisions. Key words: Palliative care; Adolescents; Communication; Decision-making. |
Cuidados paliativos pediátricos: conceptos básicos
Los cuidados paliativos son la asistencia activa, holística, de personas de todas las edades con sufrimiento severo relacionado con la salud, debido a una enfermedad grave, y especialmente de quienes están cerca del final de la vida. Su objetivo es mejorar la calidad de vida de los pacientes, sus familias y sus cuidadores(1).
Lo paliativo es, fundamentalmente, un enfoque, un modo de mirar al paciente como persona y dar valor a su riqueza y multidimensionalidad como ser humano. Proporcionar una atención integral supone contemplar los problemas y dar respuesta a las necesidades que se presentan en las diferentes esferas y ámbitos de la persona: lo físico, lo psicológico, lo social y lo espiritual.
En el ámbito clínico, problemas son todas las alteraciones de sistemas orgánicos que acontecen en el paciente. Con frecuencia estos pacientes tienen pluripatología.
Llamamos necesidades a aquellas que son importantes para el paciente. Esta distinción ayuda a establecer prioridades en la atención y objetivos en el tratamiento a corto y medio plazo, por ejemplo. En los pacientes que se pueden comunicar, la valoración del síntoma (lo que percibe) adquiere más relevancia que la del signo (lo que vemos).
Pero el paciente es persona y, como tal, sus necesidades son aquellas que para él son importantes: familia, amigos, ocio y son esas prioridades lo que, en cuidados paliativos, ha de guiar la atención del equipo.
Los cuidados paliativos pediátricos son un modo de prestar la atención centrada en las personas. Y las personas son el paciente, la familia y los profesionales que los atienden. Por eso, quien se dedica a los cuidados paliativos ha de atender a estas tres poblaciones, porque todas, cada una en su medida, sufren por el hecho de la enfermedad y la perspectiva de la muerte.
Aunque la cultura general e incluso la médica los asocian con el cáncer terminal, los enfermos que pueden necesitar una atención paliativa presentan patologías muy diversas. En la Unidad de Atención Integral Paliativa Pediátrica del Hospital Infantil Niño Jesús de Madrid, los niños con cáncer refractario al tratamiento suponen aproximadamente el 30% de los pacientes atendidos y el resto (70%) son niños que padecen enfermedades neurológicas, neurodegenerativas, malformaciones congénitas, etc.
En cuidados paliativos pediátricos, se identifican diferentes grupos de pacientes susceptibles de recibir atención paliativa en función de los diagnósticos, las opciones terapéuticas, la progresión de la enfermedad y su trayectoria clínica
En cuidados paliativos pediátricos, se identifican diferentes grupos de pacientes susceptibles de recibir atención paliativa en función de los diagnósticos, las opciones terapéuticas, la progresión de la enfermedad y su trayectoria clínica. En la Tabla I se muestran estos grupos, definidos en Reino Unido a finales de los 80, en la clasificación utilizada en España, modificada por Martino.
“Las edades del hombre…”
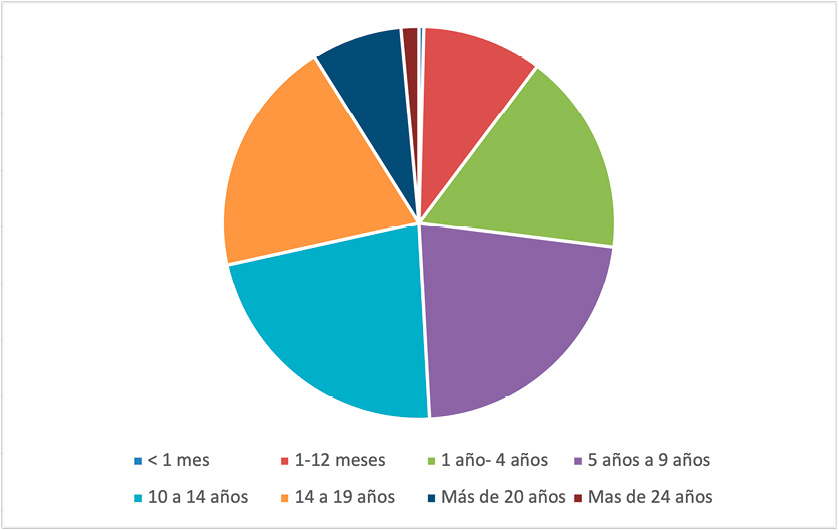
Los cuidados paliativos pediátricos son diferentes a los que se proporcionan a los adultos por muchas razones(2). Una de las más evidentes es la variabilidad en las edades de atención. Se inician, a veces durante el embarazo ante el diagnóstico prenatal de un síndrome polimalformativo o una enfermedad que va a limitar la vida del paciente a partir del nacimiento e incluyen pacientes que llegan a la edad adulta con enfermedades incurables adquiridas en la infancia. Aproximadamente la mitad de los pacientes que se atienden son preadolescentes, adolescentes o adultos jóvenes (Figura 1). La media de edad de los pacientes atendidos en la UAIPP es de 10 años.
Muchos de ellos no enferman en esa edad, sino que arrastran desde su infancia la vivencia de una enfermedad que les ocasiona cada vez más problemas clínicos y más limitaciones personales, tanto en sus capacidades como en sus expectativas y les va haciendo cada vez más diferentes entre sus iguales.
- A algunos el diagnóstico de incurabilidad les puede llegar durante la adolescencia, interrumpiendo una trayectoria vital más o menos normalizada. Sería el caso, por ejemplo, de pacientes con diagnóstico de cáncer o con lesiones graves por un accidente de tráfico.
- Hay otro grupo de pacientes con enfermedades graves que llegan a la adolescencia, y además podemos prever que sobrevivan hasta el periodo de adulto o adulto joven, como en la enfermedad de Duchenne o la fibrosis quística, siempre que dispongan de recursos sanitarios suficientes.
- Un grupo especial es el de aquellos pacientes que padecen enfermedades metabólicas, degenerativas, que se diagnostican en los primeros años de vida y progresan haciéndoles cada vez la vida más difícil, con dependencia de dispositivos para sostener funciones vitales y en las que, la adolescencia suele ser el final de su vida.
- Hay niños que tienen una situación que resulta incurable desde el nacimiento y que sin embargo, con un buen cuidado, no fallecen en la edad infantil y llegan a la adolescencia. Tal sería al caso de un paciente con una encefalopatía isquémica perinatal grave, con secuelas neurológicas y escoliosis progresiva. En este caso hablaríamos de un largo periodo de adaptación a la enfermedad en la infancia pero una nueva necesidad de adaptarse a los cambios que puede traer la adolescencia, en un contexto de gran limitación y dependencia.
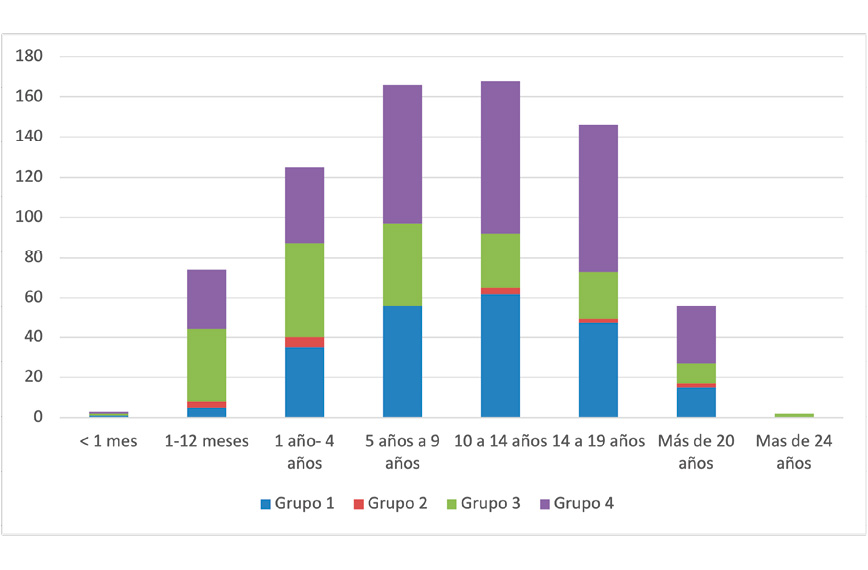
En la Figura 2 se muestra la distribución de los pacientes por edades y grupos de la ACT. La mayor parte de los pacientes atendidos a partir de los 10 años pertenecen a los grupos 3 y 4. Muchos de ellos con múltiples problemas y discapacidad. Los pacientes del grupo 1 son, principalmente pacientes con cáncer.
Algunos pacientes con necesidades paliativas pueden alcanzar la mayoría de edad. En estos casos se plantea la idoneidad de mantener el seguimiento por equipos pediátricos o la de realizar una transición a equipos de adultos
Algunos pacientes con necesidades paliativas pueden alcanzar la mayoría de edad. En estos casos se plantea la idoneidad de mantener el seguimiento por equipos pediátricos o la de realizar una transición a equipos de adultos. Para la mayoría de pacientes y familias, esto último supone un cambio (y un reto) que son reacios a afrontar. En aquellos casos en los que la posibilidad de muerte este próxima a los 18 años o en los que la enfermedad o características del paciente sean típicamente pediátricas, puede ser adecuado extender la atención pediátrica en el tiempo. Un 15% de los pacientes atendidos son mayores de 18 años.
En el caso de los grupos 3 o 4 padecen enfermedades adquiridas en la infancia de gran complejidad, a cuyo manejo no están acostumbrados los especialistas de adultos. En el caso de los pacientes con cáncer, el modo de atención, comunicación y relación desde los profesionales dedicados a los niños o adolescentes es diferente. Por otro lado, el ingreso hospitalario en servicios de oncología de adultos resulta, muchas veces, hostil y crea inseguridades a los jóvenes que son atendidos allí.
Sin embargo no realizar sistemáticamente esta transición puede privarle de que se atiendan las necesidades que el paciente puede tener como adulto. Más que fijar una edad determinada, se recomienda establecer un marco de tiempo individualizado, acordado con el paciente, su familia y los profesionales implicados para que el paciente vaya conociendo la atención que va a pasar a recibir, abarcando recursos médicos, sociales y psicológicos.
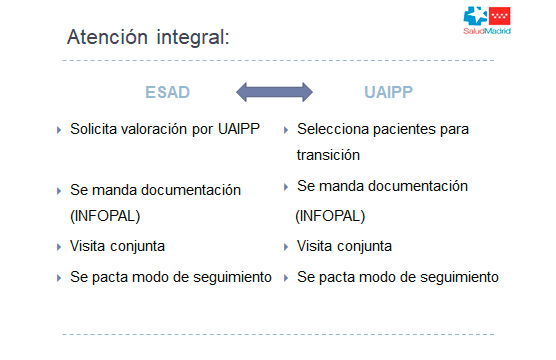
En la Comunidad de Madrid se ha establecido un protocolo de atención para los pacientes de más de 18 años, estableciendo una colaboración entre los equipos de adultos y la UAIPP. (Tabla II) (Figura 3).
Los adolescentes: de “jugar con la muerte a enfrentarse a ella”
En la sociedad actual, la muerte se ha medicalizado y urbanizado. El diagnóstico de muerte solo lo pueden hacer los médicos. La muerte se entiende como el resultado de algo que la medicina no ha conseguido y la mayoría de los fallecimientos se producen en los hospitales. La muerte ha salido de los hogares, donde acontecía como proceso natural y se traslada a las ciudades, a los entornos sanitarios, a los tanatorios. La atención a la muerte se profesionaliza, llegando a un cierto grado de despersonalización. El protagonismo pasa de las familias y los hogares a los profesionales y las instituciones.
La atención a la muerte se profesionaliza, llegando a un cierto grado de despersonalización. El protagonismo pasa de las familias y los hogares a los profesionales y las instituciones
La muerte de un hijo constituye un tabú en la sociedad. No existe ninguna palabra que describa el estado permanente de la pérdida de un hijo. Cuando muere un niño se convierte en noticia y se buscan culpables o responsables de este hecho. A los niños se les oculta la muerte de familiares utilizando expresiones que la disfrazan y no ayudan a entenderla como algo universal e irreversible.
Por otro lado, los medios de comunicación y las nuevas tecnologías muestran la muerte ajena de modo habitual y proporcionan acceso a numerosas muertes a personas de todas las edades.
Los juegos de más popularidad e impacto entre los niños y adolescentes les incorporan como homicidas, víctimas o espectadores y el grado de implicación y el número de muertes es premiado o castigado. El ranking que se establece entre iguales por las destrezas en el juego es el resultado de la efectividad en conseguir más muertos.
Corresponde a la etapa de la adolescencia la opción por el riesgo, rebasar los límites establecidos, mostrar la propia fuerza, mejorar la propia imagen y vivir en una conciencia de aparente invulnerabilidad. Además, el proceso de cambio que se produce requiere alejarse de “los mundos seguros” de la infancia y la familia y asumir un tránsito durante el que el presente, lo inmediato, el corto plazo es la medida de los objetivos, los planes y las expectativas.
Los jóvenes con enfermedades potencialmente mortales no son ajenos a estos cambios, a los que se sumarán las pérdidas adicionales que supone su problema de salud. Además, encontrarán muchas más barreras que dificultaran alcanzar hitos y las metas propias de la adolescencia, que en último término conforman las experiencias sobre las que asienta el desarrollo de una personalidad consolidada y adulta(3).
Como sanitarios centrados en el cuidado de un adolescente que padece una enfermedad grave, es fácil pasar por alto estas necesidades y no atender a esta fuente de importante sufrimiento, que puede resultar tanto o más importante que el físico.
En esta etapa de la vida, el adolescente también va definiendo su propia espiritualidad entendida como la construcción de un significado y propósito en la propia experiencia y la conexión con los demás, la naturaleza y lo sagrado.
La atención a adolescentes con enfermedades incurables representa un reto especial para los profesionales puesto que, la perspectiva de muerte supone una gran ruptura con las fortalezas y las esperanzas propias de esta etapa y, al mismo tiempo, se trata de personas vulnerables experimentando situaciones de fragilidad, indefensión y desvalimiento.
Capacitación específica
Los cuidados paliativos pediátricos presentan características diferenciales con respecto a los cuidados paliativos de los adultos, por lo que se requieren servicios pediátricos específicos con profesionales adecuadamente capacitados
Los cuidados paliativos pediátricos presentan características diferenciales con respecto a los cuidados paliativos de los adultos, por lo que se requieren servicios pediátricos específicos con profesionales adecuadamente capacitados(2).
Trabajar en cuidados paliativos pediátricos requiere competencias y habilidades específicas que se ponen en juego con personas que sufren y en tiempo real. El campo de conocimientos abarca distintas disciplinas, más allá de lo puramente médico, para poder realizar un enfoque integral del paciente. Pero, para aprender cuidados paliativos no bastan las competencias técnicas. Es necesario trabajar con uno mismo para desarrollar lo propio, lo personal y ejercitar, además, los aspectos interpersonales.
Si el objetivo es dar respuesta a las personas en su realidad, su entorno y tener en cuenta sus prioridades, es necesario hacerse experto en relaciones personales:
- Relación entre el paciente y los profesionales
- Relación entre el paciente y su familia y su entorno
- Relación entre la familia y los profesionales
- Relación entre los distintos profesionales
En el mundo de la empresa cada vez se da más importancia a esto para el desarrollo de un trabajo específico en un puesto. Es lo que actualmente se conoce como las Soft Skills o habilidades blandas(4). Ver Tabla II.
Sin comunicación, negociación, trabajo en equipo, resolución de problemas o toma decisiones… no son posibles los cuidados paliativos. Denominar a esto habilidades blandas supone no darles el valor que tienen. Lo que para otros son “soft kills” en paliativos son “core skills” y constituyen parte de las competencias y habilidades esenciales en cuidados paliativos(5,6).
La clave de la atención paliativa son los equipos interdisciplinares. En ellos conviven distintos profesionales, que se complementan los unos a otros en edades, experiencia y modo de ser, que ponen al paciente en el centro de su foco y que están dispuestos a dar y a ceder en beneficio del paciente.
En los equipos se ejercitan constantemente las habilidades de negociación y mediación, que luego van a ser necesarias en la atención in situ al paciente, a la familia o con otros profesionales de distintas especialidades.
El negociador está dispuesto a ceder parte de lo propio para conseguir un bien común. El mediador sabe acompañar y conducir las relaciones y las tensiones entre otras personas para conseguir un bien que satisfaga a todas las partes.
En la atención a los adolescentes que se rebelan contra su situación y sus figuras de autoridad, cuando además hay padres separados, hay que conseguir pactos por el cuidado que permitan al paciente cumplir lo que es importante para él.
Comunicación y toma de decisiones
Los cuidados paliativos pediátricos se ocupan de la vida de la persona. El objetivo terapéutico es mejorar su situación en cada momento, para vivir lo más plenamente posible en lo que para cada persona tiene valor.
En cuidados paliativos se trabaja por principios:
- El niño es un persona
- La atención está al servicio del mejor interés del paciente
- La muerte ni se adelanta ni se retrasa
Para identificar el mejor interés del paciente hay que preguntarle, escucharle y dar valor a sus manifestaciones en función de su competencia, aun cuando contradigan, aparentemente el juicio de sus adultos responsables o de los profesionales que lo atienden.
Para que pueda darse una relación terapéutica es necesario que se establezca una relación de confianza suficiente que solo es posible en el marco de una buena comunicación. Las habilidades de comunicación forman parte del programa de formación de la especialidad de pediatría aunque la realidad es que, no existen cursos reglados para aprenderlas y entrenarlas(7).
Comunicarse con niños de diferentes edades, aprender a identificar lo bueno para el paciente en aquellos que no se pueden comunicar verbalmente por edad o discapacidad constituye un desafío constante en el ámbito de la pediatría y, sobre todo, cuando de lo que se trata es de hablar “sobre lo malo y escoger lo bueno” para la vida de otros.
El paciente, también si es un niño, es el titular del derecho a la información. Se debe informar al paciente explorando, en cada momento, lo que sabe y lo que quiere saber. La información, según la Ley de Autonomía del Paciente y del Derecho a la Información Clínica(8) debe ser veraz, comprensible y que sirva para tomar decisiones. Y la información no es un momento, sino constituye un proceso.
En situaciones de incurabilidad, de incertidumbre en el pronóstico, de riesgo para la vida, las emociones condicionan la capacidad de la persona para comprenderlas, para aceptarlas, para afrontarlas. La persona filtra la información negativa, aferrándose a una esperanza que puede generar expectativas no realistas.
Y eso le sucede a todas las personas implicadas: al propio paciente, a su familia y a los profesionales. Este es un campo de trabajo para los profesionales porque, en muchos casos, la dificultad para manejar las propias emociones condiciona que la información que se da no sea lo suficientemente veraz o comprensible para que pueda participar en la toma de decisiones.
El equipo debe tener ciencia, paciencia y perseverancia a lo largo del proceso de información y comunicación. Cuando se dan malas noticias hay que estar dispuesto a apoyar a quien la recibe y a asumir las reacciones emocionales que se puedan suscitar.
Cuanto antes se identifica que el paciente ha entrado en una situación de irreversibilidad en su vida y antes podemos proporcionarle atención paliativa, más se puede aportar a que este periodo de su vida se viva mejor.
En cuidados paliativos pediátricos se define el punto de inflexión como un período en la vida del niño en la que se reconoce un empeoramiento de su situación basal, una mayor fragilidad, menores intervalos libres de síntomas, más ingresos hospitalarios o más complicaciones
En cuidados paliativos pediátricos se define el punto de inflexión como un período en la vida del niño en la que se reconoce un empeoramiento de su situación basal, una mayor fragilidad, menores intervalos libres de síntomas, más ingresos hospitalarios o más complicaciones(9). (Figura 4).
Identificar el punto de inflexión permite adecuar los tratamientos a lo que el adolescente necesita. Hay que tratar lo tratable y no tratar lo intratable. No hay que privarles de lo que les beneficia pero tampoco hay que ponerles tratamientos que no mejoran su vida y pueden resultar inútiles en su objetivo a costa de proporcionarles más dolor y sufrimiento.
Se trata de adecuar las medidas diagnósticas, terapéuticas y de monitorización a los objetivos terapéuticos definidos para cada fase de la enfermedad y en función de la situación clínica y personal del paciente.
Lo bueno para el paciente (el mejor interés del paciente) va cambiando a lo largo del tiempo y de su evolución clínica. Como consecuencia, los objetivos terapéuticos también van cambiando y, por tanto, las medidas terapéuticas se adaptan a lo que le paciente necesita en cada momento.
La eutanasia que viene…
Eutanasia: etimológicamente significa buena muerte. El concepto de eutanasia se refiere exclusivamente la acción u omisión, directa e intencionada, encaminada a provocar la muerte de una persona que padece una enfermedad avanzada o terminal, a petición expresa y reiterada de ésta.
En España se ha presentado en el parlamento una proposición de ley para legalizarla. En el texto se especifica que solo se plantea para mayores de 18 años pero incluye la posibilidad de aplicarla en casos de grave discapacidad.
El peligro está en plantear decisiones de eutanasia por sustitución donde, adultos presuntamente competentes, padres, tutores legales o profesionales sanitarios decidan sobre la vida de personas que, por edad, capacidad cognitiva o situación clínica no puedan expresar su propio bien. La compasión mal entendida, la pretensión “por evitar el sufrimiento” de los niños, o el deseo de evitarse el propio sufrimiento al contemplar el sufrimiento ajeno pueden llevar a decidir que determinados niños no viven una vida que merezca ser vivida y proponer una “buena muerte” sin haber garantizado una “buena vida”.
No se puede plantear una opción de eutanasia si no se ha garantizado que el niño recibe los tratamientos adecuados a su situación clínica y personal y la familia tiene el apoyo y las ayudas necesarias para poder cuidar de su hijo a lo largo de las diferentes fases de su vida
Para poder decidir con libertad sobre la propia vida, y sobre la propia muerte, hay que tener alternativas. Si la muerte es la única opción que se presenta no hay capacidad de elección. Por tanto, no se puede plantear una opción de eutanasia si no se ha garantizado que el niño recibe los tratamientos adecuados a su situación clínica y personal y la familia tiene el apoyo y las ayudas necesarias para poder cuidar de su hijo a lo largo de las diferentes fases de su vida. En la atención paliativa se puede modificar el “cómo” morir, pero nunca el “cuándo”, ni adelantando ni retrasando el momento de la muerte.
En Bélgica, en el año 2014, el parlamento aprobó un proyecto de ley que modificaba la ley de eutanasia aprobada de 2002, para introducir la posibilidad de que la eutanasia sea solicitada por un menor, cualquiera que sea su edad, con tal de que se le considere competente para ello. Eso abre un debate en relación a la donación de órganos por parte de los adolescentes, pues en los Países Bajos se sugiere que los órganos procedentes de adolescentes muertos por eutanasia están en mejores condiciones(10).
Actualmente en España se está promoviendo la donación de órganos en menores, incorporando la posibilidad de donación en asistolia. La Sociedad Española de Cuidados Paliativos Pediátricos ha participado, con la AEP (Asociación Española de Pediatría) en la redacción del documento de la ONT (Organización Nacional de Trasplantes) para asegurar que la persona que fallece sea respetada en su proceso de morir(11).
Tablas y figuras
Tabla I. Grupos de pacientes en cuidados paliativos pediátricos
|
Clasificación de pacientes en cuidados paliativos pediátricos según R. Martino |
||||
|
ACT |
Subgrupo |
Definición |
Ejemplos |
Característica principal |
|
1 |
a |
Enfermedad que limita la vida en la que un tratamiento curativo es posible pero puede fallar |
Cáncer |
Curación posible |
|
|
b |
Situación amenazante para la vida de forma aguda en paciente previamente sano |
Sepsis |
Muerte es posible |
|
2 |
|
Enfermedades en las cuales hay una fase prolongada de tratamientos intensivos que pueden prolongar la vida y permiten actividades normales del niño, pero la muerte prematura es posible |
Fibrosis quística Distrofia Muscular Duchenne |
Fase de normalidad posterior al diagnóstico |
|
3 |
a |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Mucopolisacaridosis |
Implacable Evolución usual en años |
|
|
b |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Atrofia Muscular Espinal I Cáncer metastásico |
Implacable Evolución usual en meses |
|
4 |
|
Situaciones no progresivas con alteraciones neurológicas severas las cuales pueden causar mayor susceptibilidad a complicaciones del estado de salud |
Parálisis cerebral infantil grave Síndromes polimalformativos |
Impredecible |
|
5 |
a |
Condición limitante de la vida diagnosticada prenatalmente |
Trisomías Anencefalia |
Cuidados paliativos durante el embarazo |
|
|
b |
Condición amenazante o limitante diagnosticada tras el nacimiento |
Prematuridad extrema |
Diagnostico no esperado. Incertidumbre pronóstica |
ACT: Grupos creados por la Asociación de Padres de Niños con Enfermedad Terminal de Reino Unido
Tabla II. Criterios de transición a cuidados paliativos de adultos
|
Tabla III. Soft skills
|
Inteligencia emocional |
|
Gestión del tiempo |
|
Habilidades de negociación |
|
Habilidades de comunicación |
|
Profesionalidad y actitud |
|
Liderazgo |
|
Colaboración y trabajo en equipo |
|
Capacidad de resolución de problemas |
|
Flexibilidad y adaptación al cambio |
Figura 1. Distribución de pacientes atendidos por edades en UAIPP
Figura 2: Pacientes por edades y grupos ACT
Figura 3. Procedimiento de colaboración entre equipos para la atención a >18 años
Figura 4: Punto de Inflexión
Adaptada de: Martino Alba R. El proceso de morir en el niño y en el adolescente. Pediatría Integral. 2007; 11: 926-34.
Bibliografía
- IAHPC. Definición de Cuidados Paliativos. 2018. https://hospicecare.com/what-we-do/projects/consensus-based-definition-of-palliative-care/definition/.
- Jordan M, Keefer PM, Lee YLA, Meade K, Snaman JF, Wolfe J et al. Top Ten Tips Palliative Care Clinicians should know about Caring for Children. J Palliat Med 2018; 20 (20): 1-7; DOI: 10.1089/jpm.2018.0482.
- Rigal Andrés M, Rincón Fernández C, Martino Alba R. Vivir (y morir) a mi manera. La atención a adolescentes en cuidados paliativos. Adolescere 2015; III (3): 30-49.
- https://growlia.com/9-soft-skills-que-no-pueden-faltar-en-tu-equipo-en-2019/.
- Gamondi C, Larkin Ph, Payne S. Core competencies in palliative care: an EAPC White Paper on palliative care education. –Part 1. European Journal of Palliative Care 2013; 20(2):86-91.
- Gamondi C, Larkin Ph, Payne S. Core competencies in palliative care: an EAPC White Paper on palliative care education. –Part 2. European Journal of Palliative Care 2013; 20(3):140-145.
- https://www.mscbs.gob.es/profesionales/formacion/docs/Pediatrianuevo.pdf.
- Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. Última actualización 06/12/2018. https://www.boe.es/eli/es/l/2002/11/14/41/con.
- Martino Alba R. El proceso de morir en el niño y en el adolescente. Pediatría Integral. 2007; 11: 926-34.
- Bollen JAM, ten Hoopen R, van der Hoeven MAHBM,et al. Organ donation after euthanasia in children: Belgian and Dutch perspectives. Arch Dis Child Month 2018;(0):1–4. doi:10.1136/archdischild-2018-315560.
- https://www.aeped.es/sites/default/files/documento_donacion_pediatrica_aep_ont_20191025_consulta_publica.pdf.