Deformidades angulares
Deformidades angulares
C. Salcedo Cánovas. MD. PhD.
Responsable de la Unidad Cirugía Ortopédica y Traumatología Infantil. -CSUR- Unidad de Referencia Nacional del SNS. Profesor Asociado Clínico. Facultad de Medicina. UMU. Tutor de Residentes. Hospital Clínico Universitario “Virgen De La Arrixaca”. Murcia.
Fecha de recepción: 27-09-2021
Fecha de publicación: 31-10-2021
Adolescere 2021; IX (3): 17-31
Resumen
|
Las deformidades angulares (DD.AA.) son una patología ósea relativamente frecuente a cualquier edad y constituyen un reto para el cirujano ortopédico. Su etiología es muy variada y su enfoque terapeútico es, también, muy variado siendo la osteogénesis a distracción (OD) utilizando un fijador externo (FE) una de las técnicas de elección en la actualidad para conseguir una corrección progresiva y segura de la deformidad. En este artículo se pretende evaluar los distintos tipos de deformidades angulares en edad de crecimiento y los tipos de tratamientos que pueden aplicarse en el tratamiento de DD.AA. El manejo de las DD.AA. óseas supone aún un desafío para el cirujano ortopédico, si bien el creciente conocimiento de la fisiología ósea y la aparición de novedosas técnicas quirúrgicas ha permitido un avance relevante en su tratamiento. Las DD.AA. no son solo ejes y ángulos alterados, sino que engloban muchas cuestiones biológicas que alcanzan la importancia de los mismos problemas mecánicos.. Palabras clave: Deformidad angular; Osteogénesis a distracción; Fijador externo; Alargamiento óseo. |
Abstract
|
Angular deformities (AA.DD.) are a relatively common bone pathology at any age and constitute a challenge for the orthopedic surgeon. Its etiology is diverse and its therapeutic approach is also varied, with distraction osteogenesis (DO) using an external fixator (EF) being one of the techniques of choice at present to achieve a progressive and safe correction of the deformity. The aim of this article is to evaluate the different types of angular deformities in the growing age and the different treatments that can be applied for the treatment of AA.DD. The management of bone AA.DD. still represents a challenge for the orthopedic surgeon, although the growing knowledge of bone physiology and the appearance of new surgical techniques has allowed a relevant advance in its treatment. AA.DD. are not just altered axes and angles, as they encompass many biological issues that reach the importance of the same mechanical problems. Key words: Angular deformity; Distraction osteogenesis; External fixator; Bone lengthening; Complications. |
Introducción
El término “ortopedia” (palabra de origen griego: «orthos», recto; «paideía», niño) fue introducido al mundo de la Medicina por el médico francés Nicolas Andry (Lyon, 1658 – Paris, 1742) en su libro “L’orthopédie ou l’art de prévenir et corriger dans les enfants les difformités du corps” (París, 1741), en el que aborda diferentes medidas conservadoras de prevención y corrección de deformidades esqueléticas en la edad pediátrica(1). En la actualidad, la corrección de deformidades, tanto en niños como en adultos, puede realizarse como antaño de manera puramente conservadora (lo que sería la ortopedia propiamente dicha) o mediante un abordaje quirúrgico.
Debido a la necesidad de alcanzar mejores resultados en al ámbito de la Cirugía Ortopédica, la osteogénesis a distracción (OD) ha evolucionado desde su invención por Codivilla a principios del siglo XX(2), con el fin de poder aplicarse en numerosas ramas de la Medicina. En la actualidad, es la principal técnica empleada para la corrección de las deformidades y dismetrías óseas. A continuación, se realiza una clasificación etiológica de las diferentes deformidades angulares óseas para una óptima comprensión de este trabajo.
Clasificación de las deformidades angulares
Una deformidad angular ósea es la desviación de uno o varios ejes de las extremidades en el plano frontal o sagital, pudiendo ir asociadas a rotaciones, traslaciones o a dismetrías, esto último si se produce un daño a nivel del cartílago de crecimiento (fisis). Para entender la fisiopatología de estos procesos, es necesario tener en cuenta tanto aspectos biológicos como mecánicos del sistema óseo. Se puede deducir, por tanto, que la etiología difiere según el grupo etario en el que nos encontremos. Para lograr un mejor entendimiento de la patología que se aborda en este trabajo, se expone a continuación una clasificación de las DD.AA. (De Pablos)(3).
Las deformidades angulares de las extremidades inferiores son frecuentes durante la infancia. En la mayoría de los casos, esto representa una variación en el patrón de crecimiento normal y es una condición completamente benigna
Deformidades constitucionales
La presencia de deformidades simétricas y la ausencia de síntomas, rigidez de las articulaciones, trastornos sistémicos o síndromes indican una afección benigna con excelentes resultados a largo plazo
Por el contrario, las deformidades asimétricas y asociadas con dolor, rigidez de las articulaciones, trastornos sistémicos o síndromes pueden indicar una causa subyacente grave y requerir tratamiento
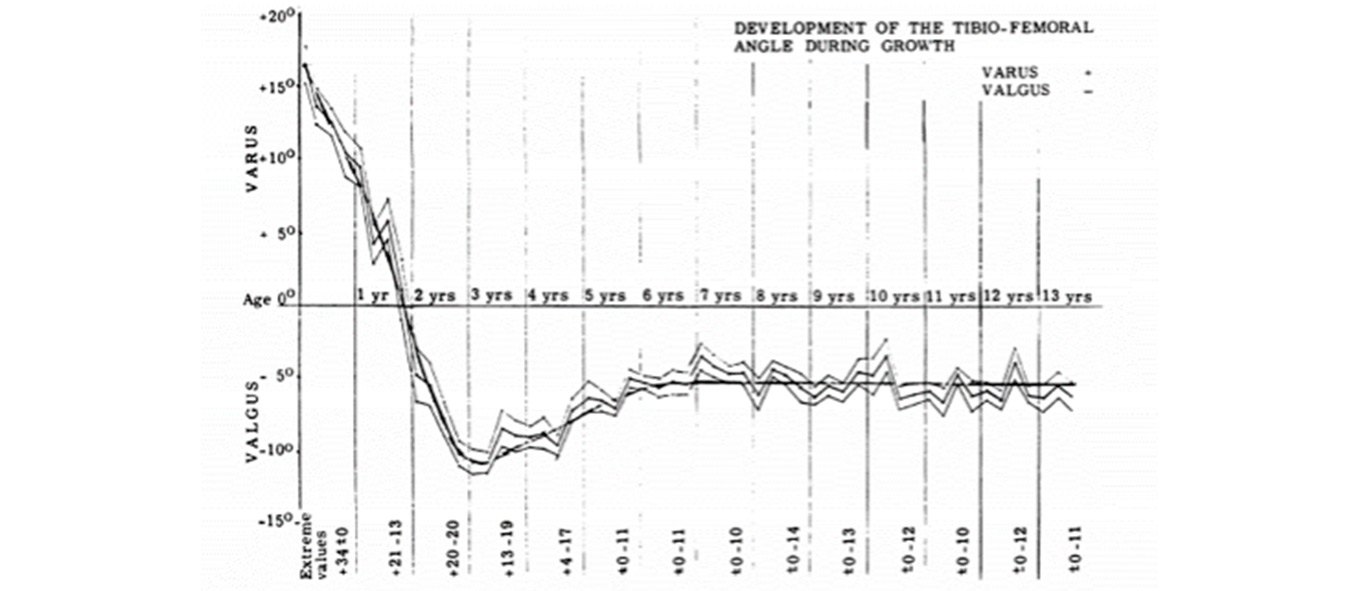
El genu varo (“piernas en arco”) y el genu valgo (“piernas en X”)(3) son deformidades fisiológicas, idiopáticas, benignas y simétricas de los miembros inferiores. No son causa de dismetría. El genu varo suele ir asociado a una torsión tibial interna, mientras que el genu valgo se asocia a torsión tibial externa y pie plano(4). Selenius y Vankka(5) fueron los primeros autores en analizar su historia natural (Figura 1). Los neonatos presentan un genu varo fisiológico de unos 15º que persiste aproximadamente hasta los 2 años, corrigiéndose de forma natural hacia un genu valgo cuando el niño comienza a realizar cargas progresivas sobre las extremidades con el inicio de la deambulación (Figura 2). Esta corrección implica una modificación del eje mecánicoa de la extremidad inferior, cuya posición es lo que diferencia a estas dos deformidades: es medial en el genu varo y lateral en el genu valgo.
aLínea imaginaria desde el centro de la cabeza femoral hasta el centro de la articulación tibio-astragalina.
En caso de que el genu varo no se corrija de forma natural, se debe buscar una posible causa que lo esté impidiendo, como puede ser un daño del cartílago de crecimiento o el sobrepeso. Por otra parte, el genu valgo se considera patológico cuando a partir de los 8 años la angulación se convierte en moderada-severa (más de 7º en hombres u 8º en mujeres)(5) y/o ante la presencia de sintomatología que limite la actividad normal. Aun así, según De Pablos(3) “se han visto casos de genu valgo constitucional en adolescentes que se han corregido de forma espontánea en fases avanzadas”, luego el tratamiento en estos casos puede llegar a ser controvertido y se debe individualizar.
La corrección quirúrgica de las DD.AA. constitucionales se realizaría únicamente en situaciones de gravedad, optando inicialmente y en todos los casos por un tratamiento conservador con ortesis y ejercicio específico. La osteotomía de tibia o la epifisiodesisbparcial distal del fémur y/o de la fisis proximal de la tibia son las técnicas quirúrgicas de elección(3,6).
bEpifisiodesis: fusión de la placa de crecimiento (fisis) con la diáfisis mediante técnicas quirúrgicas que interrumpen el crecimiento de la placa de crecimiento (bien por destrucción o por bloqueo del cartílago), lo que conlleva el cese del crecimiento óseo en longitud.
Malformaciones congénitas
Las malformaciones congénitas se deben al desarrollo intrauterino o extrauterino anormal del esqueleto a causa de alteraciones genéticas generalmente, aunque en algunos casos la causa puede ser desconocida. Se diferencian de las deformidades en que estas últimas aparecen a partir de un esqueleto normalmente formado. Las dos principales de este grupo y las cuales vamos a analizar a continuación son la coxa vara y las incurvaciones tibiales(3).
La coxa vara es una malformación infrecuente caracterizada por la presencia de un ángulo cérvico-diafisario femoral menor de 125º acompañado de una desviación medial del eje mecánico de la extremidad (Figura 3). Se debe a una osificación anómala de la fisis que, junto a factores biológicos, mecánicos e, incluso, vasculares, origina una inmadurez del cuello femoral. Clínicamente aparece dolor en la cadera o la rodilla y una marcha de Trendelemburg, que es un signo de dismetría. Su tratamiento se basa en una osteotomía valguizante (subtrocantérica o intertrocantérica) y una fijación que puede ser interna (con placa) o externa. Aunque es infrecuente, la coxa vara puede asociarse a una deficiencia femoral focal congénita, una hipoplasia femoral proximal que, asimismo, tiene como consecuencia una dismetría de la extremidad(4,3,7).
A diferencia de la coxa vara, las incurvaciones tibiales congénitas son clínicamente mucho más llamativas por lo que se diagnostican fácilmente al nacimiento. Existen dos tipos: la incurvación antero-externa (IAE) y la incurvación postero-interna (IPI)(3), según la proyección de la curvatura. El pronóstico de la IAE es más desfavorable debido a la existencia de un déficit en la consolidación ósea que complica el tratamiento quirúrgico. Se suelen asociar a otras enfermedades genéticas, principalmente a la neurofibromatosis(4,8). En este tipo de DD.AA. se optaría por un tratamiento quirúrgico con osteotomía y OD con fijación externa (FE) en casos de gravedad y/o dismetría siempre y cuando exista una madurez ósea suficiente(3,4).
Deformidades postraumáticas
Se sabe poco sobre la relación entre la participación deportiva y las adaptaciones corporales durante el crecimiento. La participación intensa en el fútbol aumenta el grado de genu varum en los hombres a partir de los 16 años
Los trastornos fisarios en la infancia son los más frecuentes de este grupo. Cualquier daño en el cartílago de crecimiento, ya sea directo (por ejemplo, un traumatismo) o indirecto (por ejemplo, una disminución del aporte vascular), puede originar una deformidad o una dismetría(9). La etiología más frecuente es la fractura del cartílago de crecimiento (epifisiolisis). La consolidación ósea infantil es muy rápida, dando lugar a los llamados “puentes fisarios” como resultado de la remodelación de un hueso inmaduro por células madre osteoprogenitoras (Figura 3)(3,10). La localización del puente determina el grado del daño fisario, siendo los parciales (los que ocupan menos del 50% de la fisis) los causantes de DD.AA., mientras que los totales (los que ocupan más del 50%) producen principalmente dismetrías. La distracción fisaria suele ser el tratamiento de elección, si bien inicialmente se recomienda una vigilancia estrecha.
La consolidación viciosa es asimismo una complicación frecuente tras una fractura inestable, muy desplazada o no reducida, y tras una fractura fisaria. El resultado es la formación de un “callo óseo” anormal, con la consiguiente aparición de DD.AA. y alteraciones funcionales. El tratamiento suele ser conservador de inicio, recurriendo a la OD y a la fijación externa en deformidades graves o no corregidas(4).
El valgo tibial postraumático (fenómeno de Cozen) aparece como secuela de una fractura infantil que afecta a diáfisis y/o metáfisis de la tibia, generando una deformidad en “S” itálica con desviación angular en valgo. Las causas principales según De Pablos y González(9) pueden ser iatrogénicas o biológicas. Excepto en las deformidades iatrogénicas, las cuales requieren una reducción e inmovilización precoces, el tratamiento quirúrgico no está indicado hasta que se haya alcanzado la madurez ósea debido a la posibilidad de corrección espontánea completa(9,11).
Displasias y deformidades metabólicas
Grupo de enfermedades hereditarias o adquiridas con afectación ósea y/o cartilaginosa (incluyendo la fisis) que, en su mayoría, generan DD.AA. primarias en su historia natural. Dada su etiología multifactorial, requieren un abordaje terapéutico multidisciplinar.
La acondrodisplasia o acondroplasia es la displasia ósea más frecuente al nacimiento causada por una mutación del gen del Receptor del Factor de Crecimiento de Fibroblastos-3 (FGFR3). La consecuencia de esta anomalía es la proliferación incontrolada de la capa proliferativa del cartílago de crecimiento y la inhibición de la condrogénesis en el período prepuberal, de tal manera que no se produce el crecimiento normal de los huesos en longitud, aunque si en grosor. Los rasgos típicos son enanismo, macrocefalia y extremidades cortas a expensas de los huesos largos, lo que se denomina rizomelia (Figura 5). Las DD.AA. resultantes son, sobre todo, genu varo y codo flexo(12–14). La hipocondroplasia es una forma leve de acondroplasia, diagnosticándose en la infancia, mientras que la pseudoacondroplasia es una forma grave que afecta a la epífisis y que lleva a la formación de genu varo y valgo(3,13). Excepto en la pseudoacondrodisplasia, en la que no está indicada la elongación y se retarda la cirugía hasta la etapa prepuberal por “riesgo aumentado de recidiva”(3), el resto de DD.AA. se manejan con osteotomías correctoras, añadiendo OD y fijación (externa o interna) si fuera necesario(3).
La condrodisplasia metafisaria es una enfermedad autosómica dominante (AD) que cursa con un déficit de colágeno X en la placa de crecimiento y, por ello, una osificación endocondral anormal, principalmente de la metáfisis femoral distal, la cual adquiere una forma de copa o campana característica y lleva a la formación de un genu varo, el cual puede corregirse espontáneamente(3,14).
La osteogénesis imperfecta (OI) es una enfermedad genética rara que cursa con osteopenia y fragilidad ósea en las formas típicas, lo que conduce a fracturas patológicas. Pueden asociarse manifestaciones extraesqueléticas, como las características escleróticas azules, sordera o dentición anómala, entre otras(15). Las mutaciones genéticas llevan a una disminución de la cantidad de colágeno tipo I (en la OI tipo I) o a la producción de colágeno anormal (en los tipos II, III y IV)(16). Las DD.AA. se localizan habitualmente a nivel diafisario(3,16) y deben abordarse mediante osteotomías precoces con fijación interna, pero sin alargamiento óseo, evitando siempre la inmovilización prolongada de las fracturas patológicas debido al elevado riesgo de descalcificación ósea(16).
El raquitismo es una displasia metabólica producida por el déficit de vitamina D en la infancia. Puede ser carencial, secundario a patología renal o genético
El raquitismo es una displasia metabólica producida por el déficit de vitamina D en la infancia. Según su etiología, puede ser carencial, secundario a patología renal(4) o genético (autosómico recesivo [AR], AD o ligado al cromosoma X)(17). La hipocalcemia e hipofosfatemia secundarias causan un crecimiento óseo retardado, una hipertrofia de la fisis(18) y osteopenia, lo que aumenta considerablemente el riesgo de epifisiolisis(9). Las DD.AA. más frecuentes son el genu varo y valgo, las incurvaciones tibiales y la coxa vara. Su tratamiento debe realizarse cuando se haya alcanzado la madurez ósea, siempre a partir de los 6 años, y en los casos de deformidades graves o muy sintomáticas refractarias a un tratamiento conservador(18).
La última displasia de este grupo es la osteocondromatosis, también llamada exostosis múltiple, términos que caracterizan a un grupo de enfermedades autosómicas dominantes cuya lesión principal es el osteocondroma, un tumor benigno formado por componentes óseos y cartilaginosos. Pueden aparecer en cualquier parte el esqueleto y generar DD.AA. secundarias(19) si están situados muy próximos a las fisis, como coxa valga o genu valgo. El tratamiento se basa en la exéresis de los osteocondromas, ya que en entre un 1% y un 3% de los casos estos tumores pueden evolucionar hacia la malignidad(20).
Infecciones
Las DD.AA. que aparecen en el contexto de una patología infecciosa se pueden originar por varios mecanismos:
- Por daño directo de la epífisis y de la fisis (por ejemplo, en la artritis séptica).
- Por daño de la diáfisis, de la metáfisis e, indirectamente, de la fisis, como en la osteomielitis.
- Por un frenado del crecimiento fisario, como ocurre tras una sepsis meningocócica complicada con una Coagulación Intravascular Diseminada. La sepsis meningocócica afortunadamente es infrecuente actualmente en nuestro medio gracias al sistema de vacunación infantil.
Debido al daño del cartílago de crecimiento en casi todas las infecciones, las DD.AA. postinfecciosas van a ir acompañadas generalmente de dismetría en las extremidades afectadas. Es importante tener en cuenta que todas son una emergencia médica y el tratamiento antibiótico intravenoso es fundamental. En el caso de aparición de secuelas, como necrosis aséptica o puentes fisarios, será necesario un manejo quirúrgico con cierre fisario y osteotomías correctoras, con o sin alargamiento óseo. Destacar la importancia del seguimiento exhaustivo, dado que “la historia natural de estos casos es muy impredecible” y pueden llegar a producirse secuelas graves y de difícil solución(3).
Deformidades de etiología desconocida
La enfermedad de Blount es una forma adquirida de varo tibial, cuya etiología es desconocida, aunque existen varias hipótesis de la existencia de una causa biomecánica y/o genética
La enfermedad de Blount es una forma adquirida de varo tibial, cuya etiología es desconocida, aunque existen varias hipótesis de la existencia de una causa biomecánica y/o genética. Se clasifica en una forma infantil (1-3 años) y una forma tardía o “del adolescente” (6-12 años)(3). Las DD.AA. que genera esta enfermedad son un genu varo, una angulación tibial anterior y una torsión tibial interna, pudiendo asociarse una dismetría de la extremidad. La bilateralidad es frecuente, sobre todo en las formas infantiles. Es habitual que, en el trascurso de su historia natural, la deformidad empeore, lo cual implica mayor gravedad. A pesar de ser una enfermedad de causa desconocida, se han estudiado una serie de factores de riesgo para su aparición: la precocidad de la deambulación, el exceso de peso (sobre todo en la forma tardía), la raza afroamericana y un genu varo preexistente. En relación al tratamiento, la forma infantil requiere osteotomías correctoras para su manejo, preferentemente de forma precoz alrededor de los 4 años de edad, alcanzándose buenos resultados. Por el contrario, en la forma tardía las DD.AA. leves pueden corregirse con una fusión parcial de la fisis o hemifisiodesis lateral de la tibia y/o el fémur, las formas moderadas mediante distracción fisaria y las más complejas con una osteotomía correctora y FE(21).
Además, hay que destacar como una enfermedad causante de DD.AA. de causa desconocida, la displasia fibrocartilaginosa focal, una enfermedad poco común que afecta más frecuentemente a la metáfisis tibial proximal. Su historia natural es variable, siendo preferible la observación a largo plazo antes de la corrección mediante curetaje, ya que cabe la posibilidad de evolución hacia la curación(22).
Abordaje terapéutico de las deformidades angulares
Las DD.AA. no son solo ejes y ángulos alterados, sino que engloban muchas cuestiones biológicas que alcanzan la importancia de los mismos problemas mecánicos
Cuando se plantea la corrección de una deformidad angular, la planificación quirúrgica es esencial, pudiendo hacerse esta manualmente, si bien en la actualidad gracias a la innovación tecnológica se dispone de programas informáticos para tal fin. Una adecuada toma de decisiones requiere previamente la obtención de un diagnóstico correcto de la deformidad, una evaluación de la severidad de esta, así como de la clínica y de la repercusión funcional que ocasiona, sin olvidar la cuestión estética. Con la radiografía anteroposterior (AP) y lateral en bipedestación de las extremidades completas (en los casos de afectación de las extremidades inferiores) podemos realizar la medición de ángulos y ejes alterados, cuya corrección es el principal objetivo del tratamiento quirúrgico de las DD.AA.
Según “El principio esencial en la corrección de las DD.AA.” de De Pablos(3), “idealmente, toda deformidad angular debe corregirse en el hueso donde asiente, a nivel del ápex y en el(los) plano(s) de la misma”. El ápex, también denominado CORA (Center Of Rotation of Angulation) es el punto de intersección entre los dos ejes anatómicos que forman una deformidad. Como se ha comentado al inicio de este trabajo, las DD.AA. pueden presentarse aisladas o asociadas a rotaciones, traslaciones o dismetrías. El manejo intraoperatorio de las DD.AA. aisladas consiste simplemente en corregir la deformidad a nivel del ápex, tanto si las DD.AA. son monoapicales o multiapicales (en este último caso se realizarían correcciones a nivel de todos los ápex existentes) (Figura 6). En las DD.AA. mixtas, lo ideal es primero corregir la traslación y/o la rotación y después la angulación. No obstante, lo más habitual es que las DD.AA. se asocien a discrepancias de longitud de las extremidades, en cuyo caso será necesario, después de la corrección angular, emplear técnicas de elongación o distracción ósea(3).
Su enfoque terapeútico es, también, muy variado siendo la osteogénesis a distracción (OD) utilizando un fijador externo (FE) una de las técnicas de elección en la actualidad para conseguir una corrección progresiva y segura de la deformidad
El abordaje quirúrgico comienza con una osteotomíac o una corticotomíad correctora a nivel del ápex. Se ha comprobado que la realización de estas a nivel de la metáfisis es la mejor opción debido a la existencia de una mayor cantidad de osteoblastos activos a dicho nivel(23), si bien el lugar de elección depende del tipo de deformidad y su localización, de la estrategia quirúrgica o de las condiciones biológicas, entre otros. Posteriormente, en los casos en los que sea necesario se iniciará la distracción mediante la aplicación de un distractor o fijador externo.
cSección completa de un hueso.
dTécnica quirúrgica mediante la cual se realiza una incisión o perforación en la corteza de un hueso.
Osteogénesis a distracción
La corrección gradual de la deformidad y el alargamiento óseo se basan en el principio de la “osteogénesis a distracción”(24), descrita por primera vez por Codivilla a principios del siglo XX, que consiste en el empleo de fuerzas distractoras para estimular la capacidad de regeneración y remodelación del tejido óseo, la piel, los músculos y las estructuras vasculares, linfáticas y nerviosas. Se trata, por tanto, de un “proceso mecánico y biológico”(25). Ilizarov realizó una mejora posterior de la técnica gracias a su conocimiento sobre aspectos biológicos determinantes, tales como la necesidad de preservar la integridad de la médula ósea y sus vasos, del endostio, del periostio y de las partes blandas que rodean al hueso, lo cual es posible con la realización de una osteotomía percutánea o corticotomía(24). Esta técnica sería modificada posteriormente por De Bastiani, que optó por la osteotomía a cielo abierto, en la cual la distracción se realiza de forma diferida hasta que en la zona de la osteotomía se comience a observar un callo radiológico, aproximadamente a los 10-15 días del postoperatorio(25). La ventaja principal de esto es que se logra una preservación del periostio, ya que, como afirmó Ilizarov, su disrupción podría disminuir la velocidad de formación de hueso(26).
La técnica de OD con fijación externa proporciona muy buenos resultados en la mayor parte de los casos, sin embargo, no está exento de complicaciones. Aun así, la mayoría son problemas de fácil manejo que no dejan secuelas
La técnica de OD asistida con FE debe iniciarse tras un período de latencia tras la osteotomía de aproximadamente 5-7 días(24,27). La velocidad de distracción progresiva óptima es de 0,25 milímetros (mm) cuatro veces al día, es decir, 1 mm/día. Entre los dos segmentos óseos se va formando una zona fibrosa en la que se establece un “callo óseo” con potencial osteogénico, cuya formación tiene lugar principalmente por un mecanismo de osificación intramembranosa, aunque se han descrito zonas de osificación endocondral(28). La principal función del callo óseo es impedir la movilización de los dos fragmentos, con el fin de lograr la mayor estabilidad posible en el proceso.
A nivel microscópico, el primer paso en la osificación intramembranosa es la formación de un hematoma en el lugar de la osteotomía que inicia una activación de la cascada de la inflamación por la liberación de sustancias plaquetarias intracelulares. Estas sustancias producen una quimiotaxis de células osteoprogenitoras que posteriormente se diferenciarán en osteoblastos.
Los factores que influyen en el proceso de OD son la osteotomía, el período de latencia, la velocidad y ritmo de distracción, la estabilidad aportada por el FE y el estado de las partes blandas que rodean al hueso
Por otra parte, en la superficie comienza a formarse cartílago a medida que se produce la distracción y que posteriormente se irá mineralizando hacia el centro del callo, la “zona central de crecimiento”.
En el endostio y periostio también hay una gran proliferación celular. Los osteoclastos también tienen un papel esencial en la osteogénesis. Su activación genera las llamadas “lagunas de Howship”, unas cavidades de pequeño tamaño que serán ocupadas por osteoblastos encargados de la regeneración ósea.
Cuando el callo ha madurado, cesa la actividad osteogénica y se reabsorbe, lo que se denomina remodelación ósea. Esto no sucede hasta aproximadamente 12 meses después del final de la distracción(25). En este momento puede comenzarse una carga axial progresiva mientras se porta el FE (por ejemplo, comienzo de la deambulación), a lo que se denomina fase de dinamización, lo que “incrementa el grosor del hueso” y facilita la formación de cortical(25).
En resumen, los factores que influyen en el proceso de OD son la osteotomía, el período de latencia, la velocidad y ritmo de distracción, la estabilidad aportada por el FE y el estado de las partes blandas que rodean al hueso.
Sistemas de fijación
Para la formación del callo óseo tras una distracción, Ilizarov comprobó que es de suma importancia conseguir la estabilidad de los segmentos óseos osteotomizados(28). Para ello, se dispone de dos tipos de sistemas de fijación: externa e interna. En el presente trabajo nos centraremos en los sistemas de fijación externa.
Los sistemas de fijación han evolucionado considerablemente hasta la actualidad. El propuesto por Ilizarov fue el fijador externo aislado (FEA). Las indicaciones para su utilización son las DD.AA. severas y/o complejas, la existencia de acortamiento y un abordaje quirúrgico limitado. Entre las ventajas, destacar la progresividad de la elongación, la posibilidad de adaptación de los sistemas, la movilidad articular y la deambulación precoz(25). El principal inconveniente es el amplio marco temporal durante el cual debe portarse el fijador y, por ende, un mayor riesgo de complicaciones. El FEA puede ser circular o lateral (Figura 7):
- El FEA circular está formado por dos anillos metálicos alrededor de la extremidad unidos al hueso por agujas que penetran a través de la piel y se fijan en él, y unidos entre sí por barras distractoras cuya longitud puede modificarse. Este fijador es el más utilizado porque permite realizar correcciones de DD.AA. en cualquier plano del espacio(25).
- El FEA monolateral se sitúa a uno de los lados de la extremidad dependiendo del tipo de deformidad angular, y se usa, principalmente, en casos de fémur valgo y tibia vara(25) (Tabla I).
Un segundo tipo de sistema es un fijador externo que va asociado a un clavo intramedular, conocido como FEACI (Fijación externa asistida por clavo intramedular). Está formado por un FE y un clavo longitudinal colocado en la médula ósea que permite la elongación interna, lo cual aporta una mayor estabilidad ósea y disminuye el riesgo de desviaciones angulares en el plano axial. Al final de la fase de distracción, el clavo es bloqueado y se puede retirar el FE, dependiendo la estabilidad ósea exclusivamente por el clavo. Por tanto, la principal ventaja de este sistema con respecto al FEA es la reducción del tiempo de fijación externa y, con ello, menos complicaciones derivadas de su uso.
Complicaciones
A pesar de ser el tratamiento de elección en la mayoría de las DD.AA., tanto el propio método de OD como los sistemas de fijación conllevan un riesgo para nada despreciable que hay que considerar a la hora de decidir el mejor plan terapéutico en cada caso(25,29). (Tabla II).
A la hora de describir este tipo de incidencias, Paley(30) realizó una clasificación diferente de las mismas en tres tipos:
- Problema: es un proceso que aparece durante la distracción o la consolidación y que puede ser manejado de forma conservadora, como puede ser una infección (cuyo tratamiento es antibiótico) o un cambio de FE.
- Obstáculo: es un evento que requiere una solución quirúrgica o una hospitalización mayor a un día, pero que se resuelve antes de que finalice el tratamiento con el FE. Un ejemplo es el cambio de un FE por otro.
- Secuela: es una dificultad que no se puede tratar ni de forma conservadora ni quirúrgica, por lo que va a permanecer posteriormente a la retirada del FE. Las secuelas se pueden dividir, a su vez, en complicaciones menores o mayores dependiendo de la existencia o no la posibilidad de un manejo conservador, respectivamente. Ejemplos de secuelas son una deformidad angular secundaria o una rigidez articular.
La adquisición de conocimientos acerca de la etiología, la fisiopatología y el manejo en la práctica clínica de las DD.AA. óseas ha sido uno de los principales motivos de elección de este tema.
Discusión
El manejo de las DD.AA. óseas supone aún un desafío para el cirujano ortopédico, si bien el creciente conocimiento de la fisiología ósea y la aparición de novedosas técnicas quirúrgicas ha permitido un avance relevante en su tratamiento
Las DD.AA. óseas suponen un problema ortopédico relativamente frecuente, principalmente en la edad pediátrica. Si bien la historia natural de la mayoría de ellas es benigna, como ocurre en el genu varo y el genu valgo fisiológicos, no debemos olvidar otras muchas cuyo tratamiento no va a ser meramente conservador, sino que requieren un manejo más especializado. De tal manera que la distinción entre una desviación axial fisiológica y una patológica es el pilar fundamental antes de abordar cualquier tipo de deformidad mediante cirugía ortopédica(3).
En la edad infantil se suelen diagnosticar más deformidades de tipo fisiológico, genético, congénito o traumático, mientras que en la edad adulta es más frecuente las deformidades postraumáticas
La etiología y la edad están íntimamente relacionadas. En la edad infantil se suelen diagnosticar más deformidades de tipo fisiológico, genético, congénito o traumático, mientras que en la edad adulta es más frecuente las deformidades postraumáticas. En la mayoría de los estudios las causas postraumáticas (postquirúrgicas y secuelas de epifisiolisis) y las displásicas (sobre todo las genéticas) son las que predominan. No obstante, recordar que las DD.AA. más frecuentes son las fisiológicas, que se manejan de forma conservadora siempre y cuando no generen complicaciones de tipo funcional o mecánico.
De todas las DD.AA. presentadas en este estudio, el varo tibial supera al resto, seguida del valgo tibial y del valgo femoral, respectivamente. Una deformidad en varo de la tibia suele deberse a una alteración en su crecimiento proximal a nivel de la metáfisis, la epífisis o, en el caso del período infantil, también de la fisis(35). Esta alteración del crecimiento tibial normal puede aparecer en el contexto de una deformidad constitucional cuya historia natural no ha evolucionado hacia la corrección espontánea habitual, o bien como sustrato de otra patología ósea, como en la enfermedad de Blount, la pseudoartrosis congénita tibial, los trastornos fisarios, la acondrodisplasia y la osteogénesis imperfecta(3). Por otra parte, la presencia de un valgo tibial puede orientar hacia un origen postraumático (fenómeno de Cozen) o iatrogénico. La afectación femoral suele ocurrir en casos de raquitismo, coxa vara, deficiencia femoral congénita, infecciones óseas o fracturas, entre otros.
Por otra parte, en un 20% de los casos coexisten dos DD.AA. tanto en la tibia como en el fémur. Según De Pablos(3), la explicación a este hecho es que, ante una deformidad más o menos marcada de la extremidad, para que el eje mecánico de la misma esté equilibrado es necesario que se produzca “una deformidad en sentido contrario del hueso vecino”. Mas no es este el único dato a considerar a la hora de planificar un tratamiento quirúrgico, ya que es bastante habitual la existencia de un acortamiento o dismetría secundaria a la deformidad angular. La importancia de reconocer esta circunstancia radica en la posibilidad de realizar un tratamiento simultáneo tanto de la deformidad como de la dismetría(3).
Los métodos de corrección de las DD.AA., así como de las dismetrías que se asocian a ellas, son muy variados. No obstante, en la actualidad la realización de una osteotomía correctora seguida de un mecanismo de distracción ósea suele ser la mejor elección terapéutica. Para ello, se requieren unos sistemas de fijación que, basados en los principios de Ilizarov, aportan la estabilidad necesaria durante el proceso de OD. En lo relativo a la decisión de elegir un FE u otro depende de varios factores: las características de la deformidad a tratar, la localización de la misma y la habilidad técnica y experiencia del cirujano.
Hasta un tercio de los pacientes que están afectados de deformidades angulares lo hacen en varios puntos de su eje mecánico o anatómico. Esta característica es denominada como deformidad multiapical. De cara a su manejo terapéutico, hay que tener en cuenta que la mayoría suele requerir un tiempo de fijación externa más prolongado debido a la complejidad de la corrección. (Figuras 7, 8, 9 y 10).
Tablas y figuras
Tabla I. Comparación entre los fijadores externos circulares y monolaterales(25)
|
FE CIRCULAR |
FE MONOLATERAL |
|
|
VENTAJAS |
|
|
|
INCONVENIENTES |
|
|
Tabla II. Principales complicaciones de la osteogénesis a distracción y de la fijación externa
|
Complicaciones específicas secundarias al FE |
|
|
Complicaciones específicas de la OD |
|
|
Desviaciones axiales secundarias |
|
|
Complicaciones musculares y tendinosas |
|
|
Complicaciones neurovasculares |
|
|
Complicaciones óseas |
|
|
Complicaciones articulares |
|
FE: Fijador externo. OD: Osteogénesis a distracción. DD.AA.: Deformidades angulares.
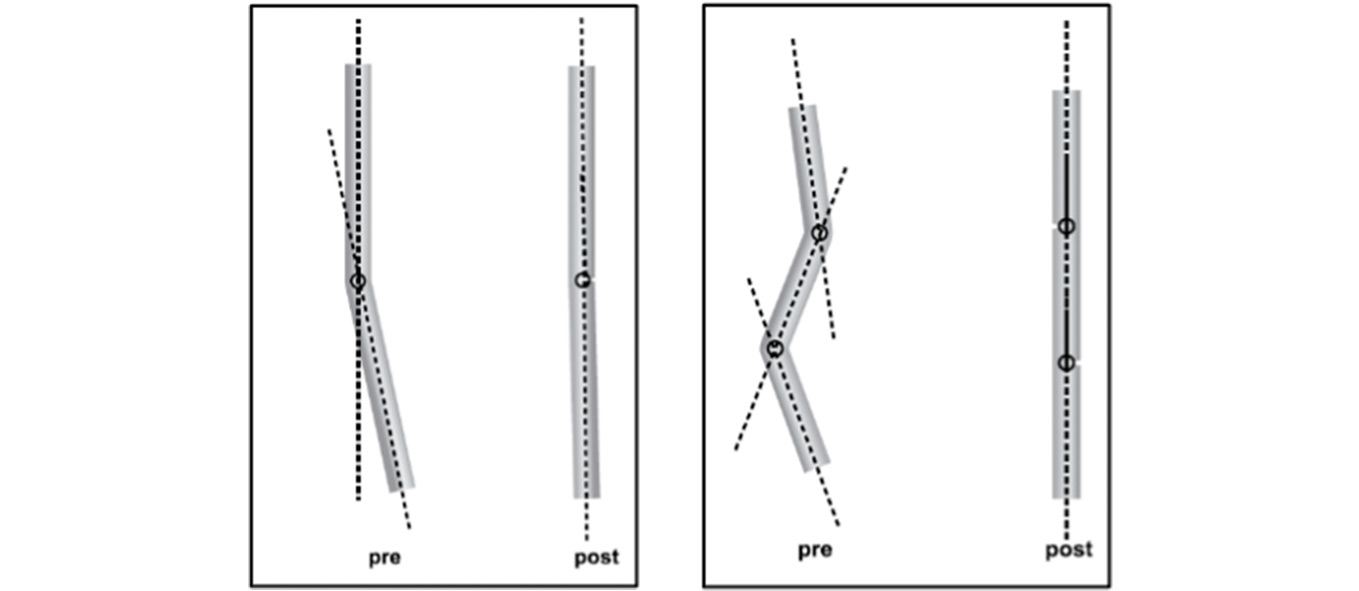
Figura 1. Modificación de la graduación del ángulo fémoro-tibial a lo largo del crecimiento
Tomado de Selenius y Vanka(5).
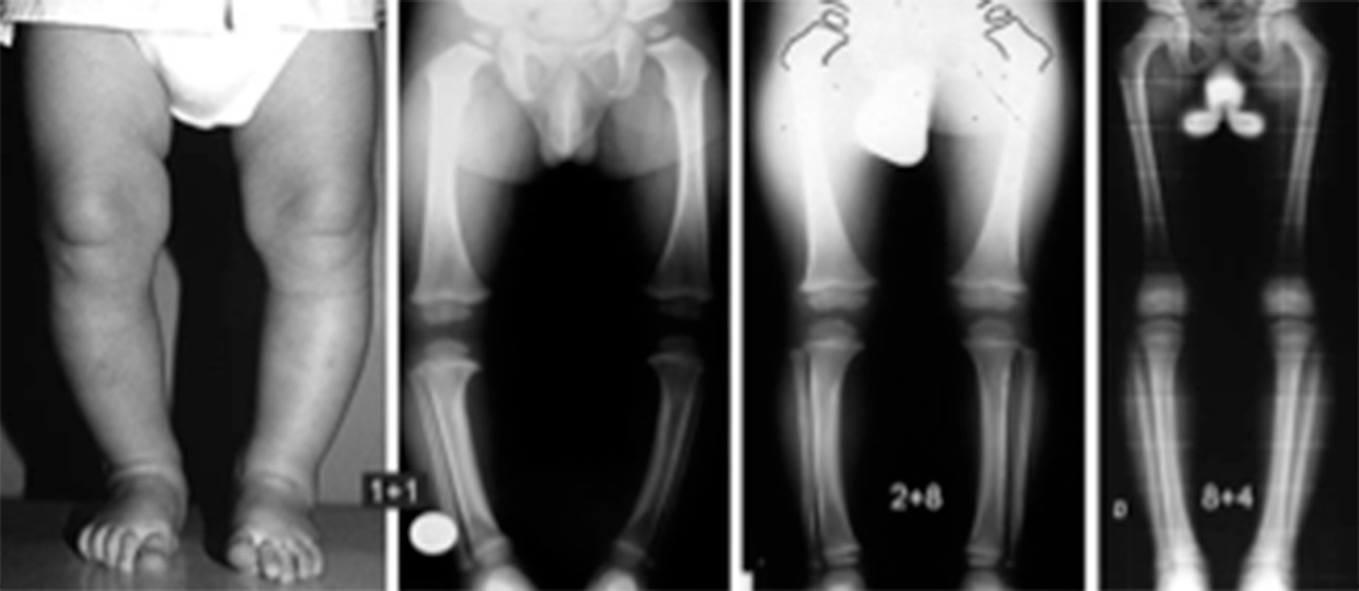
Figura 2. Fotografía y radiografías AP que evidencian la historia natural de las deformidades constitucionales
Al nacimiento, los niños presentan un genu varo fisilogico que se corrige posteriormente hacia un genu valgo fisiológico.
Imagen tomada de De Pablos(3).
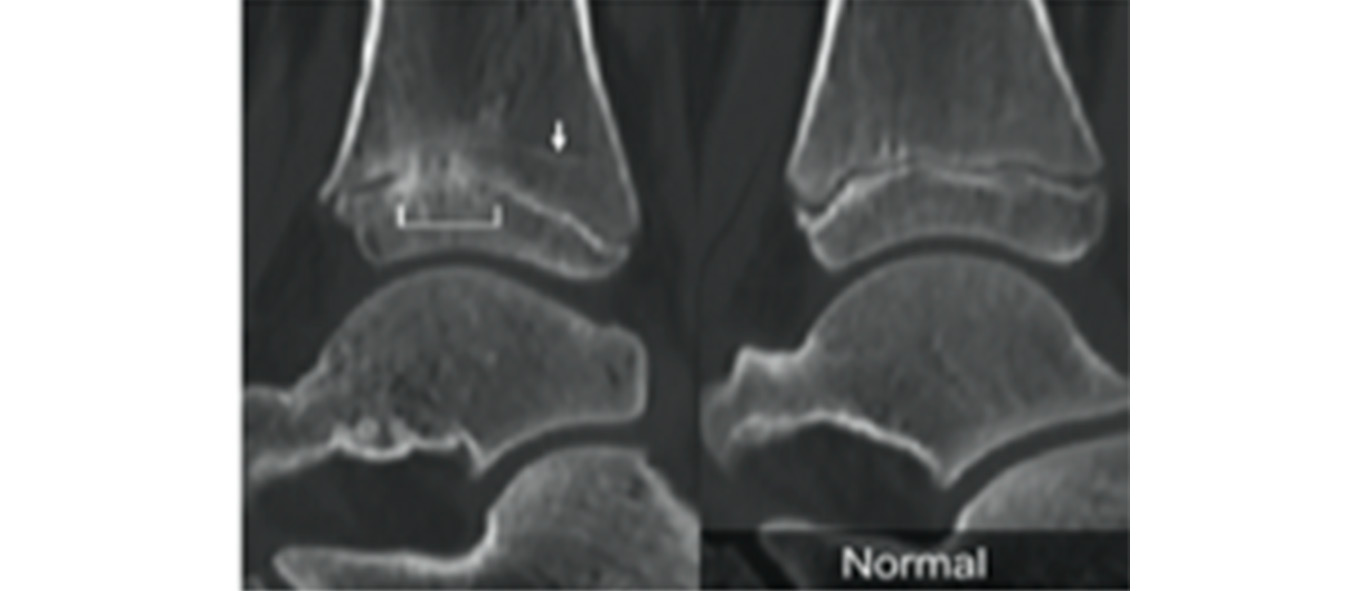
Figura 3. TC sagital de la articulación tibio-astragalina en un niño de 15 años que hacía un año había sufrido una fractura tibial distal tipo II (de Salter-Harris)
Se puede observar la formación de un puente fisario parcial que ha ocasionado un déficit de crecimiento en longitud de la tibia, pudiéndose comparar con la imagen normal del tobillo contralateral a la derecha.
Imagen tomada de Nguyen et al(10).
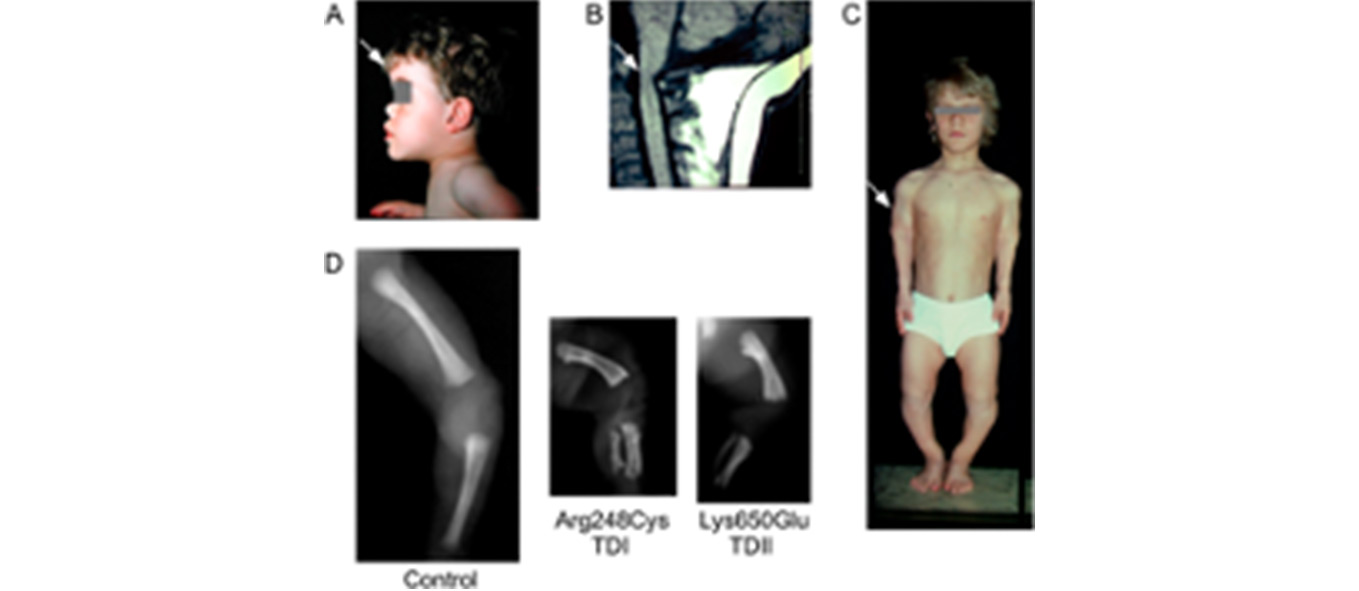
Figura 4. Características clínicas de la acondroplasia
Macrocefalia con prominencia frontal (A), compresión medular a nivel del foramen magno (B), enanismo (C), rizomelia (D), compárese las imágenes de un feto control sano de 24 semanas con dos fetos portadores de diferentes mutaciones que pueden ocasionar la enfermedad).
Imagen tomada de Ornitz et al(39).
Figura 5. A la izquierda: corrección de una deformidad simple con un único ápex. A la derecha: corrección de una deformidad con multiapical
Imágenes tomadas de De Pablos(3).
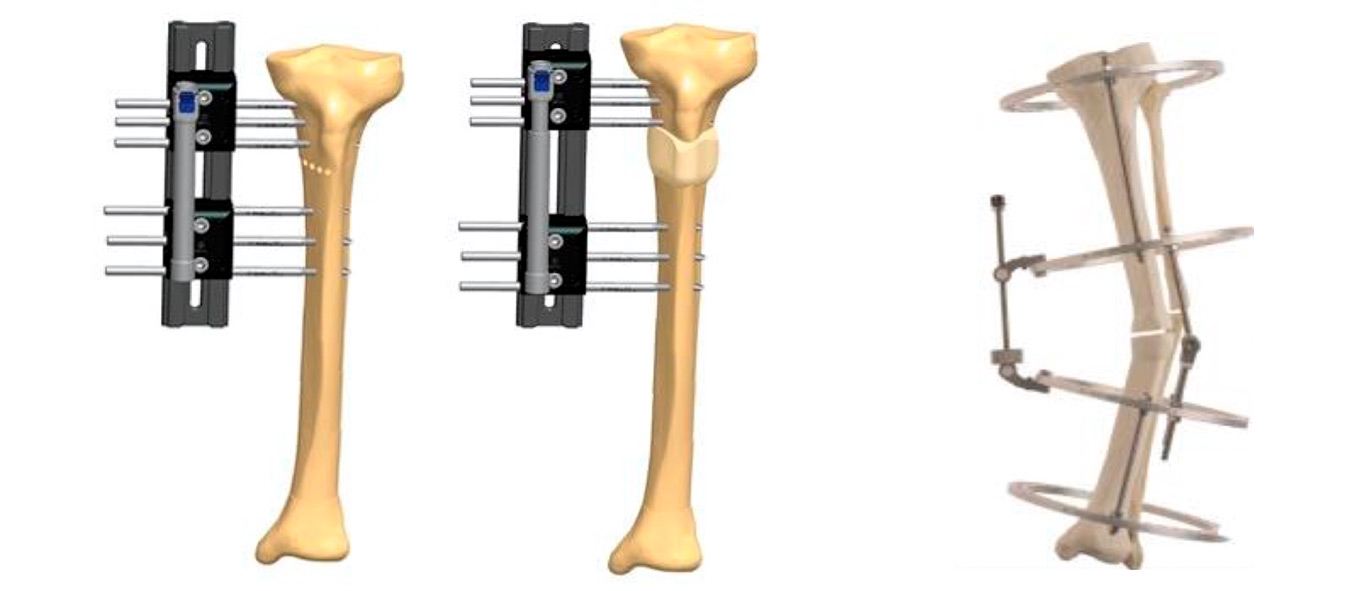
Figura 6. Tipos de fijadores empleados en este trabajo
FE monolateral Orthofix®, a la izquierda, y FE circular Truelock™, a la derecha.
Imagen tomada de Salcedo(25).
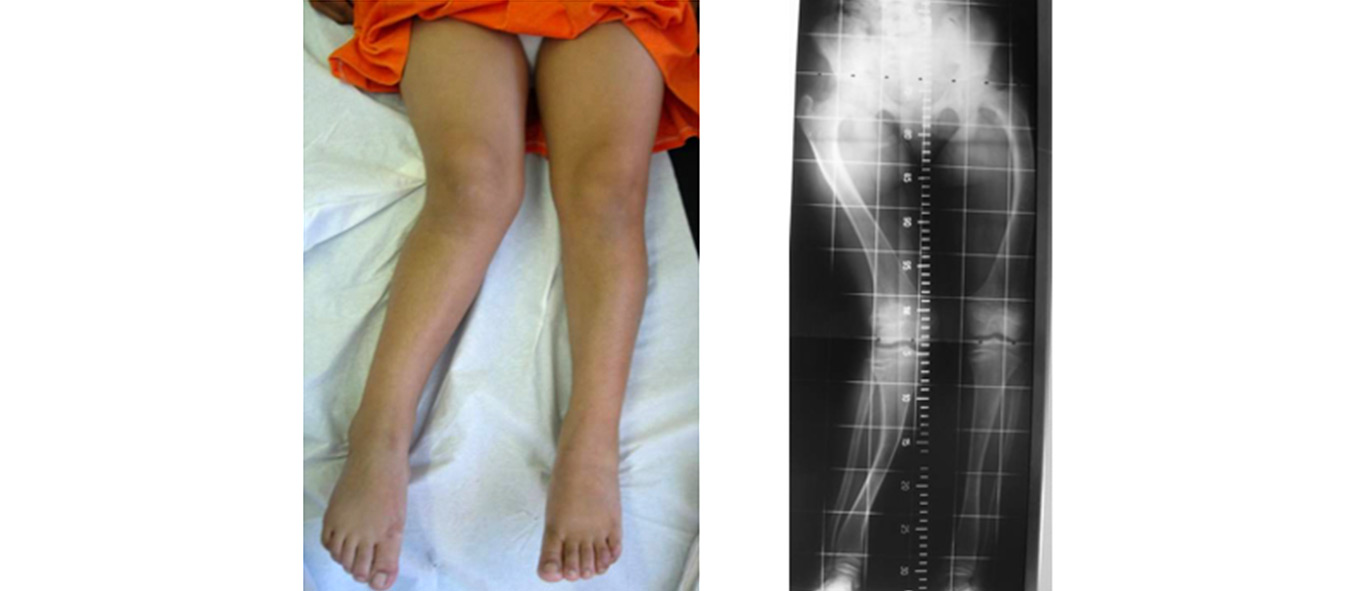
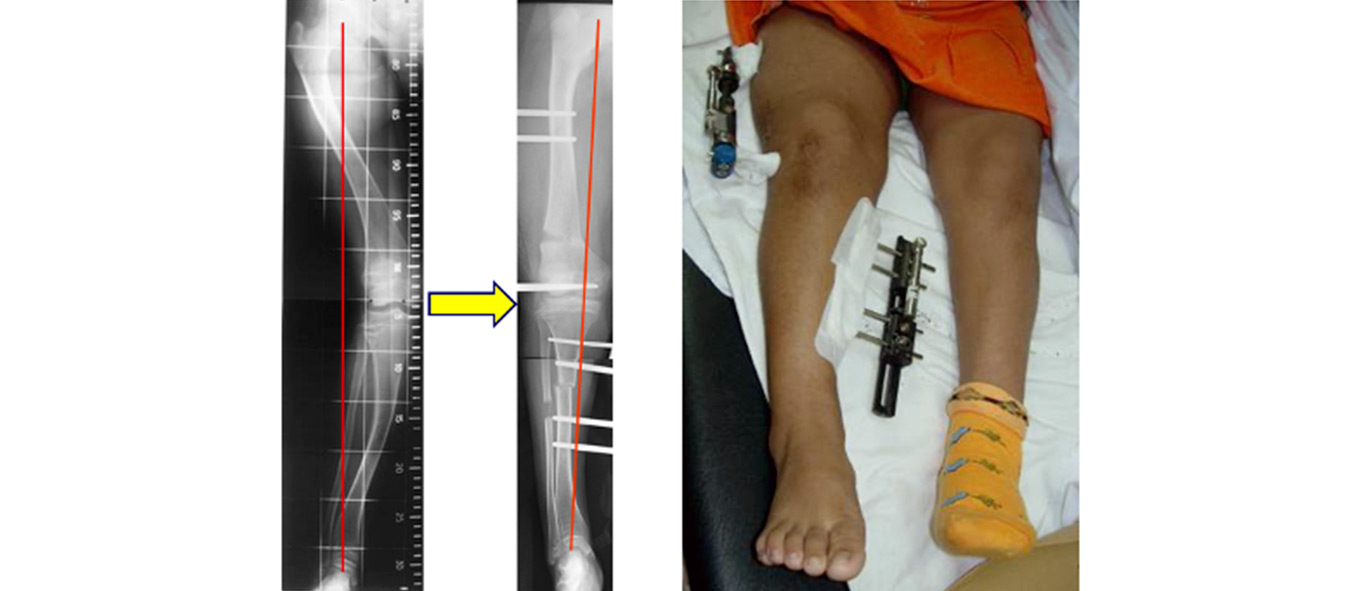
Figura 7. Caso clínico representativo de deformidad angular
Niña de 10 años diagnosticada de raquitismo hipofosfatémico vitamina D-resistente ligado al cromosoma X que presentaba una genu valgo derecho de 20º de angulación, estando afectados tanto el fémur distal como la diáfisis tibial. La deformidad angular generaba un acortamiento de la extremidad de 1,5 cm y, además, estaba asociada a un genu varo en la extremidad contralateral. Genu valgo derecho y radiografía AP de miembros inferiores en bipedestación. El manejo quirúrgico consistió en una osteotomía y una distracción en el mismo plano de la deformidad. Posteriormente, se realizó una corrección aguda de la desviación axial.
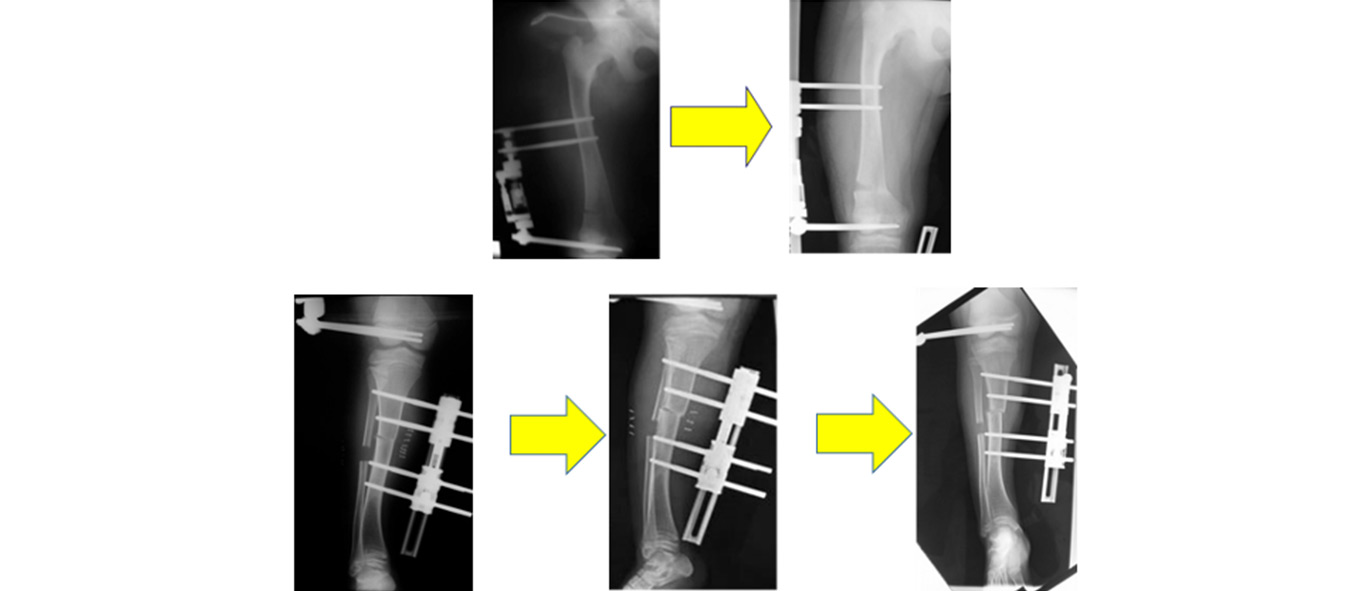
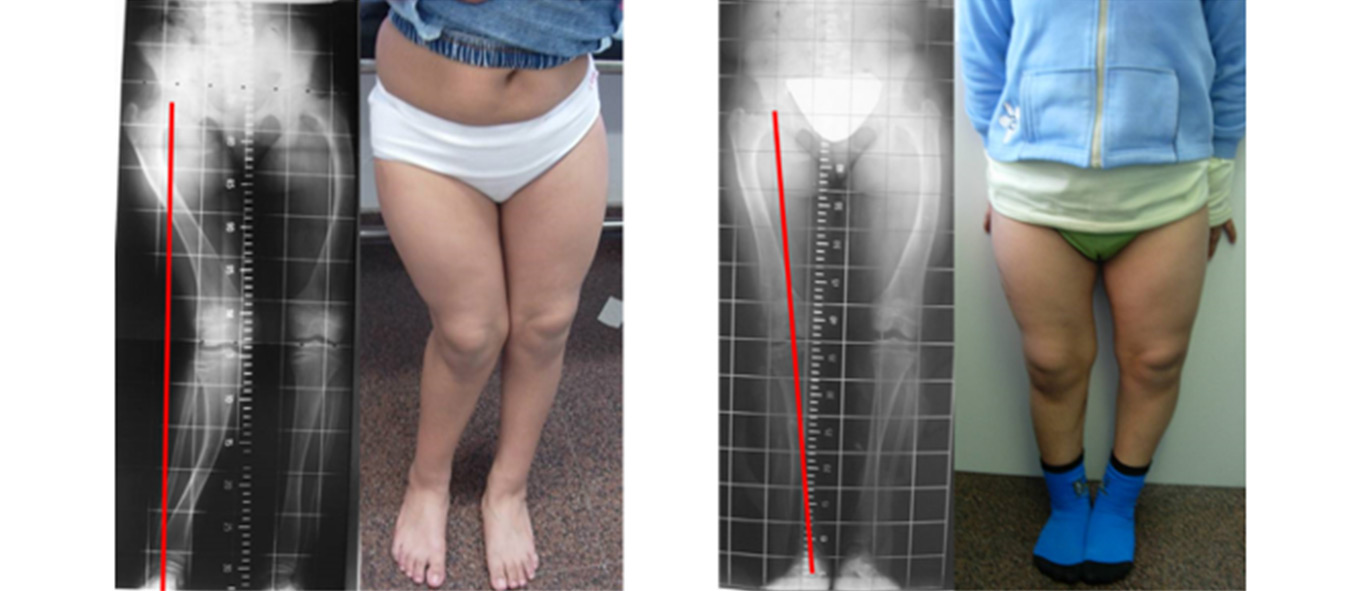
Figura 8. Evolución radiográfica de la distracción y de la corrección de la deformidad angular, a nivel femoral (arriba) y tibial (abajo)
Figura 9. Corrección del eje mecánico (línea roja) de la extremidad desde un genu valgo severo hasta la normalización a los 3 meses
No hubo ninguna complicación durante ni después del tratamiento, consiguiéndose finalmente un balance articular completo. La paciente volvió a sus actividades habituales sin dolor y con estabilidad de la articulación de la rodilla.
Figura 10. Evolución del caso desde el inicio hasta el final del tratamiento
Corrección angular completa del miembro inferior derecho, con eje mecánico centrado (línea roja).
Bibliografía
1. Kohler R. Nicolas Andry de Bois-Regard (Lyon 1658–Paris 1742): The inventor of the word “orthopaedics” and the father of parasitology. J Child’s Orthop. 2010;4(4):349-55.
2. Salcedo Cánovas C, García Paños J, López Martínez J, Martínez Ros J, Carrillo Piñero J. Corrección angular de desviaciones axiales de los miembros inferiores mediante fijador externo circular. XI Congreso Nacional SEFEx-CR. Madrid; 2018.
3. De Pablos, J. Deformidades angulares de las extremidades inferiores en la edad infantil y adolescencia. Principios de valoración y toma de decisiones. 2a ed. Pamplona; 2010.
4. Múgica BE. Desviaciones de los ejes de miembros inferiores en la infancia. XIII Congreso Hispano-Luso de Cirugía Ortopédica y Traumatología. Oviedo-Gijón: SECOT; 1981 p. 9-129; 168-93.
5. Salenius P, Vankka E. The development of the tibiofemoral angle in children. J Bone Joint Surg. 1975;57(2):259-61.
6. Hardgrib N, Gottliebsen M, Rahbek O, Hellfritzsch MB, Møller-Madsen B. Correlation of radiological and clinical measurement of genu valgum in children. Dan Med J. 2018;65(5):pii: A5479.
7. Johanning K. Coxa Vara Infantum: Clinical Appearance and Aetiological Problems. Acta Orthop Scand. 1951;21(2-4):273-99.
8. Valenzuela ML, Ayllón Barranco R, López Molina I, Meziyanne A, Morcillo JL. Displasia congénita de tibia: 12 años de seguimiento. Rev esp cir osteoartic. 2017;52(269):37-40.
9. De Pablos J, González Herranz P. Fracturas infantiles: conceptos y principios. 2a ed. Oviedo: Prisma Gabinete de Diseño; 2005.
10. Nguyen J, Markhardt B, Merrow A, Dwek J. Imaging of Pediatric Growth Plate Disturbances. Radiographics. 2017;37(6):1791-812.
11. Morin M, Klatt J, Stevens PM. Cozen’s deformity: resolved by guided growth. Strategies Trauma Limb Reconstr. 2018;13(2):87-93.
12. Daugherty A. Achondroplasia: Etiology, Clinical Presentation, and Management. Neonatal Netw. 2017;36(6):337-42.
13. Staheli LT. Practice of pediatric orthopedics. 1a ed. Philadelphia, USA: Lippincott Williams & Wilkins; 2001.
14. Al Kaissi A, Ghachem MB, Nabil NM, Kenis V, Melchenko E, Morenko E, et al. Schmid’s Type of Metaphyseal Chondrodysplasia: Diagnosis and Management. Orthop Surg Res. 2018;10(3):241-6.
15. Fauci A, et al. Harrison. Principios de Medicina Interna. 17.a ed. Vol. 2. Nueva York: McGraw-Hill; 2015. 2467-8 p.
16. Shaker JL, Albert C, Fritz J, Harris G. Recent developments in osteogenesis imperfecta. F1000Res [Internet]. 7 de septiembre de 2015 [citado 3 de enero de 2019];4(F1000 Faculty Rev). Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4566283/.
17. Acar S, Demir K, Shi Y. Genetic Causes of Rickets. J Clin Res Pediatr Endocrinol. 2017;9(Suppl 2):88-105.
18. Misra M, Pacaud D, Petryk A, Collett-Solberg PF, Kappy M. Drug and Therapeutics Committee of the Lawson Wilkins Pediatric Endocrine Society. Vitamin D Deficiency in Children and Its Management: Review of Current Knowledge and Recommendations. Pediatrics. 2008;122(2):398-417.
19. Medek K, Zeman J, Honzík T, Hansíková H, Švecová Š, Beránková K, et al. Hereditary Multiple Exostoses: Clinical, Molecular and Radiologic Survey in 9 Families. Prague Med Rep. 2017;118(2-3):87-94.
20. De Andrea CE, Kroon HM, Wolterbeek R, Romeo S, Rosenberg AE, De Young BR, et al. Interobserver reliability in the histopathological diagnosis of cartilaginous tumors in patients with multiple osteochondromas. Mod Pathol. 2018;25(9):1275-1273.
21. Janoyer M. Blount disease. Orthop Traumatol Surg Res. 2019;105(1S):S111-21.
22. Mooney J, Slone H. Two unusual presentations of focal fibrocartilaginous dysplasia. J Pediatr Orthop B. 2013;22(4):367-71.
23. Pizà Vallerpir G. Clavos de fijación externa recubiertos de hidroxiapatita. Estudio clínico en alargamientos de extremidades. [Tesis doctoral]. [Barcelona]: Universidad Autónoma de Barcelona; 2001.
24. Spiegelberg B, Parratt T, Dheerendra S, Khan W, Jennings R, Marsh D. Ilizarov principles of deformity correction. Ann R Coll Surg Engl. 2010;92(2):101-5.
25. Salcedo Cánovas C. Estudio comparativo de la osteogénesis a distracción mediante fijación externa asistida de clavo intramedular (FEACI) y fijación externa aislada (FEA) [Tesis doctoral]. [Murcia]: Universidad de Murcia; 2015.
26. Dabis J, Templeton-Ward O, Lacey A, Narayan B, Trompeter A. The history, evolution and basic science of osteotomy techniques. Strat Traum Limb Recon. 2017;12:169-80.
27. Hasler CC, Krieg AH. Current concepts of leg lengthening. J Child Orthop. 2012;(6):89-104.
28. Goldstein RY, Jordan CJ, McLaurin TM, Grant A. The evolution of the Ilizarov technique. Part 2: The principles of distraction osteosynthesis. Bull NYU Hosp Jt Dis. 2013;71(1):96-103.
29. Aquerreta JD, Forriol F, Cañadell J. Complications of bone lengthening. INT ORTHOP. 1994;18(5):299-303.
30. Paley D. Problems, obstacles, and complications of limb lengthening by the Ilizarov technique. Clin Orthop Relat Res. 1990;(250):81-104.
31. Nakase T, Kitano M, Kawai H, Ueda T, Higuchi C, Hamada M, et al. Distraction osteogenesis for correction of three-dimensional deformities with shortening of lower limbs by Taylor Spatial Frame. ARCH ORTHOP TRAUM SU. 2009;129(9):1197-201.
32. Blondel B, Launay F, Glard Y, Jacopin S, Jouve J-L, Bollini G. Limb lengthening and deformity correction in children using hexapodal external fixation: Preliminary results for 36 cases. Orthop Traumatol Surg Res. 2009;95(6):425-30.
33. Park H, Kim HW, Park H-W, Lee KS. Limb Angular Deformity Correction Using Dyna-ATC: Surgical Technique, Calculation Method, and Clinical Outcome. Yonsei Med J. 2011;52(5):818-30.
34. Sangkaew C. Distraction osteogenesis of the femur using conventional monolateral external fixator. ARCH ORTHOP TRAUM SU. 2008;128(9):889-99.
35. Golding J, McNeil-Smith J. Observations on the etiology of tibia vara. J Bone Joint Surg. 1963;45 B(2):320-5.