Sesión IV Actualización: Conductas de riesgo en la adolescencia. Caso clínico: Adolescente con trastorno del neurodesarrollo
Sesión IV Actualización: Conductas de riesgo en la adolescencia
Adolescente con trastorno del neurodesarrollo
C. Fernández Natal.
Facultativo especialista en psiquiatría. Centro de salud mental Jaime Vera. Hospital del Henares. Coslada, Madrid.
Adolescere 2023; XI (2): 71-77
Resumen
|
Se trata de un adolescente de 13 años de edad que acude a consulta inicialmente por sospecha de síndrome de Gilles de la Tourette. A lo largo de la evolución y a través de las diferentes entrevistas clínicas, comienzan a aparecer conductas de riesgo que podrían estar relacionadas con déficits neuropsiquiátricos.. Palabras clave: Trastornos del neurodesarrollo; Trastorno por déficit de atención con hiperactividad; Conductas de riesgo para la salud. |
Abstract
|
The case study is about a 13 years old adolescent who visit the psychiatrist with suspect of Tourette’s syndrome. Throughout the visits, risk-taking behaviour appeared, which could be related with neuropsychiatrics disorders. Key words: Neurodevelopmental disorders; Attention deficit disorder with hyperactivity; health risks behaviours. |
Motivo de consulta
Marcos es un adolescente de 13 años derivado por sospecha de síndrome de Guilles de la Tourette. Presentaba tics oculares y en el cuello por temporadas. Había estado en tratamiento con metilfenidato en los dos años previos, retirándoselo posteriormente por ineficacia.
Antecedentes
Es el pequeño de dos hermanos, la hermana tiene 20 en el momento de la consulta.
En cuanto a su desarrollo, tuvo un parto a término por cesárea. Adquirió la marcha a los 10 meses de edad, el desarrollo del lenguaje fue normal. De recién nacido precisó ingreso en UCI neonantal por neumonías, durante los 6 primeros meses de vida. Enuresis nocturna hasta los 8 años de edad.
La familia lo describe como un niño inquieto en torno a los 10 años. Cuando se le negaban cosas, tiraba objetos, daba golpes, mandaba a la mierda a sus padres. Le califican de provocador. Manifiesta miedos: al agua, a que le corten las uñas y a dormir solo. Aparece el tic ocular por primera vez a dicha edad.
Convive con sus padres. Rebelde con el padre (abuso de alcohol): insulta y dice palabrotas, grita. Marcos afirma que su padre le pega, aunque la madre lo niega, “solo amenaza”. Los padres discuten mucho; el paciente duerme con su padre.
Episodio actual
Cursa sexto de primaria, tiene malos resultados escolares y está en necesidades educativas especiales. Ya había repetido cuarto de primaria. Ha sido valorado por el equipo de orientación porque no alcanza el nivel de sus compañeros. No obstante, socializa bien con sus compañeros, hace amigos sin dificultad y los mantiene desde el inicio del curso.
En casa: le cuesta ponerse a hacer los deberes. Come solo lo que le gusta (ni fruta ni verdura). Tarda mucho en vestirse o desayunar, se entretiene con la consola o la música. Ha dejado de dormir con su padre, ahora le cuesta irse a la cama. El padre ha dejado de beber hace cuatro meses, lo que ha mejorado el ambiente en casa, aunque Marcos sigue desobediente, insulta cuando le insisten para que se vista, coma o haga los deberes.
Evolución
Poco después de la primera consulta, el padre del paciente es diagnosticado de cáncer de pulmón, cosa que aún no le han dicho al adolescente. El tic ha mejorado notablemente y solo aparece cuando el padre está mal. El conflicto aparece más con la hermana. Cuando está con esta hace más cosas (por ejemplo, prepara su desayuno solo). Los padres no le refuerzan cuando lo hace bien, solo hay castigo cuando lo hace mal.
Se interrumpe el seguimiento hasta los 18 años. En este momento, el paciente consulta por dificultades de concentración. Había estado en tratamiento previamente con metilfenidato de liberación prolongada, alegando sedación excesiva. Está en este momento estudiando un grado de formación profesional de carrocería con buenos resultados, especialmente en la parte práctica; en la parte teórica tiene dificultades. En cuanto a las relaciones personales: pide al otro que le repita las cosas, dificultades para atender cuando le hablan.
El padre había fallecido cuando el paciente tenía 17 años. En consulta destacaba la inquietud psicomotriz. Se le prescribe nuevamente metilfenidato de liberación retardada, con muchas quejas al respecto del tratamiento: “no me hace efecto”, “me vuelve antisocial, no hablo con nadie”, “cuando lo tomo siento que no soy yo”. Se decide, por tanto, cambiar a lisdexanfetamina, con mucha mejor tolerancia. Posteriormente se registran abandonos del tratamiento por parte del paciente, empeorando el rendimiento académico y el estado de ánimo, mejorando tras retomar el tratamiento.
Se pierde el seguimiento durante varios años, entre los 19 y los 23. Marcos consulta nuevamente por clínica depresiva e irritabilidad, tras haber protagonizado un episodio de alteraciones de conducta (golpeó una puerta de cristal con la consecuente lesión) en contexto de un desencuentro amoroso. Se ponen de manifiesto dificultades interpersonales importantes: interpreta que los otros le provocan, dificultades de cognición social; así como dificultades laborales para mantener el trabajo y percepción de que se ríen de él. Existían también desorganización del ritmo de sueño y vigilia y desorganización del apetito. Se inicia tratamiento con sertralina y lorazepam, verbalizando la madre del paciente abuso de lorazepam por parte de Marcos.
Tras varios meses en tratamiento, regresa con la misma clínica de irritabilidad y ánimo bajo. Verbaliza en ese momento que hace un año, en el contexto de una relación de pareja, firmó como titular de dos préstamos (de un dinero para la madre de su expareja), contrayendo una deuda de unos 60.000 €. Se le propone en consulta en este momento retomar el tratamiento con lisdexanfetamina, que hasta el momento había rechazado.
Pocos días después, Marcos acude a urgencias por palpitaciones, en probable contexto de tratamiento con estimulantes del SNC (lisdexanfetamina). Los episodios de palpitaciones se autolimitan y la clínica mejora en general, con mayor capacidad de planificación, mejoría en el ánimo y estructuración de tiempos, viéndose dispuesto a recuperar el trabajo.
Diagnóstico
Trastorno por déficit de atención e hiperactividad. Comorbilidad con conductas de riesgo.
El diagnóstico del trastorno por déficit de atención e hiperactividad es fundamen-talmente clínico. Para ello, son de especial importancia los criterios de la quinta edición del DSM
El diagnóstico del trastorno por déficit de atención e hiperactividad es fundamentalmente clínico. Para ello, son de especial importancia los criterios de la quinta edición del DSM(1). El paciente cumplía los criterios tanto de atención como el de hiperactividad/impulsividad. Se requieren al menos seis síntomas de cada tipo persistentes durante al menos seis meses y que afecten a las actividades académicas o laborales y que no sean una manifestación de oposición, hostilidad, desafío, hostilidad o fracaso en la compresión de tareas e instrucciones.
En cuanto a la inatención: se observaban fallos en la atención en las tareas escolares (estaba en educación especial), tenía dificultades para mantener tareas (los padres afirmaban que se distraía mucho), no sigue las instrucciones con claridad, exhibe importante dificultad para organizar tareas y actividades y se distrae con estímulos externos.
En cuanto a la hiperactividad/impulsividad: inquietud psicomotriz en la consulta (con objetos o con las extremidades), es incapaz de estar quieto y tranquilo un tiempo prolongado, responde inapropiadamente, le cuesta respetar turnos de palabra, se inmiscuye con otros; cosas que probablemente estuvieran interfiriendo en sus relaciones sociales.
Se trataba de síntomas presentes antes de los 12 años de edad (estaba en tratamiento con psicoestimulantes desde los 11), se presentan en varios contextos (la consulta, la escuela, en casa) y estaban interfiriendo con el funcionamiento del paciente. Asimismo, dicha clínica no podía explicarse con otro diagnóstico.
Las entrevistas son el instrumento principal usado para recabar toda la información posible en distintos contextos para confirmar la sospecha clínica y nunca como método diagnóstico
Las entrevistas son el instrumento principal usado para el diagnóstico, tanto al paciente como a sus familiares, con objetivo de recabar toda la información posible en distintos contextos. Además, es recomendable usar cuestionarios como el ADHD rating scale (ADHD-RS), autoinformado; o el Conners para padres y profesores, heteroinformado, que deben usarse solo para confirmar la sospecha clínica y nunca como método diagnóstico.
Discusión
TDAH es un trastorno del neurodesarrollo que compromete las funciones ejecutivas superiores de los pacientes
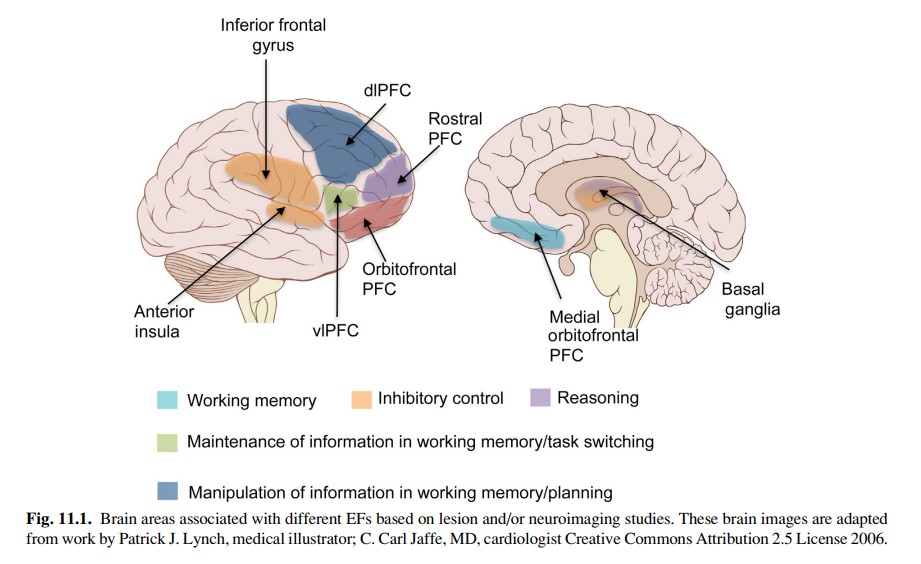
Entendemos por TDAH como un trastorno del neurodesarrollo que compromete las funciones ejecutivas superiores de los pacientes. Dichas funciones nos permiten la consecución de objetivos, adaptarnos a nuevas situaciones y manejarnos en situaciones sociales⁽1). Anatómicamente, aunque se han relacionado tradicionalmente con el córtex prefrontal, podemos relacionarlas con otras estructuras como el córtex orbitofrontal, el córtex cingulado anterior, la sustancia blanca (en especial la corona radiata) y la ínsula anterior(1) (ver Figura 1). Haciendo un resumen somero de las funciones ejecutivas superiores, podríamos dividirlas en:
- Memoria de trabajo: retiene información durante la ejecución de otra función. Por ejemplo, al memorizar un número de teléfono justo antes de marcarlo.
- Control inhibitorio: reprimir o atenuar conductas, impulsos o pensamientos inadecuados.
- Flexibilidad cognitiva: la habilidad de adaptarnos como especie humana a los cambios del ambiente.
- Planificación: formulación, evaluación y selección de las acciones requeridas para alcanzar un objetivo.
- Razonamiento: generalización y abstracción que permiten formular conceptos.
- Resolución de problemas: el proceso de trabajar sobre los detalles de un problema para alcanzar una solución.
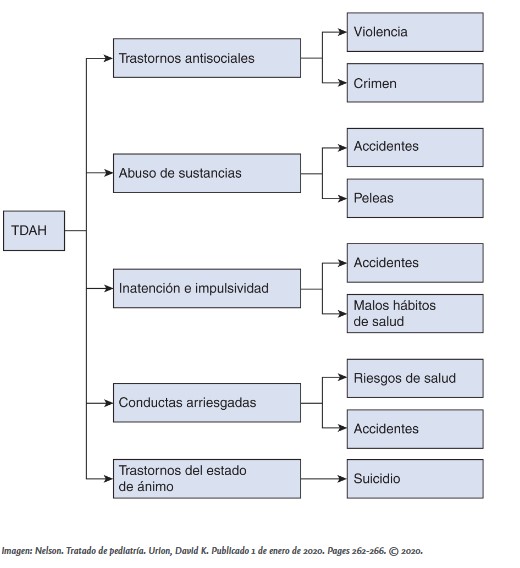
Es frecuente considerar que el TDAH mejora con la edad, infraestimando las dificultades que pueden aparecer en la vida adulta en relación con este diagnóstico. A pesar de que se calcula que la prevalencia del trastorno ronda el 5 %, un metaanálisis reciente(3) apunta que la prevalencia en adultos es del 6,76 % para casos de novo y del 2,58 % para casos que ya tenían diagnóstico en la infancia. Además, hasta 2/3 de los adultos con TDAH ya tenían este diagnóstico en la infancia(3). De hecho, es frecuente que los adultos con TDAH manifiesten otro tipo de clínica (ver Figura 2) y sean diagnosticados de otros trastornos, como el trastorno antisocial de personalidad o el trastorno por uso de tóxicos(4).
El TDAH se relaciona con mayor prevalencia de conductas sde riesgo
Según recoge un estudio reciente(5), el TDAH se relaciona con mayor prevalencia de conductas de riesgo. No solo eso, sino que el TDAH predice aumentos de las conductas de riesgo más allá de la comorbilidad psiquiátrica. Tanto es así, que la prevalencia de TDAH es hasta 5 veces mayor entre presidiarios que en población general según un metaanálisis(6).
Es interesante también tener en cuenta los hallazgos de Pollak et al.(7), en el que la monitorización parental (saber dónde se encuentra el adolescente, con quién y qué está haciendo) actúa como factor mediador negativo entre el TDAH y las conductas de riesgo, disminuyendo por tanto la probabilidad de que las segundas aparezcan.
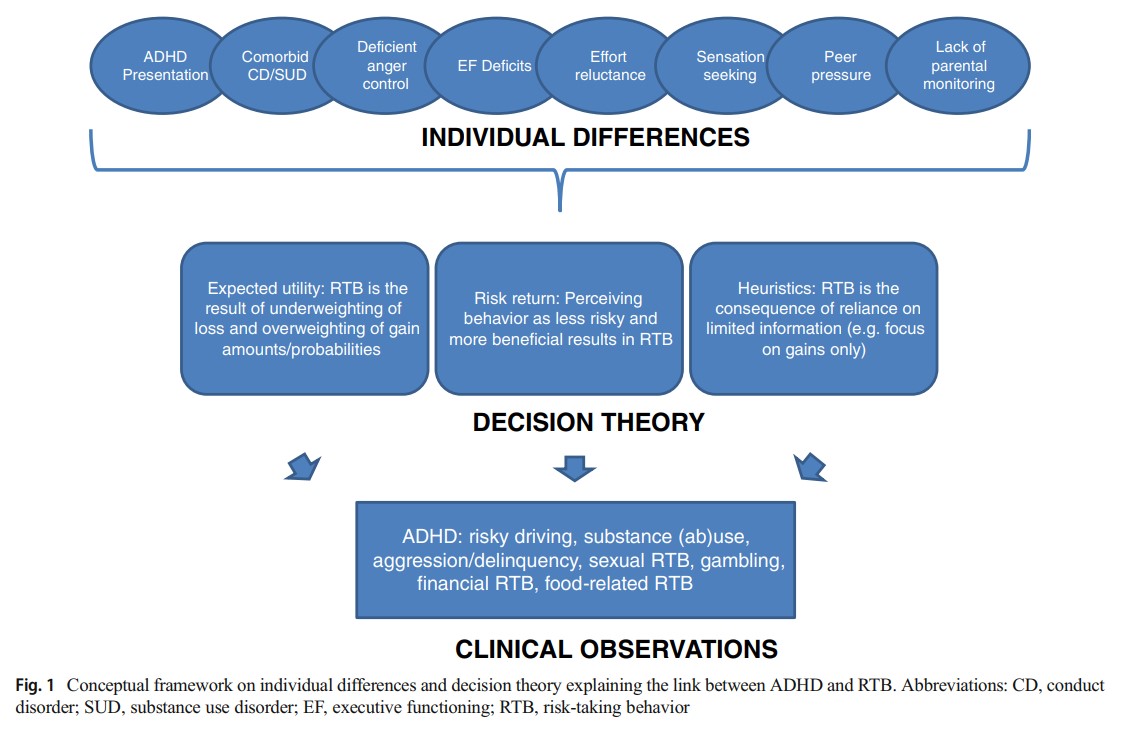
Nuevamente, Pollak et al. en un metaanálisis(8), proponen un mecanismo explicativo para el aumento de conductas de riesgo en pacientes con TDAH. Hipotetizan que las diferencias individuales (como búsqueda de sensaciones, presión de grupo o falta de monitorización parental – ver Figura 3) podrían condicionar problemas en la toma de decisiones tales como:
- Infraestimar el peso de las pérdidas y sobreestimar el precio de las ganancias.
- Percibir la conducta como menos arriesgada y los resultados más beneficiosos de los que en realidad son.
- Excesiva confianza en información limitada, por ejemplo, focalizarse únicamente en las ganancias. Estos problemas acabarían cristalizando en las observaciones clínicas (Figura 2) que se suelen observar en la consulta: conducción arriesgada, abuso de sustancias, delincuencia, conducta sexual de riesgo, etc. De acuerdo con estos autores(8), tanto las intervenciones conductuales como el tratamiento psicofarmacológico podrían ser útiles para disminuir la aparición de conductas de riesgo.
Conclusiones
Aunque el tratamiento con psicoestimulantes es eficaz, persisten dificultades laborales, familiares y relacionales. Es esperable encontrar conductas de riesgo en pacientes con TDAH. Las dificultades en las funciones ejecutivas, así como otras diferencias individuales, explican las conductas de riesgo. Es necesario monitorizar y prevenir las conductas de riesgo.
Tablas y figuras
Figura 1.
Tomada de Cristofori I, Cohen-Zimerman S, Grafman J. Executive functions. En: D’Esposito M, Grafman J, editors. Handbook of Clinical Neurology. Elsevier. Vol 163, 2019, pp 197-219. https://doi.org/10.1016/B978-0-12-804281-6.00011-2.
Figura 2.
Tomada de Nelson. Tratado de pediatría. Urlon, David K. Publicado el 1 de enero de 2020. Pp: 262-266.
Figura 3.
Tomada de Pollak Y, Dekkers TJ, Shoham R, & Huizenga HM. (2019). Risk-Taking Behavior in Attention Deficit/Hyperactivity Disorder (ADHD): a Review of Potential Underlying Mechanisms and of Interventions. Curr psychiatry rep, 21(5), [33]. DOI: https://doi.org/10.1007/s11920-019-1019-y.
Bibliografía
- Swedo S, Gillian Baird MA, Cook E, Happé, F, Harris J et al. Trastornos del neurodesarrollo. En: Asociación Americana de Psiquiatría. Manual diagnóstico y estadístico de los trastornos mentales (DSM-5), 5ª Ed. Arlington, VA. Asociación Americana de Psiquiatría. 2014.
- Cristofori I, Cohen-Zimerman S, Grafman J. Executive functions. En: D’Esposito M, Grafman J, editors. Handbook of Clinical Neurology. Elsevier. Vol 163, 2019, pp 197-219. DOI: https://doi.org/10.1016/B978-0-12-804281-6.00011-2.
- Song P, Zha M, Yang Q, Zhang Y, Li X, Rudan I. The prevalence of adult attention-deficit hyperactivity disorder: A global systematic review and meta-analysis. J Glob Health. 2021 Feb 11;11:04009. DOI: https://doi.org/10.7189/jogh.11.04009. PMID: 33692893; PMCID: PMC7916320.
- Nelson. Tratado de pediatría. Urlon, David K. Publicado el 1 de enero de 2020. Pp: 262-266.
- Shoham R, Sonuga-Barke E, Yaniv I, Pollak Y. ADHD Is Associated With a Widespread Pattern of Risky Behavior Across Activity Domains. J Atten Disord. 2021 May;25(7):989-1000. DOI: https://doi.org/10.1177/1087054719875786. Epub 2019 Oct 4. PMID: 31583930.
- Baggio S, Fructuoso A, Guimaraes M, Fois E, Golay, D, Heller P et al. H. Prevalence of attention deficit hyperactivity disorder in detention settings: a systematic review and meta-analysis. Front. Psychiatry. Vol 9. 2018. DOI: https://doi.org/10.3389/fpsyt.2018.00331.
- Pollak Y, Poni B, Gershy N, Aran A. The Role of Parental Monitoring in Mediating the Link Between Adolescent ADHD Symptoms and Risk-Taking Behavior. J Atten Disord. 2020 Jun; 24(8):1141-1147. DOI: https://doi.org/10.1177/1087054717725875. Epub 2017 Aug 19. PMID: 28823191.
- Pollak Y, Dekkers TJ, Shoham R, & Huizenga HM. (2019). Risk-Taking Behavior in Attention Deficit/Hyperactivity Disorder (ADHD): a Review of Potential Underlying Mechanisms and of Interventions. Curr psychiatry rep, 21(5), [33]. DOI: https://doi.org/10.1007/s11920-019-1019-y.