“Mi hijo quiere hacerse un tatuaje…”

L. Rodríguez Molinero.
Pediatra Acreditado en Medicina de la Adolescencia por la AEP. Hospital Campo Grande. Valladolid.
“Mi hijo quiere hacerse un tatuaje…”
La imagen corporal (IC) siempre ha sido motivo de inquietud y preocupación a lo largo de la Historia del hombre. Pero nunca como ahora esta preocupación se ha acentuado tanto. Mejor dicho, nunca ha sido tan fácil acceder a los cuidados que la imagen requiere en estos momentos, ni ha inquietado a tanta gente. Sobre los adolescentes se acentúa esta presión social, más que sobre otros colectivos, precisamente en una etapa de la vida en la que tantas cosas cambian rápida y determinantemente. Nos estamos refiriendo a los tatuajes del mundo occidental, ya que existen tribus y pueblos en países en vías de desarrollo en que los tatuajes forman parte de su estilo de vida, sus ritos y costumbres, y tienen un significado distinto.
Han sido muchas las razones que han influido en los jóvenes cuando adoptan la costumbre de tatuarse. Sin duda, las nuevas tecnologías han contribuido en gran parte. El deseo de adornarse es considerado como un elemento que propicia el éxito social, y este éxito es algo por lo que los adolescentes suspiran desde el momento en que han aprendido que es importante para su autoestima, corporal y general.
Cambiar la forma o la función de un elemento corporal es, en cierto modo, un atentado contra la naturaleza del mismo, de forma que exige prudencia, precaución y valoración de ventajas, inconvenientes y riesgos.
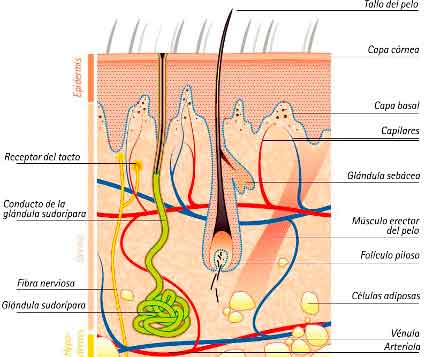
Para comprender la importancia y los riesgos de los tatuajes, es conveniente, en primer lugar tener una idea, aunque sea somera, de la anatomía de la piel. En este órgano se superponen varias capas: la epidermis, la dermis, el tejido celular subcutáneo y la red de vasos sanguíneos, linfáticos y terminaciones nerviosas. La epidermis es la capa más superficial. Está en contacto con el exterior, ya sean los vestidos o las diferentes formas de la higiene cutánea. Está formada por queratinocitos, o células muertas, y melanocitos, células responsables de producir melatonina y dar el color más o menos oscuro a la piel. La siguiente capa es la dermis, que contiene las glándulas sudoríparas, sebáceas y los folículos pilosos. Ambas capas están separadas por la lámina basal, responsable de la renovación celular de la epidermis. La piel crece de dentro hacia fuera, gracias a las sucesivas generaciones celulares desde esta lámina basal. Hacia el interior, se halla el tejido celular subcutáneo o hipodermis, formado por aglomeraciones de células grasas o adipocitos. En estas estructuras están los vasos sanguíneos y linfáticos, las terminaciones nerviosas y los receptores sensoriales.
Fuente: https://www.bbraun.es/es/pacientes/cicatrizacion-de-heridas/que-saber-sobre-la-piel.html
Funciones de la piel
La piel nos separa del exterior e impide la entrada de sustancias tóxicas y gérmenes. Protege las estructuras internas. Nos inmuniza, en cuanto que produce sustancias antimicrobianas. Es el lugar donde se sintetiza la vitamina D3, tan necesaria en el metabolismo del calcio. También tiene una función exocrina, es decir, de generar sustancias hacia el exterior, como sudor y grasa de las glándulas sebáceas, y elementos muy importantes para la cicatrización de las heridas. Además, la piel regula la temperatura corporal, y no podemos olvidar la función sensorial.
¿Por qué los adolescentes desean tatuarse?
Seguramente hay tantas razones como adolescentes. Pero podríamos resumir generalizando, que la primera es la moda. “Se lleva”, y quien no tiene un tatuaje no “está al día”. Otra razón potente es la identidad de grupo, que contribuye a formar la identidad individual, tan importante en la adolescencia. La influencia de los personajes públicos y “celebrities” que constantemente aparecen en los medios visuales no es un motivo menor. Se suman a todas ellas otras razones meramente estéticas: el concepto de belleza es muy influyente en la percepción de la propia imagen; el deseo de decorarse, y de distinguirse según los gustos de cada uno. Y de atraer, un componente erótico nada desdeñable que va unido al deseo de belleza.
Se ha descrito mayor asociación entre adolescentes con tatuajes y algunas conductas de riesgo relacionadas con el consumo de alcohol, tabaco y otras sustancias, y prácticas sexuales sin protección.
¿Cómo se produce el tatuaje?
La técnica de tatuajes permanentes consiste en inyectar mediante aguja una sustancia de color que se deposita en la dermis. Hay tatuajes temporales que se limitan a depositar colorantes en la piel, y que van desapareciendo progresivamente. Las zonas más tatuadas son los brazos, el tronco, las piernas y las nalgas. Esta alteración de la normal pigmentación cutánea no está exenta de complicaciones. Las más comunes son infecciones, inflamaciones, alergias a los productos colorantes, hemorragias y aparición de queloides, que son cicatrices patológicas.
¿Qué hacer?
Si los jóvenes nos expresan su deseo de tatuarse, no es una mala manera de empezar, pues desean consultar nuestro parecer y probablemente no estén seguros de tomar esta decisión. Lo malo es cuando se presentan en casa con el tatuaje ya iniciado o concluido.
Debemos hablar con el adolescente para conocer las razones que le llevan a desear tener un tatuaje. Preguntar por las zonas corporales donde se lo pondrían, de qué tamaño, con qué garantías profesionales, y por supuesto de qué precio.
Conocer qué esperan lograr con el tatuaje, advirtiendo de la posibilidad de que las expectativas no se cumplan.
Informarles de que es una huella que durará toda la vida, que puede que con los años cambie de opinión, o de gustos, y advertirles de que en algunos ambientes sociales o laborales no son bien vistos.
Valorar la situación de salud del adolescente. En caso de algunas enfermedades de la piel, alergias, diabetes o enfermedades hemorrágicas, las complicaciones son mayores.
Los menores de edad precisan permiso de los padres por escrito para hacerse un tatuaje.
¿Se pueden eliminar los tatuajes?
Si, se pueden retirar, pero hay que considerar la zona corporal (las áreas lisas responden mejor que las rugosas), el color (ya que unos son más fáciles que otros), el tamaño, el grosor del tatuaje y la técnica. El láser suele ser el sistema más utilizado para eliminar los tatuajes. El procedimiento se realiza en varias sesiones, tiene un coste relativamente elevado, y en ocasiones no es bien tolerado por todos.
Bibliografía
1.- Cómo hablar con su adolescente sobre los tatuajes: explicación del informe clínico de la AAP. https://www.healthychildren.org/Spanish/ages-stages/teen/Paginas/tattoos.aspx
2.- Si te tatúas, hazlo estando seguro. https://www.familiaysalud.es/salud-joven/mi-cuerpo/cuidados-e-higiene-corporal/tatuajes-si-te-tatuas-hazlo-estando-seguro
Taller. Corazón y deporte
!DOCTYPE html>
Corazón y deporte
M.T. Viadero Ubierna. Cardiología Infantil – Servicio de Pediatría. Hospital Universitario Marqués de Valdecilla. Santander
Adolescere 2014;II (2): 113-128
Resumen
|
Se exponen los beneficios y riesgos de la práctica deportiva en la adolescencia. Palabras clave: Deporte, Beneficios, Riesgos, Corazón, Cardiopatías. |
Abstract
|
The benefits and risks of sport in adolescence are discussed. Key words: Sport, Benefits, Risks, Heart, Heart disease. |
1. Introducción
El ejercicio y la vida activa son beneficiosos para todas las personas. Mas aún, si cabe, para los adolescentes. Los beneficios físicos son bien conocidos; ayuda al correcto desarrollo del organismo y a prevenir hábitos perjudiciales como la drogadicción. Pero además, en la adolescencia, edad crítica donde se está forjando la personalidad adulta, tiene otros beneficios tanto o más importantes que éstos. En el plan psicológico o emocional ayuda a desarrollar valores como la constancia, la disciplina y el esfuerzo. Potencia la sociabilidad y enseña a los chicos a afrontar victorias y derrotas, de las que estará llena la vida de todo adulto.
Para entrar en materia, es importante que definamos una terminología básica. Entendemos por actividad física ordinaria cualquier movimiento de los grupos musculares que realizamos durante la vida normal. Se encuentra aumentada en los niños y es difícilmente limitable: subir escaleras, caminar para ir al colegio, etc.
Así mismo, deberemos distinguir también el deporte recreativo del deporte de competición. El deporte competitivo, individual o colectivo, es un ejercicio físico destinado a la competición organizada y requiere un entrenamiento sistemático y generalmente intenso. Debe ser limitado individualmente, atendiendo a las características físicas y patológicas de la persona que lo va a realizar.
Algunos pacientes tendrán que limitarse únicamente a la práctica de actividades recreativas mientras que otros podrán realizar deporte competitivo.
Un porcentaje cada vez más elevado de adolescentes practican actividades deportivas y es cada vez más habitual que, desde edades tempranas, realicen deporte a nivel competitivo y federado.
Legalmente, en nuestro país, casi todas las comunidades autónomas establecen una serie de recomendaciones (que no normativas de obligado cumplimiento) sobre la necesidad de realizar reconocimientos médicos deportivos antes de la práctica federada, pero existe controversia sobre las pruebas que deben formar parte de este test de aptitud.
Estas recomendaciones deben individualizarse según las características fisiopatológicas del sujeto y el tipo de deporte que desea practicar con el fin de reducir riesgos innecesarios.
2. Beneficios y riesgos del ejercicio
Como ya hemos apuntado, el ejercicio continuado da lugar a una serie de adaptaciones o cambios físicos a distintos niveles. Gran parte de estos cambios van a ser beneficiosos para el organismo pero otros, especialmente si se trata de una persona con alguna patología de base, conocida o no, pueden ser perjudiciales y suponer un riesgo para la salud.
2.1. Beneficios globales del ejercicio
— Cambios en la composición corporal (aumento de la masa muscular y disminución de la grasa corporal) y en el somatotipo
— Refuerzo de ligamentos y tendones. Aumento en el espesor de los cartílagos
— Aumento de las cifras de hemoglobina/hematocrito, que resultará en un mayor aporte de oxígeno a los tejidos
— Aumento de la eficiencia respiratoria: aumento de los volúmenes pulmonares y de la superficie de intercambio alveolo/capilar
— Activación del sistema neuroendocrino, con aumento de la secreción de hormonas anabólicas (GH, cortisol, testosterona…)
— Activación del sistema nervioso autonómico parasimpático, que producirá, entre otros efectos, cambios sobre el sistema cardiovascular (hipotensión, bradicardia…)
2.2. Beneficios del ejercicio sobre el sistema cardiovascular
El sistema cardiovascular es uno de los sistemas del organismo que va a sufrir mas modificaciones a consecuencia de la práctica de ejercicio de forma mantenida. Entre las adaptaciones más relevantes encontramos:
— Descenso de la Tensión Arterial (T.A): si bien durante el ejercicio intenso se va a producir un aumento agudo de la T.A, ya que el incremento del gasto cardiaco es mayor que la disminución de las resistencias periféricas, el ejercicio crónico produce el efecto contrario, una reducción de las cifras de T.A
— Descenso de la frecuencia cardiaca (F.C): se producirá un enlentecimiento en la frecuencia de descarga del nodo sinusal, bradicardia sinusal y la posible aparición de otros ritmos de escape más lentos
— Aumento del volumen sistólico
— Aumento de la hipertrofia miocárdica y/o dilatación ventricular, según el tipo de ejercicio realizado
— Reducción de las necesidades de oxígeno miocárdicas
— Disminución de la resistencia a la insulina
— Mejoría del perfil lipídico: disminución de los niveles de LDL, colesterol total y triglicéridos e incremento de la fracción HDL
2.3. Riesgos del ejercicio
La realización de deporte, globalmente beneficiosa, también está sujeta a una serie de riesgos. Con los últimos y mediáticos casos de muerte súbita aparecidos en deportistas jóvenes teóricamente sanos, la alarma ha saltado a la luz pública y la concienciación y temor social por este tema han aumentado considerablemente.
Entre los posibles efectos nocivos sobre el sistema cardiovascular en pacientes con cardiopatía encontramos:
— Muerte Súbita: a consecuencia de arritmias, isquemia miocárdica, rotura de aneurismas, embolismos…
— Empeoramiento de una patología de base con sobrecarga de presión o hipertrofia ventricular (p. ej: miocardiopatía hipertrófica, estenosis aórtica…)
— Empeoramiento de una patología de base con sobrecarga de volumen o dilatación de cavidades (p. ej: miocardiopatía dilatada, insuficiencia mitral…)
— Empeoramiento del hiperaflujo pulmonar en cardiopatías con shunt (p. ej: comunicación interventricular, interauricular etc)
— Aparición de hemorragias (p. ej: pacientes anticoagulados)
3. Clasificación de los tipos de ejercicio
Desde el punto de vista fisiológico el ejercicio se puede clasificar en dos tipos: isométrico (estático) o isotónico (dinámico). Le denominación anaeróbico o aeróbico no es completamente superponible, ya que a lo que hace referencia es al tipo de metabolismo muscular; si bien es cierto que en el ejercicio isométrico predomina el metabolismo anaeróbico y en el isotónico el aeróbico, aunque hay muchas excepciones.
Para entender mejor los posibles efectos negativos sobre el sistema cardiovascular en pacientes con patologías, vamos a describir los cambios que se producen en función del tipo de ejercicio:
— Isométrico o estático (anaeróbico): desarrolla mucha tensión muscular de forma mantenida, con poco acortamiento de fibras musculares y escaso movimiento articular. Esta tensión muscular mantenida limita el flujo sanguíneo, produciendo aumento de la post-carga y de la tensión arterial que, a largo plazo, ocasionarán sobrecarga de presión e hipertrofia miocárdica compensadora.
— Isotónico o dinámico (aeróbico): consiste en cambios activos en la longitud muscular con contracciones rítmicas. Se produce entonces vasodilatación en los músculos ejercitados y vasoconstricción esplácnica y renal. Esto disminuye la post-carga y aumenta el retorno venoso, produciendo sobrecarga de volumen y dilatación ventricular compensadora.
4. Clasificación de los deportes
La clasificación mas utilizada es la realizada por Mitchell, publicada en 1994 en la revista Journal of the American College of Cardiology (JACC) –TABLA 1–.
Esta clasificación atiende al tipo de ejercicio realizado (estático o dinámico), la intensidad del mismo (baja, media o alta), al riesgo de colisión (a) y al riesgo en caso de síncope (b)
5. Exámenes de aptitud deportiva
La primera pregunta a la que trataremos de dar respuesta es si ¿es necesario realizar un reconocimiento deportivo antes de iniciar la práctica deportiva?
Parece que no se cuestiona la necesidad de realizar un reconocimiento a adolescentes involucrados en competición de alto nivel, pero hay mas controversia cuando el deporte se va a realizar a menor escala.
Las federaciones deportivas suelen exigir, aunque tampoco en todos los casos, la realización del reconocimiento para extender la licencia deportiva necesaria antes de participar en sus competiciones.
Tampoco hay unanimidad entre las diversas sociedades científicas a propósito de qué pruebas deben realizarse en la evaluación previa a la competición. En general, se recomienda una anamnesis detallada, exploración física centrada en el aparato cardiovascular y locomotor y alguna prueba sencilla de valoración de la condición física. El principal debate se centra en la necesidad o no de realizar un ECG de reposo a aquellos niños asintomáticos, sin antecedentes personales ni familiares de patología cardiaca y cuya exploración física es normal.
Existen muchas publicaciones que tratan de concluir el grado de sensibilidad y especificidad de estas pruebas para detectar a las personas con riesgo de lesión y, especialmente, de muerte súbita.
5.1. Objetivos del reconocimiento deportivo
¿Por qué se deben realizar pruebas antes de iniciar la práctica deportiva? Los objetivos de estos estudios son varios:
— Descubrir enfermedades que puedan suponer riesgo vital para el deportista, sus compañeros o sus rivales
— Detectar patologías que representen una contraindicación de forma absoluta, relativa o temporal para la práctica deportiva
— Conocer la tolerancia del individuo al esfuerzo que va a realizar y su grado de adaptación al mismo
— Realizar prescripciones de ejercicio a individuos que así lo precisen
— Permitir realizar deporte adecuado a los cardiópatas
— Cumplir con los requisitos legales y de seguridad para los programas deportivos organizados
5.2. Contenidos del reconocimiento deportivo
Un referente internacional como es la Asociación Americana del Corazón (A. H. A), en su declaración científica respecto al examen cardiovascular pre-participación de atletas de competición, establece como conclusión la necesidad de realizar un estudio de detección de la enfermedad cardiovascular que incluya una cuidadosa investigación de la historia personal y familiar y una exploración física diseñada para identificar lesiones cardiovasculares que pueden provocar muerte súbita o progresión de una enfermedad subyacente. Este estudio debe ser obligatorio para todos los deportistas y realizarse antes del inicio de la practica deportiva organizada.
5.3. Modelos de reconocimiento deportivo cardiológico básico
Un modelo de reconocimiento deportivo cardiológico básico bastante completo sería el propuesto por Boraita Pérez et al en la Guías de Práctica Clínica sobre Actividad Física del Cardiópata de la Sociedad Española de Cardiología (S.E.C) y publicado en la Revista Española de Cardiología en Mayo del 2000.
La Tabla 2 es una adaptación de su propuesta:
La realización de un ECG en reposo en niños sanos, sin hallazgos patológicos, es motivo de controversia. Como ya hemos visto, la A.H.A, a diferencia de otras relevantes sociedades europeas, no lo incluye en sus recomendaciones, basando el cribaje cardiovascular en la historia clínica y la exploración física. Diversos trabajos han cuestionado la utilidad del E.C.G basándose en su escasa sensibilidad detectando patología como especificidad, generando ansiedad y preocupación ante resultados dudosos o falsos positivos. Pero esto parece deberse a que no siempre es valorado por personas expertas. En Italia, donde existen leyes estrictas desde hace muchos años que obligan a realizar ECG en reposo y tras el esfuerzo submáximo, sí hay estudios que documentan la disminución en la incidencia de muerte súbita gracias a las aportaciones del ECG.
Las patologías, causa potencial de muerte súbita, que pueden detectarse mediante un ECG son:
— Miocardiopatía hipertrófica: desviación del eje QRS, voltajes elevados, ondas Q patológicas, anomalías en la repolarización
— Anomalías coronarias congénitas: ondas Q patológicas, anomalías en la repolarización
— QT largo: prolongación del intervalo QT corregido por FC. El diagnóstico clínico de QT largo puede ser complejo, existiendo debate sobre el límite para considerar el intervalo QT prolongado.
Como regla general, un QTc > 470 ms en hombres y > 480 ms en mujeres debe hacer sospechar la existencia de un síndrome de QT largo (congénito o adquirido). Además se tendrán en cuenta otros criterios clínicos y ECG (criterios de Schwartz)
— Wolff-Parkinson-White: presencia de PR corto, onda delta y QRS ancho
— Brugada: morfología de bloqueo de rama derecha y anomalías en la repolarización con elevación del ST en precordiales derechas
Es importante recalcar que el corazón es el órgano que soporta mayor sobrecarga con la actividad física continuada, sufriendo notables modificaciones cuando esta se realiza con la suficiente intensidad y frecuencia.
A consecuencia de estos cambios, el E.C.G de los deportistas va a sufrir unos cambios, reflejo de esta adaptación fisiológica, que deberemos distinguir de aquellas otras modificaciones que puedan significar una patología que pueda comprometer la vida del sujeto; al igual que para evitar falsos positivos que generen ansiedad y exploraciones complementarias innecesarias.
Son modificaciones normales del E.C.G que no requieren mayor evaluación:
— Signos de aumento del tono vagal: Bradicardia sinusal (asintomática y con FC > 30 lpm), arritmia sinusal, ritmo auricular bajo, ritmo nodal, bloqueo AV de primer grado (PR largo), bloqueo AV de 2º grado Mobitz I (alargamiento progresivo del PR hasta que una onda P deja de conducir), repolarización precoz (elevación del segmento ST que se inicia al final del QRS e inicio del ST –punto J– de concavidad superior y que se acompaña de ondas T altas en precordiales V2-V4)
— Crecimiento de cavidades: voltajes altos en precordiales sin ondas Q ni anomalías en la repolarización
— Bloqueo incompleto de rama derecha
5.4. Reconocimiento cardiológico deportivo avanzado
Ante la sospecha de patología cardiaca subyacente puede ser necesario completar el reconocimiento deportivo cardiológico básico con otras exploraciones complementarias.
Según la A.H.A. estará indicada la realización de ecocardiografía doppler, prueba de esfuerzo (recomendación clase I) y Holter 24h (IIb) para la aptitud de aquellos sujetos que vayan a participar en competiciones de alto nivel (nacional e internacional) Tabla 3
6. Reconocimiento deportivo en pacientes cardiópatas
Hasta hace unos años se consideraba que los pacientes cardiópatas en general no debían realizar actividad física. En la actualidad son muchas las publicaciones que hablan de los efectos beneficiosos de la actividad física en los pacientes afectos de alguna cardiopatía.
En la mayoría de los casos se puede y se debe permitir al niño/adolescente cardiópata realizar algún tipo de ejercicio, pero las recomendaciones deben ser individualizadas y basadas en el informe periódico del cardiólogo.
Tanto el niño como sus padres y profesores han de estar debidamente informados, permitiéndole interrumpir el ejercicio siempre que presente fatiga o cualquier otro síntoma de alarma.
6.1. Objetivos del reconocimiento deportivo en cardiópatas
— Determinar la tolerancia al ejercicio y recomendar programas de actividad física
— Determinar el riesgo cardiovascular que supone participar en la actividad deportiva elegida
— Valorar los síntomas relacionados con el esfuerzo
— Evaluar si las arritmias aparecen, mejoran o se agravan con el esfuerzo
— Establecer la gravedad de la enfermedad
6.2. Contenidos del reconocimiento deportivo en cardiópatas
Aunque expondremos unas recomendaciones de tipo genérico, estas deberán individualizarse en cada paciente. Igualmente será necesaria la revaluación periódica, en relación a las características de cada paciente, a la naturaleza de la enfermedad y al tipo de deporte practicado.
Las recogidas a continuación son un resumen modificado de las redactadas en la guía de la S.E.C, extraídas a su vez de las aconsejadas en la 26ª Conferencia de Bethesda. Tabla 4.
6.3. Consideraciones especiales en los niños cardiópatas
Como ya hemos adelantado, a la hora de establecer las recomendaciones en los niños y adolescentes con cardiopatía tendremos que tener en cuenta una serie de consideraciones:
— El tipo de ejercicio que va a realizar según la carga estática/dinámica
— El tipo de actividad recreativa: Poco intensa / Intensa
— El tipo de cardiopatía que aqueja: Benigna / Leve / Moderada / Severa
6.4. Clasificación de las cardiopatías congénitas
Clasificaremos las cardiopatías congénitas, según su gravedad en: benignas, leves, moderadas y severas. Tabla 5
6.5. Limitaciones en la actividad física y el deporte de competición según el tipo de cardiopatía
En la tabla 6 se esquematizan unas recomendaciones generales. De todos modos conviene, con cada caso concreto, acudir a los protocolos y guías clínicas como los emitidos por la Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas (S.E.C.P.C.C) y la Sociedad Española de Cardiología (S.E.C)
6.6. Otras consideraciones especiales
6.6.1. Pacientes con taquicardia supraventriculares
Las recomendaciones de la S.E.C.P.C.C. incluyen taquicardias por reentrada intranodal y reentrada a través de vía accesoria, así como las taquicardias auriculares:
— Los pacientes con taquicardias breves (5-10 segundos) autolimitadas, esporádicas y que no se desencadenen con el ejercicio, pueden participar en todo tipo de deportes.
— Si las taquicardias son muy sintomáticas o cursan con mareos o síncope, los pacientes no podrán participar en actividades deportivas hasta que reciban tratamiento adecuado y no tengan recurrencias en al menos 4 semanas. Después de este tiempo podrán participar en deportes con baja carga estática y dinámica (clase IA).
— Podrán participar en todo tipo de deportes una semana después de una ablación con catéter tras la que no se pueda reinducir la arritmia en el Estudio Electrofisiológico (EEF). Si éste no se realizara, se deben esperar 2-4 semanas para comprobar que no existen recurrencias de las taquicardias.
6.6.2. Pacientes con pre-excitación ventricular tipo Wolff-Parkinson-White
Si se detecta en un ECG pre-excitación ventricular, la S.E.C.P.C.C y la S.E.C recomiendan, en caso de desear practicar deporte de competición, realizar una ecocardiografía para descartar cardiopatía estructural, un Holter para comprobar la presencia de arritmias y una prueba de esfuerzo máxima para comprobar si la pre-excitación desaparece con el ejercicio.
Hay que tener en cuenta que la muerte súbita en estos pacientes, aunque descrita, es un fenómeno raro, que parece restringido a sujetos con vías accesorias con un periodo refractario corto. También que la existencia de sintomatología debe re-evaluarse periódicamente, ya que puede aparecer en la evolución.
6.6.2.1. Recomendaciones específicas para la aptitud deportiva
En el W.P.W asintomático:
— Actividad física: permitida si desaparece la pre-excitación en la PE por debajo del 85% de la frecuencia cardíaca máxima y no se detectan arritmias en el Holter durante la práctica deportiva.
— Deporte de competición: sólo permitido tras E.E.F y ablación de la vía accesoria.
En el W.P.W sintomático:
— Actividad física: permitida si desaparece la pre-excitación en la PE por debajo del 85% de la frecuencia cardíaca máxima y no se detectan arritmias en el Holter durante la práctica deportiva, aunque se recomienda E.E.F y ablación.
— Deporte de competición: sólo permitido tras E.E.F y ablación.
6.6.2.2. Pacientes intervenidos quirúrgicamente
Tras ser sometidos a una cirugía cardiaca, conviene evitar traumatismos en la región tóracica durante el primer mes. Pasado el mes post-intervención pueden iniciar actividad suave progresiva y a partir de los tres meses cuando ya podrán reanudar su actividad física “normal”. Las limitaciones posteriores para la actividad física y el deporte de competición dependerán de las lesiones residuales que presente cada paciente.
6. 6. 3. Pacientes portadores de marcapasos
Si la patología de base que motivó la indicación del dispositivo no lo contraindica y la respuesta de la frecuencia cardiaca es adecuada con el ejercicio, los portadores de marcapasos podrán realizar deportes de bajo componente estático y de bajo-moderado componente dinámico.
Además conviene que eviten, específicamente, actividades que puedan ocasionar traumatismos en la región del generador o de los cables (tórax y/o abdomen).
6.6.4. Pacientes en tratamiento anticoagulante
Aunque las indicaciones de anticoagulación en la edad pediátrica son mucho mas excepcionales que en adultos, hay algunas patologías que precisarán de anticoagulación: primeros meses post cirugía de Fontan, portadores de válvulas mecánicas, algunas miocardiopatías con disfunción ventricular severa… Específicamente deberán evitar deportes de contacto. Para el resto de recomendaciones dependerá de la patología de base y la situación hemodinámica de la misma.
6.6.5. Pacientes con síncopes de repetición
Los síncopes de perfil neuromediado, en especial los vaso-vagales, son muy frecuentes en la adolescencia. En sí mismos, no deben suponer ninguna restricción para actividad física. De hecho debe fomentarse, aunque deben evitar aquellos deportes que puedan suponer riesgo vital en caso de pérdida de conocimiento: buceo, deportes de motor… (ver clasificación de Mitchell). Es importante recordar que con el ejercicio extenuante pueden producirse fenómenos de vasodilatación periférica que predispongan a presentar síncopes de este tipo. Es aconsejable por tanto indicar unas recomendaciones que eviten su presentación en relación a la actividad física:
— Iniciar el ejercicio de forma progresiva, con un entrenamiento adecuado
— Finalizarlo de forma progresiva y no bruscamente
— Cesar la actividad en caso de pródromos/mareo
— Evitar realizar ejercicio en ambientes húmedos, calurosos y mal ventilados
— No realizar ejercicio estando en ayunas
— Hidratarse bien, antes y durante la actividad física
— Llevar suplementos alimenticios o bebidas energéticas
Tablas y figuras
Tabla 1. Clasificación de los deportes
|
Carga Dinámica Baja |
Carga Dinámica Media |
Carga Dinámica Alta |
|
|
Carga Estática Baja |
Billar Bolos Cricket Curling Golf Tiro |
Béisbol Esgrima Ping-Pong Voleibol Tenis mesa Tenis (dobles) |
Bádminton Carrera larga distancia Esquí fondo/travesía Fútbol (a) Hockey hierba (a) Marcha atlética Squash Tenis |
|
Carga Estática Media |
Automovilismo (a,b) Motociclismo (a,b) Equitación (a,b) Tiro con Arco Buceo (a,b) |
Carrera velocidad Fútbol Americano Natación Sincronizada Patinaje Artístico Rugby (a) Salto (Atletismo) Surf (a,b) Esgrima |
Baloncesto (a) Balonmano Carrera de Media Distancia Snowboarding de Fondo Hockey Hielo (a) Lacrosse Natación (b) |
|
Carga Estática Alta |
Artes Marciales (a) Bobsleigh (a,b) Escalada (a,b) Esquí acuático Gimnasia (a,b) Halterofilia (a,b) Lanzamiento (a,b) Vela Windsurf (a,b) |
Culturismo (a,b) Esquí Alpino (a,b) Lucha Libre (a) Skateboarding (b) Snowboarding (b) |
Boxeo (a) Canoa/Kayak Ciclismo (a,b) Decatlon Patinaje (velocidad) Remo Triatlon |
Mitchell. Journal of the American College of Cardiology (JACC) 1994. (a) riesgo de colisión (b) riesgo en caso de síncope.
Tabla 2. Modelo de reconocimiento deportivo cardiológico básico
|
DATOS DE FILIACION: Nombre y Apellidos: ________________ Fecha de Nacimiento: __/__/____ Sexo: Varón _____ Mujer _____ |
|
ANTECEDENTES FAMILIARES: Cardiopatía Isquémica: _____ Muerte súbita en <35 años: _____ Otras cardiopatías: Miocardiopatías __________ Canalopatías __________ Sdr Marfan __________ ANTECEDENTES PERSONALES: Deportivos: Deporte practicado: ____________________________ Edad de inicio: ___________________________ Horas entrenamiento/semana: ________________ Nivel de participación: __________________ Patológicos: Soplo cardiaco __________ Cardiopatía __________ HTA __________ Diabetes __________ Obesidad __________ Dislipemias __________ Tabaquismo __________ Alcoholismo __________ Fibrinógeno elevado __________ Sedentarismo __________ Tipo de dieta __________ Toma de vitaminas/suplementos _________________ |
|
ANAMNESIS: Dolor/molestias precordiales con el ejercicio: ________________________________________________________ Síncope/pre-síncope/mareo intenso: ________________________________________________________________ Palpitaciones/Latido irregular/Taquicardia exagerada: _______________________________________________ Disnea en esfuerzos de ligera/moderada intensidad: ________________________________________________ |
|
EXPLORACIÓN FÍSICA: FC: __________ Ritmo cardiaco: __________ TA: __________ Auscultación Cardiaca: _________________ Pulsos periféricos: ______________________ Estigmas de Marfan. __________________________________________________________________________________ |
|
ECG EN REPOSO: FC: __________ Eje QRS: __________ Ritmo: Sinual __________ Auricular __________ Nodal __________ Marcapasos migratorio __________ Conducción AV: Normal _________ BAV 1er grado __________ BAV 2º grado __________ BAVC __________ WPW __________ Conducción Intraventricular: BIRDHH _____ BRDHH _____ BRIHH _____ HSA _____ HSP _____ Excitabilidad: Extrasístoles supraventriculares _________ Extrasístoles ventriculares _______________ Repolarización: R. Precoz _________ S. Brugada __________ QT largo __________ QT corto ______________ DAVD __________ Signos isquemia __________ Signos crecimiento cavidades __________ |
|
PRUEBA DE ESFUERZO BÁSICA: FC máxima: 220 – Edad: _______________ FC Submaximal: 85% de la FC Máxima: _____________________ Valoración Clínica, Eléctrica y Respuesta Tensional: ____________________________________________________ |
Modificado de Boraita Pérez et al. GPC sobre Actividad Física del Cardiópata de la Sociedad Española de Cardiología. Revista Española de Cardiología Mayo 2000.
Tabla 3. Reconocimiento cardiológico deportivo avanzado
|
ECOCARDIOGRAFÍA-DOPPLER: — Deportistas participantes en nivel nacional e internacional — Soplo cardiaco inexplicado — ECG anormal inexplicado — Enfermedad cardiaca congénita, conocida o sospechada — Miocardiopatías — Arritmias — Pericarditis — Miocarditis — Anomalías coronarias (eco de esfuerzo) — Cardiopatía isquémica (eco de esfuerzo) — Sospecha de valvulopatía significativa |
|
PRUEBA DE ESFUERZO CON REGISTRO ECG: — Deportistas participantes en nivel nacional e internacional — Deportistas mayores de 35 años que practican cualquier deporte federado — Deporte recreativo sólo en caso de que existan antecedentes familiares de primer grado de muerte súbita o presencia de dos o mas factores de riesgo cardiovascular |
|
REGISTRO ECG DE LARGA DURACIÓN (HOLTER): Clase I de la A.H.A: — Palpitaciones — Síncope — Mareo — Bradicardia grave en reposo (<40 lpm) — Extrasistolia ventricular frecuente en el ECG de reposo o esfuerzo — Taquicardia paroxística durante la prueba de esfuerzo Clase II de la A.H.A: — Disnea — Dolor torácico — Fatiga |
Tabla 4. Reconocimiento deportivo en cardiópatas
|
HISTORIA CLINICA: — Antecedentes Familiares: Muerte súbita en <35 años, cardiopatía isquémica, cardiopatías congénitas, Marfan, miocardiopatías, canalopatías — Antecedentes Personales: Deportivos: Tipo de ejercicio, Horas entrenamiento/semanales, Nivel competitivo Patológicos: Tipo de cardiopatía, severidad de la misma, clase funcional actual, intervenciones previas, lesiones residuales, tratamiento médico actual |
|
EXPLORACIÓN FÍSICA CARDIOLÓGICA: — Constantes: FC, Saturación de O2, TA ESI, TA EII — Soplos — Pulsos: intensidad, simetría… — Megalias — Edemas, signos de elevación de la PVC… |
|
ECG DE REPOSO (12 DERIVACIONES): — Indicaciones: siempre — Será importante conocer el ECG basal del sujeto, para poder comparar |
|
ECOCARDIOGRAFÍA-DOPPLER: Indicaciones: — Cardiopatías congénitas — Valvulopatías. Prolapso Mitral — Marfan — Miocardiopatías — Arritmias significativas — Enf coronaria (congénita o adquirida) — HTA |
|
PRUEBA DE ESFUERZO (CON MONITORIZACIÓN ECG Y DE TA): Indicaciones: — Enf coronaria (congénita o adquirida) — Cardiopatías congénitas (CC): según la severidad de la misma y el tipo de deporte a realizar |
|
HOLTER 24H: Indicaciones: — Arritmias cardiacas — Valvulopatías. Prolapso Mitral — Miocardiopatías. Miocarditis — CC: T. De Fallot, TGA, Otras según sintomatología… |
|
ESTUDIO ISOTÓPICO CON RADIONÚCLIDOS (REPOSO Y ESTRÉS): — Puede estar indicado en: Miocarditis, Enf arterial coronaria (congénita y adquirida) |
|
CATETERISMO CARDIACO / CORONARIOGRAFÍA: — Puede estar indicado para evaluar determinadas patologías: T. Fallot, TGA, Estenosis mitral, CC con shunt, Enf coronaria (congénita o adquirida) etc |
|
ESTUDIO ELECTROFISIOLÓGICO (E.E.F): — Puede estar indicado en: Arritmias/Síncope en contexto de miocardiopatías, WPW etc |
|
ANGIO-RMN CARDIACA: — Puede estar indicado para evaluar determinadas patologías: Coartación de Aorta, T. Fallot, TGA, Displasia arritmogénica del VD, disfunción ventricular post-cirugía… |
|
BIOPSIA ENDOMIOCÁRDICA: — Puede estar indicado en determinadas patologías: Trasplante cardiaco, sospecha miocarditis… |
Tabla 5. Clasificación de las cardiopatías congénitas
|
CARDIOPATÍA |
PARÁMETROS HEMODINÁMICOS |
|
CARDIOPATÍAS BENIGNAS: Estenosis aórtica leve Estenosis pulmonar leve CIA* CIV* DAP* Coartación de aorta nativa u operada Insuficiencia aórtica leve Insuficiencia mitral leve Extrasístoles auriculares Extrasístoles ventriculares Taquicardia supraventricular (*Qp/Qs < 1,5) |
Gradiente sistólico pico < 20 mmHg Gradiente sistólico pico < 40 mmHg Presión normal en la arteria pulmonar Presión normal en la arteria pulmonar Presión normal en la arteria pulmonar Con gradiente basal < 10 mmHg Sin repercusión hemodinámica Sin repercusión hemodinámica Sin repercusión hemodinámica Si desaparecen con el ejercicio leve Si desaparecen con el ejercicio leve Sin historia de arritmias con el ejercicio |
|
CARDIOPATÍAS LEVES: Estenosis pulmonar moderada CIA* CIV* DAP* Coartación de aorta nativa/operada HTA leve Extrasístoles ventriculares IM leve-moderada IAo leve-moderada (* Qp/Qs 1,5 – 2) |
Gradiente sistólico pico 40-60 mmHg PAP < 50% de la sistémica PAP < 50% de la sistémica PAP < 50% de la sistémica Gradiente basal 10-20 mmHg >p95 Que no desaparecen con ejercicio poco intenso Sin disfunción ventricular y dilatación leve Sin disfunción ventricular y dilatación leve |
|
CARDIOPATÍAS MODERADAS: Estenosis aórtica moderada Coartación de aorta nativa/operada HTTP CC Cianógenas Prótesis valvulares IAo moderada-severa IM moderada-severa Extrasístoles ventriculares HTA |
Gradiente sistólico pico 20-50 mmHg Gradiente basal >20 mmHg PAP > 40 mmHg Corregidas totalmente Con gradiente residual mínimo Con ECG alterado (no isq) y dilatación de VI Con ECG alterado (no isq) y dilatación de VI Polimorfas, parejas >p 97 |
|
CARDIOPATÍAS SEVERAS: Estenosis aórtica severa MCH HTTP grave CC Cianógenas Coartación de aorta Anomalías coronarias congénitas Sdr de Marfan Miocarditis IC congestiva IM severa IAo severa Sdr QT largo congénito Estenosis pulmonar severa TSV HTA grave |
Gradiente sistólico máx>50 mmHg o alt ECG (isq) Con o sin obstrucción Inversión del cortocircuito No operadas o paliadas Gradiente basal >50 mmHg Con disfunción de VI y dilatación severa Con disfunción de VI y dilatación severa Antecedentes de arritmias con el ejercicio |
Tabla 6. Limitaciones según el tipo de cardiopatía
|
TIPO DE CARDIOPATÍA |
ACTIVIDAD FÍSICA |
DEPORTE DE COMPETICIÓN |
|
BENIGNAS |
— Sin limitación |
— Sin limitación |
|
LEVES |
— Sin limitación |
— Permitidos: baja-moderada intensidad — Para alta intensidad se exige PE normal |
|
MODERADAS |
— Permitida: poco intensa — Prohibida: intensa |
— Permitido: baja intensidad si PE normal — Prohibido el intenso |
|
SEVERAS |
— Permitida: poco intensa — Prohibida: intensa |
— Prohibido |
Bibliografía
1. Guías de práctica clínica de la Sociedad Española de Cardiología sobre la actividad física en el cardiópata. Por: Araceli Boraita Pérez (coordinadora), Antonio Baño Rodrigo, José R. Berrazueta Fernández, Ramiro Lamiel Alcaine, Emilio Luengo Fernández, Pedro Manonelles Marqueta y Carlos Pons I. de Beristain. Sociedad Española de Cardiología. Rev Esp Cardiol 2000; 53: 684-726.
2. Ejercicio físico y deporte en niños con cardiopatías. Por: Antonio Baño Rodrigo, Amalia Tamariz-Martel Moreno. Sección de Cardiología. Hospital Infantil Universitario Niño Jesús. Universidad Autónoma de Madrid. Madrid. Dentro de los protocolos de la Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas.
3. Muerte súbita y deporte. ¿Hay alguna manera de prevenirla en los deportistas? Araceli Boraita. Servicio de Cardiología. Centro de Medicina del Deporte. Consejo Superior de Deportes. Madrid. Rev Esp Cardiol 2002;55(4):333-6.
4. La práctica deportiva mejora el perfil lipídico plasmático, pero ¿a cualquier intensidad? Araceli Boraita. Servicio de Cardiología. Centro de Medicina del Deporte. Consejo Superior de Deportes. Madrid. Rev Esp Cardiol 2004;57(6):495-8.
5. Ejercicio físico y cardiopatía. López Abel, Bernardo Hurtado Díaz, Javiera F.
6. El corazón del deportista: hallazgos electrocardiográficos más frecuentes Araceli Boraita Pérez y Luis Serratosa Fernández. Centro Nacional de Medicina del Deporte. Consejo Superior de Deportes. Rev Esp Cardiol 1998; 51: 356-368.
7. Is there evidence for mandating electrocardiogram as part of the pre-participation examination? Borjesson M1, Dellborg M. Clin J Sport Med. 2011 Jan;21(1):13-7.
8. Cost-effectiveness of preparticipation screening for prevention of sudden cardiac death in young athletes. Wheeler MT1, Heidenreich PA, Froelicher VF, Hlatky MA, Ashley EA. Ann Intern Med. 2010 Mar 2;152(5):276-86.
9. Sudden cardiac death in young athletes: what is the role of screening? Asif IM1, Rao AL, Drezner JA. Curr Opin Cardiol. 2013 Jan;28(1):55-62.
10. Sudden Cardiac Death and Preparticipation Screening: The Debate Continues—In Support of Electrocardiogram-Inclusive Preparticipation Screening. Irfan M. Asif, Jonathan A. Drezner. Progress in Cardiovascular Diseases. Volume 54, Issue 5, Pages 445-450, March 2012.
11. Electrocardiograms in athletes: interpretation and diagnostic accuracy.Lawless CE1, Best TM. Med Sci Sports Exerc. 2008 May;40(5):787-98.
12. Sudden cardiac death in athletes: what is the role of screening? Corrado D1, Basso C, Thiene G. urr Opin Cardiol. 2012 Jan;27(1):41-8.
13. Cardiovascular pre-participation screening of young competitive athletes for prevention of sudden death: proposal for a common European protocol. Domenico Corrado et al. European Heart Journal (2005) 26, 516–524.
14. Ley 10/1990, de 15 de octubre, del Deporte. B.O.E.
15. Classification of Sports. Mitchell et al. JACC. Vol 24-Nº4. October 1994.