Toma de decisiones en la atención al final de la vida en pacientes adolescentes, desde el enfoque paliativo
Toma de decisiones en la atención al final de la vida en pacientes adolescentes, desde el enfoque paliativo
Í. de Noriega(1), R. Martino Alba(2), B. Herrero Velasco(3).
(1)Pediatra. C.S. Mejorada del Campo. Madrid. Máster Universitario en Cuidados Paliativos Pediátricos, Universidad Internacional de la Rioja (UNIR).(2)Jefe de Sección-Unidad de Atención Integral Paliativa Pediátrica. HIU Niño Jesús, Madrid. Doctor en Medicina, Universidad Autónoma de Madrid (UAM). (3)Pediatra. Servicio de Hematología y Oncología. HIU Niño Jesús, Madrid. Doctora en Medicina, Universidad Autónoma de Madrid (UAM).
Fecha de recepción: 13-05-2022
Fecha de publicación: 30-06-2022
Adolescere 2022; X (2): 76-83
Resumen
|
En un adolescente con una enfermedad potencialmente letal, la toma de decisiones debe realizarse buscando tanto su mejor interés como su implicación en el proceso. Se presenta un caso clínico sobre una adolescente con cáncer refractario con distintos conflictos, buscando dar respuesta desde la perspectiva integral paliativa pediátrica.. Palabras clave: Cuidados paliativos; Medicina del Adolescente; Toma de Decisiones. |
Abstract
|
Decision making in adolescents with life threatening conditions must be made not only based on the patient’s best interest but also incorporating their perspective when possible. We present the clinical case of an adolescent with a non-curable cancer with several dilemmas that are answered from the holistic perspective that pediatric palliative care aims to provide. Key words: Palliative Care; Adolescent Medicine; Decision Making. |
Introducción
María es una paciente de 14 años, diagnosticada hace dos años de leucemia linfoblástica aguda, habiendo recibido varias líneas de tratamiento, incluyendo trasplante de progenitores hematopoyéticos sin respuesta, por lo que se encuentra ahora recibiendo una nueva terapia experimental. Es hija única de una pareja divorciada. Ambos padres guardan buena relación y participan en los cuidados de su hija. Antes del diagnóstico de la enfermedad acudía al instituto, donde disfrutaba especialmente de sus clases de música. Participa en un grupo de rock en el que canta y toca la guitarra donde se encuentran su núcleo de amigos con los que, a pesar de los ingresos en los últimos años, ha mantenido un contacto muy estrecho.
Es una chica aparentemente introvertida y no se comunica demasiado con el equipo sanitario, recayendo la comunicación fundamentalmente en sus padres. Ellos prefieren mantenerla al margen, hablando de la enfermedad delante de ella como “el bicho contra el que luchamos” ya que es “muy pequeña para aceptar la información”. A pesar de haber hecho amigos de entre los pacientes del servicio de oncología pediátrica, María tolera mal los ingresos, porque la separan de su casa y de su grupo de música.
Al ingresar por un cuadro de infección respiratoria se constata que además presenta una nueva recaída de su enfermedad. En ese momento su oncólogo responsable descarta otras opciones curativas ante la evolución de la enfermedad por lo que plantea a los padres conjuntamente la opción de entrar en el programa de atención paliativa. El padre muestra su enfado diciendo que están “tirando la toalla” y la madre pregunta por posibles alternativas de tratamiento. Se les pregunta por la sensación que tienen sobre la información con la que cuenta María y ellos explican que no es para nada consciente, rechazando además que se le ofrezca “más información de la que necesita”. ¿Cómo abordaría esta situación?
En los últimos años, la mejoría en las técnicas diagnósticas y terapéuticas han hecho posible que un gran número de enfermedades que anteriormente eran letales cuenten con opciones potencialmente curativas o con tratamientos que frenan parcialmente su progresión, prolongando la esperanza de vida de los pacientes que las padecen(1). Sin embargo, en un número pequeño de pacientes la muerte va a ser un evento posible o certero, presentando tanto ellos como sus familias necesidades integrales de atención a los que se intenta responder desde los cuidados paliativos pediátricos.
En el caso concreto de los adolescentes, la presencia de una enfermedad grave o potencialmente mortal entra en conflicto directo con su desarrollo. Desde un punto de vista ético, a los conflictos inherentes a la presencia de una enfermedad amenazante para la vida se une la necesidad de incorporar al paciente en el proceso de toma de decisiones cuando sea posible, de manera que se respete su mejor interés(2,3).
María presenta una enfermedad progresiva incurable. Si bien la curación era previamente una opción esto ya no es posible, debiendo plantear qué medidas son adecuadas en este nuevo contexto con la dificultad añadida de desconocer su nivel de información y comprensión.
Adecuación de medidas
Decidir qué es lo mejor para el paciente en cada momento implica aplicar el conocimiento existente sobre su enfermedad a su trayectoria individual. La medida concreta que debamos utilizar debe hacerse siempre buscando un objetivo terapéutico que, más allá de estar enmarcado en el mejor interés del paciente, sea realista. Para clasificar a los pacientes en función de sus trayectorias pueden ser útiles los grupos ACT planteados por Together for shorter lives (Tabla I).
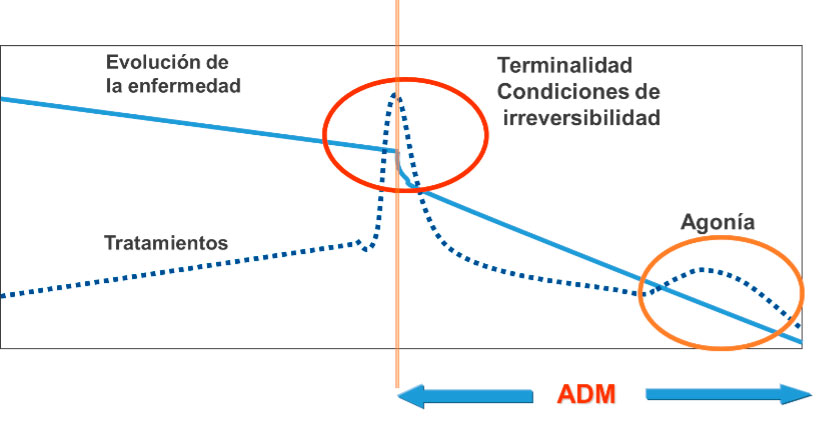
El médico responsable debe analizar especialmente si se ha pasado el denominado punto de inflexión de la enfermedad (Figura 1), definido como el periodo de tiempo en el que se observa un empeoramiento de la trayectoria clínica objetivado por un aumento de la gravedad o frecuencia de complicaciones, ingresos o necesidades terapéuticas(4). El reconocimiento del punto de inflexión permite realizar una adecuación dinámica de medidas evitando intervenciones no beneficiosas sin dejar de proporcionar al paciente aquello que sea bueno para él o ella.
María padece una enfermedad que inicialmente se consideraba curable (grupo 1a de la ACT modificada por Martino). En la fase previa de su enfermedad, la aplicación de tratamientos curativos respondía a su mejor interés supeditando a este objetivo terapéutico distintas medidas que a pesar de poder producirle daño (quimioterapia, ingresos, procedimientos diagnósticos…) eran necesarios para alcanzarlo. Al dejar de contar con la posibilidad de curación, se debe resituar su mejor interés. Las medidas concretas deben centrarse en conseguir objetivos terapéuticos realistas y adecuadas a su situación, prestando atención tanto a los problemas físicos como a los psicológicos, emocionales, sociales y espirituales.
Manejo de la información en adolescentes con enfermedades graves
La información es la base con la que el paciente participa en la toma de decisiones. Para que un paciente pueda ejercer el derecho a su autonomía debe contar con una información veraz, comprensible y suficiente como para entender su situación, los cursos de acción posibles y sus implicaciones. En España, la Ley 41/2002 básica reguladora de la autonomía del paciente establece que, en el caso del paciente menor de edad, el consentimiento por representación se prestará cuando “no sea capaz intelectual ni emocionalmente de comprender el alcance de su intervención” debiendo escuchar su opinión, en cualquier caso, con la excepción de la interrupción voluntaria del embarazo y situación de riesgo grave para la salud del menor.
Por ello, la competencia se debe evaluar para cada decisión concreta del paciente, no siendo nunca una capacidad “total”. En los niños y adolescentes con enfermedades crónicas o graves es importante incorporarles de manera gradual en la toma de decisiones de manera que puedan ejercitar su discernimiento de manera progresiva, especialmente ante futuras decisiones trascendentes(5). Incluso ante una enfermedad potencialmente mortal, el poder asumir las riendas sobre su propia vida en decisiones concretas puede ser vivido como un hito de madurez importante para el paciente. Además, dar información sobre una enfermedad potencialmente mortal no busca solo incluir al paciente en la toma de decisiones, sino también que pueda facilitar su despedida, reconciliación o realizar hitos importantes en el tiempo que le quede de vida.
En el caso que nos ocupa, es esperable que una paciente con una enfermedad grave comprenda mucho más de su enfermedad de lo que se la presupone. Es una paciente con una enfermedad de varios años de evolución, que ha permanecido mucho tiempo en el entorno sanitario y compartido experiencias con compañeros con enfermedades similares. En este grupo de edad hay que considerar especialmente la accesibilidad existente a información sanitaria a través de las tecnologías de la información.
Se explica a los padres que María tiene derecho a estar informada a lo cual el padre sigue negándose. Se le explica que no se busca volcar toda la información clínica sino, inicialmente, explorar “lo que sabe” porque es probable que pueda plantear preguntas ante su eventual empeoramiento y el cambio en los tratamientos. Además, se reitera la posibilidad de iniciar seguimiento por la unidad de atención paliativa del centro, lo cual permitiría contar con atención a domicilio. Finalmente acceden a realizar una entrevista conjunta con María.
En el pase de visita, se le pregunta a María por cómo se encuentra, a lo que ella responde encogiéndose de hombros. Cuando se le pregunta por qué le preocupa responde que “no se encuentra mejor a pesar del tratamiento nuevo”. Se le explica de manera sencilla que el tratamiento aplicado no ha funcionado y que la enfermedad sigue activa a lo que la paciente pregunta “¿y ahora qué vamos a hacer?”. Su padre responde rápido “vamos a ir a otro hospital que tiene un tratamiento nuevo” a lo que la paciente se echa a llorar y expresa que no quiere más tratamientos, sino “que la dejen en paz”.
Al día siguiente se vuelve a entrevistar a la paciente con su familia, volviendo a ofrecer la opción de iniciar seguimiento por la unidad de atención paliativa. Además, se plantea la opción de mantener una quimioterapia oral que frene parcialmente el ritmo de progresión de la enfermedad, pero ella lo rechaza, echándose a llorar y pidiendo otra vez que la dejen sola. ¿Cómo abordaría esta situación?
En la situación de María, la opción de contar con quimioterapia paliativa oral parece presentar algunas ventajas. Al frenar la evolución de la enfermedad enlentecería su progresión temporal, y disminuiría o retrasaría la aparición de síntomas. La decisión inicial de la paciente, en este caso, parece estar más motivada por un enfado que no por una decisión coherente y acorde a sus valores. La negación es un mecanismo de adaptación frecuente en la adolescencia y puede incluir también la negación a recibir más información de manera que se pueda evadir de una realidad nueva y dolorosa(6).
En este caso sería prudente no insistir por el momento en la posibilidad de iniciar la quimioterapia oral en el caso de que sea imposible negociar con María, al no tratarse de una medida urgente y existiendo otras prioridades: trabajar en la adaptación emocional, mantener un vínculo de confianza con su equipo responsable y facilitar la transición con el equipo de atención paliativa. Tras alcanzar estos objetivos, se debería volver a plantear la medida a la paciente, explorando sus necesidades y comprensión de las implicaciones de tomar o no quimioterapia oral.
En los días siguientes María presenta mejoría de sus síntomas infecciosos y respiratorios, haciendo posible plantear el alta. Sin embargo, debido a la progresión de su enfermedad se constata la necesidad de mantener transfusiones periódicas de hematíes y plaquetas, de cara al alta.
Durante su ingreso se presenta al equipo de atención paliativa que la atenderá en domicilio incluyendo entrevistas con la que será su psicóloga responsable. Inicialmente no se muestra receptiva pero progresivamente se establece una relación de confianza. La psicóloga traslada al equipo que María es consciente de su pronóstico, pero no quiere “hablar todo el rato de ello”, prefiriendo que se le informe solo de los cambios relevantes. Para ella sus prioridades son no padecer síntomas que la hagan sufrir (especialmente dolor), pasar el mayor tiempo posible fuera del hospital y retomar el contacto con su grupo de música. Aunque “no se ve con fuerzas para tocar la guitarra” le gustaría participar en un concierto que iban a organizar en el instituto a final de curso.
Llegado el momento del alta se plantean las siguientes preguntas: ¿Volvería a ofrecer la opción de quimioterapia paliativa? ¿Está indicado mantener las transfusiones?
Tras el rechazo inicial, se ha podido valorar las prioridades de la paciente. Desde ahí debemos plantear medidas concretas desde una perspectiva integral de la atención.
Atención integral en el adolescente con enfermedad grave
En el contexto de la atención paliativa, las medidas terapéuticas deben abordar todas las esferas del sufrimiento del paciente: físico, social, psicológico y espiritual(7). El abordaje de estas esferas en el paciente adolescente cuenta peculiaridades propias.
- Aspectos físicos: el empeoramiento de la enfermedad puede dar lugar a la aparición de problemas nuevos como: nuevos síntomas, deterioro progresivo, dependencia de dispositivos (oxigenoterapia, silla de ruedas…) o alteración de la imagen corporal. Todo esto puede producir rechazo haciendo que los pacientes adopten actitudes “radicales” especialmente ante medidas terapéuticas. Es lícito ceder en aquellos aspectos que sean negociables de cara a favorecer su autonomía. De cara al control de síntomas, el componente emocional puede jugar un papel importante al desencadenar y modular su presencia e intensidad. Es importante dar control al paciente sobre sus tratamientos, explicando las acciones a seguir y el plan de manejo ante los distintos problemas que puedan aparecer.
- Aspectos psicológicos: la perspectiva de fallecimiento entra en conflicto directo con las expectativas de desarrollo del adolescente. Es crucial favorecer a lo largo de su enfermedad su participación en la toma de decisiones de manera gradual, acorde a su comprensión y al riesgo de los distintos cursos de acción posible. Debe prestarse especial atención a la presencia de alteraciones del estado de ánimo, dado que son especialmente frecuentes en este grupo de pacientes.
- Aspectos sociales: la relación con el grupo de iguales suele verse afectada por la necesidad de ingreso y el deterioro físico producido por la enfermedad. Los padres y sanitarios pueden sobreproteger a los pacientes evitando el desarrollo de su autonomía y privacidad. En muchos pacientes con enfermedades crónicas, las relaciones sociales con otros pacientes con enfermedades similares del entorno sanitario pueden jugar un papel importante. Por otro lado, el rechazo a la situación pronóstica del paciente puede favorecer la incursión en conductas de riesgo (alcohol, drogas, prácticas sexuales de riesgo…), aspecto que debe ser considerado y en su caso abordado por el equipo sanitario.
- Cuestión espiritual: la comprensión del mundo lleva implícita la búsqueda del sentido a la vida y de los hechos que nos rodean, inquietudes que típicamente afloran en la adolescencia. La presencia de una enfermedad grave o mortal choca frontalmente con esta búsqueda de sentido. El papel de los profesionales que atienden a estos pacientes debe ser el de acompañarlos y ayudar a formular sus preguntas, incluso en aquellos casos en los que no se cuente con respuestas. Se debe reubicar la esperanza del paciente hacia objetivos alcanzables y buscar opciones para favorecer la presencia de un legado que pueda dar el máximo sentido y trascendencia a su vida. En el caso de formar parte de una religión o creencia determinada, puede ser útil incorporar con líderes espirituales o comunidades religiosas de referencia para el paciente como apoyo.
Aplicando esta perspectiva a nuestro caso es importante identificar las necesidades planteadas por la propia María: evitar ingresos, favorecer su estancia en el domicilio, controlar los síntomas que aparezcan y favorecer su relación con su grupo de música. Analizando las medidas planteadas hasta el momento:
- Atención a domicilio: el domicilio es el lugar preferente de cuidado de los pacientes pediátricos en atención paliativa. En el caso de los adolescentes permite mantener espacios de privacidad y posibilitando una mayor interacción con su círculo social. Debe realizarse siempre que se garantice una adecuada atención sanitaria en el domicilio, planificando cursos de acción ante posibles las posibles situaciones que puedan aparecer y contando con dispositivos/tratamientos necesarios. En la planificación de la asistencia debe tenerse en cuenta si se cuenta o no con recursos de atención 24 horas (no disponible en todos los recursos de atención paliativa) y acordar la planificación de cuidados con el paciente y su familia.
- Quimioterapia paliativa: el controlar parcialmente la progresión de la enfermedad puede disminuir la carga sintomática y frenar su evolución temporal, permitiendo a la paciente realizar actos importantes para ella. Al ser oral, es probable que necesite pocos controles y no requeriría hospitalización.
- Transfusiones: el fallo medular secundario a la enfermedad de la paciente hace previsible que la necesidad de transfusiones incremente en frecuencia a medida que la enfermedad avance. En esta fase de la enfermedad debe basarse la periodicidad de las transfusiones más en los síntomas que en las cifras observadas en los análisis. En el caso de las plaquetas, es recomendable mantenerlas, dado que una plaquetopenia grave podría desencadenar una complicación hemorrágica que fuese desagradable para la paciente y su familia. En cuanto a las transfusiones de hematíes, la anemia daría lugar en primer lugar a astenia y finalmente a una insuficiencia cardiaca que precipitaría el fallecimiento. Evitar la astenia puede ser un objetivo importante en fase paliativa para que la paciente puede mantenerse lo más activa posible. Hay que tener en cuenta, sin embargo, que según la enfermedad progrese, la astenia tendrá un origen multifactorial causada tanto por la anemia como por el aumento de actividad metabólica de la enfermedad.
Se inicia atención en domicilio por parte de la unidad de atención paliativa. Se acuerda inicio de quimioterapia paliativa oral junto con transfusiones de plaquetas y hematíes, explicando que el objetivo es evitar el sangrado y la astenia, acordando ajustar la frecuencia según las necesidades de la paciente.
En las siguientes semanas, María presenta un aumento progresivo de las necesidades transfusionales, con un descenso más rápido de las cifras de hemoglobina en los análisis de control y un incremento progresivo de blastos en sangre periférica. No presenta signos de sangrado, pero si astenia que aparece también más rápido tras las transfusiones de hematíes y con menor respuesta a éstas. Presenta dolores óseos que mejoran parcialmente con morfina oral pautada, con alguna crisis de dolor irruptivo importante que requiere rescate con morfina y lorazepam por ansiedad asociada.
Cuando se le explica que estos signos están en relación con el empeoramiento de su enfermedad, María dice que para ella es importante “aguantar” porque a través del trabajador social de la unidad paliativa han conseguido organizar un concierto con su grupo de música en su instituto en una semana. Aunque ella no pueda tocar la guitarra por el cansancio podrá participar cantando. ¿Qué planteamiento seguiría con respecto a las transfusiones?
Las transfusiones de hematíes como medida terapéutica perseguían un objetivo doble: evitar la astenia y prolongar la vida de María mientras fuera beneficioso para ella. En el caso del primer objetivo, la falta de respuesta parece estar en relación con en el origen multifactorial de la astenia por lo que las transfusiones dejarían de ser una medida útil. En cuanto a evitar la progresión de la anemia hay que tener en cuenta que está no se puede mantener indefinidamente, dado que a pesar de las transfusiones llegará un punto en que la gravedad del fallo medular desemboque en un cuadro de insuficiencia cardiaca o aparezcan otras complicaciones (sangrados, infecciones…) acompañadas de un empeoramiento sintomático.
Sin embargo, la propia paciente expresa el deseo de alcanzar un hito importante para ella. Si el marco clínico lo permite sería deseable mantener las transfusiones de hematíes mientras estas le permitan poder asistir al concierto. Aun así, es posible que se presente un empeoramiento brusco (infecciones, sangrado…) en el que el objetivo del concierto no sea realizable y sea ante el que se deba replantear la medida. El mismo planteamiento que se sigue con respecto a las trasfusiones de hematíes es aplicable a la quimioterapia paliativa: en el momento en que frenar la progresión de la enfermedad no responda al mejor interés de María, deja de ser una medida terapéutica adecuada.
Se explica la situación a María, decidiendo mantener tanto las transfusiones de hematíes como la quimioterapia paliativa hasta el concierto y valorando su evolución posterior. María puede acudir al concierto y participar cantando con su grupo de música. Al contar la experiencia al equipo dice que ha pedido a su grupo que “sigan haciendo el concierto una vez al año en su memoria”.
En los días siguientes se constata un empeoramiento de la astenia, sin mejoría tras recibir la transfusión de hematíes. María se encuentra cada vez más dormida y con peor control del dolor óseo generalizado, encontrándose claramente despierta solo en los momentos en los que nota que o tiene mucho dolor o la sensación de que “se ahoga”. Presenta taquicardia y taquipnea con ritmo de galope a la auscultación cardiaca y algún crepitante en bases pulmonares junto con descenso de la saturación. Se inicia oxígenoterapia en gafas nasales que según ella le “alivia el cansancio”. Se explica a la paciente y a la familia que estos datos son compatibles con un empeoramiento importante de la enfermedad, siendo previsible que la paciente fallezca en las próximas horas/días. Se deciden suspender tanto las transfusiones de hematíes como la quimioterapia paliativa. Además, la aparición de disnea y la probable pérdida progresiva de la vía oral hacen recomendable el inicio de una perfusión de morfina intravenosa. La paciente dice que “si eso es para dormirla no lo quiere” porque desde que está peor, ha notado ese efecto con las dosis de morfina pautadas a pesar de que le calman el dolor y la sensación de dificultad respiratoria ¿Cómo abordaría esta situación?
La fase final de vida suele acompañarse de un empeoramiento del control sintomático del paciente, teniendo en ocasiones que intensificar medidas previas o aplicar nuevos tratamientos. En muchos casos se produce una disminución del nivel de consciencia y de la funcionalidad por el fallo de distintos órganos y sistemas como consecuencia de la progresión de la enfermedad (insuficiencia respiratoria por afectación pulmonar, disminución del flujo cerebral por insuficiencia cardiaca…).
En algunos casos, algunos síntomas pueden no responder a los tratamientos existentes convirtiéndose en este caso en síntomas refractarios para los que la única opción de tratamiento es la aplicación de una sedación paliativa(8). Esta sedación busca disminuir el nivel de consciencia del paciente lo suficiente como para evitar el sufrimiento causado por el síntoma refractario. Su aplicación en pediatría se está realizando con los mismos principios que en población adulta, pero respetando las peculiaridades de la población infantojuvenil.
La sedación paliativa es una medida éticamente aceptada por distintas organizaciones internacionales que no busca en ningún caso acelerar el proceso de fallecimiento. A pesar de ello, es frecuente que los pacientes y su familia confundan su aplicación con la práctica de eutanasia o suicidio asistido, debiendo explicarse adecuadamente sus indicaciones y objetivos.
En el caso de María, los síntomas nos hablan de la presencia de una insuficiencia cardiaca secundaria a la anemia que puede precipitar el fallecimiento. Es probable que la sensación de somnolencia que percibe María se deba también a la propia insuficiencia cardiaca, manteniéndose más despierta en los momentos de peor control sintomático. De hecho, lo que se está planteando en este caso no es una sedación paliativa, sino el tratamiento sintomático de dolor/disnea con opioides, fármacos no considerados sedantes salvo a dosis superiores al rango empleado para las indicaciones presentes.
Es necesario resituar a la paciente en su situación clínica dado que es previsible que, con o sin medicación, pierda paulatinamente la consciencia. En el caso de que lleguemos al punto de requerir una sedación paliativa por mal control de síntomas, si la propia paciente lo rechazase, incluso a costa de contar con un mal control de síntomas, por preferir permanecer despierta, debería respetarse su voluntad para facilitar su despedida. Se podrían pactar medidas intermedias como la aplicación de una sedación intermitente en la que alterne momentos de mayor alerta con otros de mejor control sintomático.
Se inicia una perfusión subcutánea de morfina con lo que María presenta un control aceptable de dolor y permanece lo suficientemente despierta, organizando reuniones de despedida con sus amigos y familiares en casa. En las siguientes 48 horas presenta un empeoramiento progresivo que en último término desemboca en su fallecimiento estando en casa, tranquila y acompañada por sus padres.
A las dos semanas del fallecimiento se realiza una visita de duelo con ambos padres. En ella, el padre refiere sentirse culpable por no haber hecho lo suficiente por su hija, dado que ha visto que hay distintos ensayos abiertos para su enfermedad en otros centros. Desde el equipo sanitario se repasa la trayectoria de la enfermedad, explicando que María recibió tratamiento con las terapias que cuentan con mayor evidencia y que la evolución final presentó una progresión muy rápida como para poder aventurar la evolución con tratamientos experimentales. Al finalizar la reunión, los padres entregan una copia en CD de una de las canciones del grupo de María que ella pidió que se les entregara tras su fallecimiento.
Como parte de la atención paliativa se suele realizar una entrevista de duelo para responder a las dudas que los familiares puedan tener sobre la enfermedad y su manejo y formalizar el cierre de la relación terapéutica. Pueden aparecer dudas, más allá de la atención paliativa, incluyendo aspectos relacionados con la causa de la enfermedad y los posibles cursos de acción que se siguieron. Se debe ofrecer información clara sobre las decisiones tomadas por parte de familia y el equipo sanitario. El acompañamiento psicológico puede mantenerse en el tiempo en función de las necesidades de la familia.
La trascendencia y el sentido de legado son aspectos importantes de la espiritualidad en los adolescentes. No es infrecuente que los pacientes preparen cartas, cuentos, poemas o dibujos de despedida, de manera que sientan que una parte de ellos sigue acompañando a sus seres queridos. El equipo de atención paliativa debe facilitar este tipo de expresiones, respetando la privacidad y deseos de los pacientes.
Tablas y figuras
Tabla 1. Clasificación de la ACT
|
ACT |
Subgrupo |
Definición |
Ejemplos |
Característica principal |
|
1 |
a |
Enfermedad que limita la vida en la que un tratamiento curativo es posible pero puede fallar. |
Cáncer |
Curación posible |
|
b |
Situación amenazante para la vida de forma aguda en paciente previamente sano |
Sepsis |
Muerte es posible |
|
|
2 |
|
Enfermedades en las cuales hay una fase prolongada de tratamientos intensivos que pueden prolongar la vida y permiten actividades normales del niño, pero la muerte prematura es posible |
Fibrosis quística Distrofia Muscular Duchenne |
Fase de normalidad |
|
3 |
a |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Mucopolisacaridosis |
Implacable Evolución usual en años |
|
b |
Enfermedades progresivas sin posibilidades de tratamiento curativo en las que el tratamiento es exclusivamente paliativo |
Atrofia Muscular Espinal I Cáncer metastásico |
Implacable |
|
|
4 |
Situaciones no progresivas con alteraciones neurológicas severas las cuales pueden causar mayor susceptibilidad a complicaciones del estado de salud |
Parálisis cerebral infantil grave Síndromes polimalformativos |
Impredecible |
|
|
5 |
a |
Condición limitante de la vida diagnosticada prenatalmente |
Trisomías Anencefalia |
Cuidados paliativos |
|
b |
Condición amenazante o limitante diagnosticada tras el nacimiento |
Prematuridad extrema |
Diagnóstico no esperado. |
Modificada por R. Martino.
Figura 1. Trayectoría clínica del paciente y punto de inflexión
ADM = adecuación dinámica de medidas.
Con permiso de R. Martino.
Bibliografía
1. Vilarrubí SN. El desafío de la cronicidad compleja y la atención paliativa en Pediatría. Anales de Pediatría. 2018 Jan;88(1):1–2.
2. De Noriega Echevarría I, Del Rincón Fernández C, Martino Alba R. Capítulo 158. Cuidados paliativos, duelo. Malas noticias. En Hidalgo Vicario MI, Rodríguez Molinero L, Muñoz Calvo MT. Medicina del Adolescente. Atención Integral. (3ªEd.) 2020. SEMA. In.
3. De Noriega Echevarría I, Rigal Andrés M, Martino Alba R. Adolescente con cáncer y cuidados paliativos. Adolescere 2019; VII (2); 55-66.
4. San Román Ortiz L, Martino Alba R. Enfoque Paliativo en Pediatría. Pediatr Integral. 2016; XX (2):131.e1-131.e7.
5. Craig F, Lidstone V. Adolescents and young adults en Goldman A, Hain R, Liben S, editors. Oxford textbook of palliative care for children. 2nd ed. Oxford ; New York: Oxford University Press; 2012. pp 295-308. In.
6. Rigal M, del Rincón Fernández C, Martino Alba R. Vivir (y morir) a mi manera. La atención a adolescentes en cuidados paliativos. Adolescere 2015; III (3): 30-49.
7. Craig F, Abu-Saad Huijer H, Benini F, Kuttner L, Wood C, Feraris PC, et al. [IMPaCCT: standards of paediatric palliative care]. Schmerz. 2008 Aug;22(4):401–8.
8. Organización Médica Colegial (OMC, Sociedad Española de Cuidados Paliativos (SECPAL). Guía de sedación paliativa [Internet]. 2021 [citado 26 feb 2022]. Disponible en: https://www.aulainterdisciplinar.com/sites/default/files/guia_de_sedacion_2021.pdf.